Диагноз «миома матки» для многих нерожавших женщин звучит, как приговор. До недавнего времени единственным методом лечения патологии являлось оперативное удаление опухоли вместе с органом, в котором она локализована.
Беременность при миоме матки являлась невозможной. Сегодня в медицине преимущество отдается органсберегающим методам терапии. Женщины получают возможность сохранить беременность при миоме матки и благополучно родить здорового ребенка.
Содержание
Современная точка зрения
Ученые рассматривают миому матки, как реакцию органа на регулярные повреждения. Организм женщины ежемесячно подвергается сложному процессу перестройки в связи с подготовкой к оплодотворению и беременности. Если беременность не наступает, то происходит возвращение к исходному состоянию.
Постепенно происходит истощение организма, которое с болезнями, влиянием экологии, вредными привычками, хирургическими вмешательствами, приводит к образованию доброкачественной опухоли в миометрии матки. Предположения о возможности злокачественного перерождения миомы не подтверждаются, и это позволяет сохранить матку.
Забеременеть при миоме матки реально, что подтверждается статистикой. По последним данным миома встречается у 80% женщин старше 35 лет. Если узлы не создают механического препятствия транспорту ооцита и прикрепления оплодотворенной яйцеклетки, то беременность при миоме матки наступает и протекает без особенностей.
Часто под действием меняющегося во время беременности гормонального фона происходит регрессия узлов. Поэтому, даже если опухоль обнаружена на этапе планирования беременности, врач оценивает риски, возникающие после оперативного удаления узлов и назначает щадящее лечение:
- гормонмодулирующую терапию;
- малоинвазивные методы оперативного лечения;
- сочетание консервативного и оперативного лечения.
Чаще опасность для вынашивания беременности представляют рубцы, оставшиеся после удаления узлов. Они повышают риск разрыва матки, врастания плаценты и других опасных гинекологических патологий.
Методы и показания к проведению миомэктомии
В каждом конкретном случае врач определяет необходимость проведения миомэктомии. Иногда, чтобы забеременеть при миоме матки, нужно удалить мешающие процессу узлы. Показаниями к проведению хирургического вмешательства являются следующие факторы:
- наличие больших (Æ ˃ 8 см) узлов;
- стремительное увеличение и нарушение трофики новообразований;
- интенсивные болевые ощущения;
- обильные, регулярно повторяющиеся маточные кровотечения;
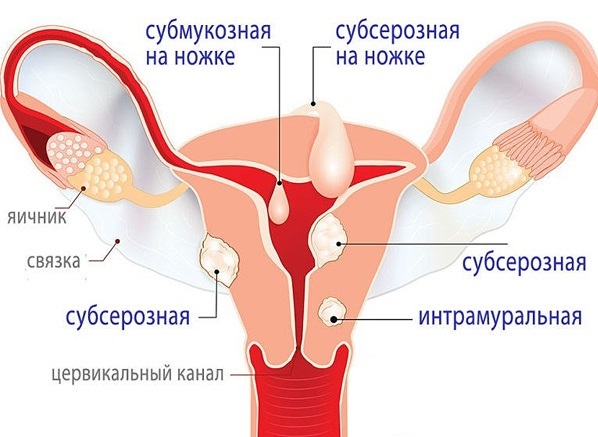
- выявление субмукозного образования или субсерозного узла на ножке.
Миомэктомию проводят гистероскопическим или лапароскопическим методом, что позволяет избежать образования рубцов. Гистерорезектоскопия обеспечивает вагинальный доступ к узлам, имеет малую травматичность, короткий восстановительный период и низкий риск развития послеоперационных осложнений.
По показаниям назначают электрохирургическую миомэктомию. Этим методом удаляют узлы, расположенные в глубине органа, имеющие сферическую форму и обладающие выраженным интрамуральным компонентом. Перечисленные методы терапии дают возможность полного восстановления репродуктивной функции в 31-67% случаев.
Миома при беременности
Так как новообразование является гормонзависимым, то миома при беременности претерпевает определенные изменения. В первом и втором триместре миома при беременности может увеличиться, но уже в III триместре отмечается уменьшение размера узлов.
Чаще всего существенного увеличения образования не наблюдается, так что беременность при миоме матки в некоторых случаях оказывает положительное влияние на патологию. Но бывает, что беременность при миоме матки представляет опасность. Иногда происходит дегенерация узлов.
Увеличение количества прогестерона и сосудистые изменения приводят к разрушению образования, которое сопровождается некрозом тканей, отторжением узла и кровотечением. Поэтому лечение миомы лучше проводить до наступления беременности.
Опытные специалисты клиники разработают методику лечения, а, при необходимости, проведут ЭКО, позволяющее забеременеть при наличии узлов. Миома при беременности, если наблюдение ведет грамотный врач-репродуктолог, не является угрозой и позволяет родить здорового ребенка.
Сарбей Евгения Игоревна, врач акушер-гинеколог МЦ «Мать и Дитя»
МИОМА МАТКИ
Что такое миома матки?
Миома (фибромиома) матки — самая распространенная доброкачественная опухоль половых органов женщины. Миому можно обнаружить у каждой третьей женщины репродуктивного возраста, и более 70% женщин являются ее бессимптомными носителями.
К сожалению, миома матки может протекать бессимптомно, пока не достигнет достаточно больших размеров. Либо бывает так, что симптомы сглажены и часто воспринимаются женщиной как вариант нормы. Многие женщины даже не знают о наличии у них данного заболевания и обращаются к врачу только тогда, когда миома достигает значительных размеров.
Когда обратиться к врачу?
Возможные проявления миомы матки, которые должны Вас насторожить:
- Нарушения менструальной функции — менструации становятся продолжительными, нерегулярными, обильными. Нередко бывают кровотечения, не связанные с менструацией. Кровопотери приводят к железодефицитной анемии — уровень гемоглобина постепенно снижается. Появляется слабость, бледность кожных покровов, что не всегда бывает заметно сразу, и воспринимается как обычное недомогание.
- Боли, чувство тяжести внизу живота и в пояснице. Если нарушается кровообращение в миоматозном узле, то боли носят острый характер. Однако чаще опухоль растет постепенно, и боли бывают скорее ноющего характера, даже если миома имеет большие размеры.
- Увеличение живота, чувство чего-то лишнего внутри.
- Нарушение функции соседних органов — мочевыводящих путей и органов желудочно-кишечного тракта. В частности, это относится к мочевому пузырю и к прямой кишке — опухоль сдавливает эти органы. В результате могут возникнуть затруднения с мочеиспусканием, хронические запоры.
- Дискомфорт при половом акте.
- Бесплодие. Расположение и размеры миомы матки существенным образом влияют на локальное кровообращение в детородном органе, обкрадывая зону имплантации и приводя к нарушению инвазии плодного яйца в стенку матки.
- Невынашивание беременности. Изменение формы и размеров полости матки может приводить к нарушению развития плодного яйца, формированию плацентарной недостаточности, угрозе прерывания беременности, несостоятельности шейки матки при вынашивании беременности.
Как влияет миома матки на беременность?
Женщины с миомой матки часто страдают бесплодием.
Узлы миомы, растущие в полость матки, деформируют ее и нарушают процесс прикрепления оплодотворённой яйцеклетки к стенке матки.
Если же беременность наступает, то она нередко заканчивается самопроизвольным выкидышем или рождением недоношенного ребенка, так как узлы миомы, занимая значительное место в полости матки, мешают развитию плода.
Во время беременности узлы миомы обычно увеличиваются в размерах за счёт отёка и изменения гормонального фона, причиняя женщине боль и дискомфорт.
Роды у женщин с миомой матки, как правило, протекают тяжело, с развитием аномалий родовой деятельности. В таких ситуациях миома матки является показанием к проведению операции кесарева сечения. Кроме того, послеродовый период в ряде случаев осложняется кровотечением.
Поэтому, при планировании беременности наилучшим считается хирургическое удаление узла с последующим надежным ушиванием стенки матки. Только тогда возможен благополучный исход беременности.
Что происходит с миомой матки без лечения?
Однажды появившись, опухоль имеет свойство увеличиваться в размерах, появляются все новые и новые узлы. Рост миомы у каждой женщины идёт с различной скоростью. Растущая миома может разрушить матку и заполнить собой всю полость малого таза и даже брюшную полость. Миома матки рано или поздно приводит к маточным кровотечениям с развитием анемии, болям, нарушениям работы соседних органов, бесплодию и прерыванию беременности при ее возникновении.
Иногда могут возникнуть серьёзные осложнения, связанные с перекрутом ножки узла и развитием воспаления в брюшной полости. В этих ситуациях требуется экстренная операция. В редких случаях (1 из 100) в узле миомы может появиться злокачественная опухоль — саркома.
С наступлением менопаузы, как правило, происходит уменьшение размеров опухоли. Яичники прекращают свою работу. Из-за отсутствия женских половых гормонов, миома начинает «усыхать». Но, при наличии достаточно больших опухолей, и здесь женщину подстерегает опасность — в результате нарушения питания миомы может возникать ее отмирание и сильное воспаление. А это приводит к необходимости экстренного оперативного вмешательства.
Можно ли сохранить матку при оперативном лечении миомы?
Вопрос о возможности сохранения матки решает оперирующий врач-гинеколог. При миоме почти всегда ее можно сохранить. Наши гинекологи-хирурги обладают рядом методик, которые позволяют перед операцией миому уменьшить, на время операции обескровить матку, и, соответственно, свести к минимуму риск потери органа.
Какие виды оперативного лечения при миоме матки применяют в гинекологической клинике Уральского НИИ Охраны материнства и младенчества?
Подавляющее большинство операций в гинекологической клинике Уральского НИИ Охраны материнства и младенчества выполняется с помощью щадящих органосохраняющих технологий: лапароскопия (эндоскопическая операция через проколы брюшной стенки размером 5−10 мм), гистероскопия (через цервикальный канал шейки матки). Удаление миом, растущих в полость матки, возможно при гистерорезектоскопии через влагалище без разрезов и проколов.
В нашей клинике разработаны уникальные технологии оперативного лечения миомы матки, которые позволяют не только оставить матку, но и сохранить ее способность к вынашиванию малыша и благополучным родам.
В настоящее время мы работаем с уникальным шовным материалом – так называемой гарпунной нитью. Эта технология позволяет адекватно восстанавливать целостность стенки матки без наложения множества швов и узлов на матке. Таким образом, минимизируется травматическое воздействие на стенку матки, уменьшается время операции и, что самое ценное, создаются условия для формирования качественного полноценного послеоперационного рубца на матке. А именно это определяет течение последующей беременности.
Какие преимущества у лапароскопической (эндоскопической) операции?
- Органосохраняющие технологии операций.
- Вместо широкого разреза брюшной стенки (от 7 до 30 см в длину) выполняется несколько проколов от 3 до 10 мм. Поэтому практически отсутствуют послеоперационные боли, косметические дефекты, нет необходимости соблюдать строгий постельный режим, строгую диету.
- Длительность госпитализации составляет 1−3 дня. Быстро восстанавливается нормальное самочувствие и способность к обычной бытовой и трудовой деятельности.
- За счет отсутствия большого разреза очень редко возникают послеоперационные грыжи.
- Оптика, используемая при лапароскопических вмешательствах, дает многократное увеличение, поэтому оперативное вмешательство выполняется, более деликатно, практически микрохирургически.
- При помощи лапароскопа у хирурга обзор органов живота намного лучше, чем при большом разрезе. В результате уровень интраоперационной кровопотери в несколько раз ниже, меньше травма тканей, имеется возможность уточнения существующего диагноза, мгновенное изменение тактики лечения при необходимости, возможность диагностики сопутствующей патологии.
- В нашей клинике возможно проведение интраоперационного УЗИ исследования с доплерометрией, которая позволяет уточнять режим кровообращения в узле и в матке в режиме реального времени, что позволяет оперировать практически без кровопотери.
- При эндохирургическом вмешательстве нет контакта тканей с перчатками хирурга, на органы и брюшину не попадает тальк, меньше манипуляций с кишечником, не используются марлевые салфетки — все это исключает развитие инфекционных осложнений и уменьшает возможность образования послеоперационного спаечного процесса, приводящего к бесплодию, кишечной непроходимости и другим тяжелым патологиям.
- Использование современного шовного материала и безузловой методики внутреннего наложения шва на матку позволяет минимизировать травматическое воздействие на стенку матки, уменьшить время операции и реабилитации, улучшить качество послеоперационного рубца на матке и течение последующей беременности.
Мы готовы помочь каждой женщине, страдающей миомой матки, и при этом найти тот самый индивидуальный путь, следуя которому каждая женщина сможет стать матерью и родить здорового малыша.
Прием женщин для диагностики и решения вопроса о необходимости оперативного лечения осуществляется в нашей научной поликлинике ФГБУ «Уральский НИИ Охраны материнства и младенчества» МЗ РФ, по адресу: Екатеринбург, ул. Репина, 1, 2 подъезд.
Прием ведут высококвалифицированные специалисты:
| д.м.н. Михельсон А.А. | ведущий научный сотрудник научного отдела сохранения репродуктивной функции женщин, врач акушер гинеколог высшей категории | понедельник 16.00-19.00 |
| к.м.н. Мелкозерова О.А. | руководитель научного отдела сохранения репродуктивной функции женщин, врач акушер гинеколог высшей категории | среда 16.00-19.00 |
| к.м.н. Волкова Е.В. | врач акушер гинеколог , гинеколог детского и подросткового возраста | пятница 16.00-19.00 |
Опубликовано в:
Вестник Российской Ассоциации Акушеров-Гинекологов «» № 3 ’99
Статья посвящена акушерской тактике при ведении беременных с миомой матки. Обследованы 153 беременных с опухолями матки. В 16-18 нед гестации 25 беременным произведена миомэктомия. После операции беременность у 15 женщин была пролонгирована до срока доношенной, и произведено кесарево сечение. У 48 беременных абдоминальное родоразрешение произведено при сочетании миомы матки с акушерской или экстрагенитальной патологией. 80 пациенток родоразрешены через естественные родовые пути также при наличии у них опухоли матки. Исходы как оперативных, так и самопроизвольных родов были благоприятными как для матерей, так и для их новорожденных. Л.С. Логутова, С.Н. Буянова, И.И. Левашова, Т.Н. Сенчакова, С.В. Новикова, Т.Н. Горбунова, К.Н. Ахвледиани
Московский областной НИИ акушерства и гинекологии Минздрава России (директор института — член-корр. РАМН, проф. В.И. Краснопольский).
В последние годы акушерам все чаще приходится решать вопрос о возможности пролонгирования беременности при ее сочетании с миомой матки. Это связано с тем, что женщин фертильного возраста, страдающих опухолями матки, из года в год становится все больше. Течение беременности, акушерская тактика, а также методы родоразрешения при этом имеют свои особенности. К особенностям течения беременности при ее сочетании с миомой матки относятся угроза прерывания в различные сроки гестации, фетоплацентарная недостаточность (ФПН) и синдром задержки роста плода (СЗРП), быстрый рост опухоли, нарушение питания и некроз миоматозного узла, отслойка плаценты, особенности в тех случаях, когда она частично расположена в области миоматозного узла, неправильные положения и предлежания плода. Роды у беременных с миомой матки также протекают с осложнениями (несвоевременное излитие вод, аномалии сократительной деятельности матки, дистресс плода, плотное прикрепление плаценты, гипотонические кровотечения, субинволюция матки в послеродовом периоде и др.).
Осложненное течение беременности и родов определяет высокую частоту оперативных вмешательств и акушерских пособий у беременных с опухолями матки. Кесарево сечение при наличии миомы матки, как правило, заканчивается расширением объема оперативного вмешательства (миомэктомия, удаление матки). Осложненное течение беременности и родов требует строго дифференцированного подхода к ведению беременных с миомой матки и определяет индивидуальную акушерскую тактику в каждом конкретном случае. Прежде всего это касается решения вопросов о необходимости, возможности и условиях миомэктомии во время гестации . Показания к этой операции могут возникнуть в тех ситуациях, когда пролонгирование беременности практически невозможно (шеечно-перешеечное или интралигаментарное расположение миоматозного узла, центростремительный рост интерстициальной миомы, большие размеры субсерозно-интерстициально расположенной опухоли). Беременность у этих женщин, как правило, протекает с выраженной угрозой прерывания, но при начавшемся выкидыше выскабливание стенок полости матки подчас бывает технически невозможно (шеечно-перешеечное расположение узла). Гинекологам приходится прибегать к радикальным операциям (удаление матки вместе с плодным яйцом), что для женщин, не имеющих детей, является большой трагедией. В то же время у многих женщин при небольших размерах опухоли, отсутствии признаков нарушения питания узлов беременность протекает благоприятно и, как правило, заканчивается самопроизвольными родами.
Под нашим наблюдением находились 153 беременные с миомой матки. У 80 женщин беременность закончилась самопроизвольными родами, 63 произведено кесарево сечение, 10 женщин продолжают наблюдаться по поводу беременности (в 15-18 нед беременности им произведена миомэктомия). Оперативному лечению во время гестации подверглись еще 15 пациенток, беременность у них уже закончилось оперативными родами. Таким образом, миомэктомия во время беременности произведена 25 женщинам.
При осмотре беременных с миомой матки обращали внимание на следующие особенности: локализацию миоматозных узлов, их структуру, расположение плаценты, тонус и возбудимость миометрия. У 6 беременных при первом осмотре была обнаружена перешеечная миома матки, но размеры опухоли были небольшими и не препятствовали развитию беременности. У 12 женщин узлы были субсерозно-интерстициальными (от 8 до 15 см в диаметре), располагались в дне или в теле матки, нарушения питания в узлах не отмечено, и беременность также была пролонгирована до срока доношенной. У 106 пациенток миома матки была множественной, миоматозные узлы были небольших размеров, преимущественно субсерозно-интрастициальными. У 4 беременных был обнаружен центростремительный рост миомы, но плодное яйцо было имплантировано на противоположной стенке матки, и беременность также удалось пролонгировать до срока, при котором плод становился жизнеспособным.
И наконец, у 25 пациенток в 7-14 нед гестации обнаружены опухоли гигантских размеров, расположенные интралигаментарно, препятствующие развитию беременности, с симптомами сдавления тазовых органов. Этим беременным в 16-18 нед произведена консервативная миомэктомия. За 3-5 дней до операции проводилась «сохраняющая терапия», включающая токолитические препараты, которые назначали всем беременным с явлениями угрозы прерывания беременности и с профилактической целью. Токолитики — партусистен, бриканил, гинипрал — применяли как per os по 1/2 таблетки 4-6 раз в сутки вместе с верапамилом, так и внутривенно в дозе 0,5 мг токолитического препарата с 40 мг верапамила в 400 мл изотонического раствора хлорида натрия. Наиболее благоприятные результаты были получены при чередовании внутривенного введения партусистена с раствором сульфата магния (30,0 г сульфата магния, разведенного в 200 мл изотонического раствора хлорида натрия). В конце инфузионной терапии применяли такие препараты, как баралгин или спазган в дозе 5 мл внутривенно. Они являются антипростагландиновыми средствами и нормализуют тонус матки. Кроме того, в комплекс терапии, направленной на пролонгирование беременности, входили препараты типа магне-В6; витамин Е, спазган по 1 таблетке в день.
Учитывая неблагоприятное влияние миомы матки на состояние фетоплацентарного кровотока, особенно при локализации плаценты в области миоматозного узла, проводили терапию, направленную на его улучшение (курантил 25 мг или трентал 300 мг 3 раза и день), а также профилактику внутриутробной гипоксии плода (сигетин, кокарбоксилаза, аскорбиновая кислота).
Оптимальным сроком проведения консервативной миомэктомии мы считали 16-19 нед беременности, когда концентрация вырабатываемого плацентой прогестерона возрастает приблизительно в 2 раза. Последний считается «протектором» беременности. Под воздействием прогестерона сократительная деятельность матки уменьшается, снижаются тонус и возбудимость миометрия, повышается растяжимость мышечных структур, усиливается запирательная функция внутреннего зева. Последний срок возможного проведения операции во время беременности — 22 нед, так как в случае начала преждевременных родов рождается глубоко недоношенный новорожденный.
Хирургическая тактика консервативной миомэктомии при беременности существенно отличается от таковой, производимой вне беременности. Это связано с необходимостью проведения операции с соблюдением следующих условий: 1) минимальная травматичность для плода и кровопо-теря; 2) выбор рационального разреза на матке с учетом последующего абдоминального родоразрешения: 3) шовный материал, обладающий достаточной прочностью, минимальной аллергогенностью, способный образовывать полноценный рубец на матке. Особенности хирургических вмешательств во время беременности заключались в следующем.
1. Операцию проводили под эндотрахеальным наркозом или под эпидуральной анестезией. Такой вид обезболивания, с нашей точки зрения, наиболее предпочтителен, так как позволяет создать максимальную релаксацию и минимальное воздействие на плод.
2. Для создания наиболее щадящих условий для беременной матки и плода, а также оптимального доступа к атипично расположенным узлам миомы применяли нижнесрединную лапаротомию. При этом тело матки с расположенным в нем плодом не фиксировалось, а свободно располагалось в брюшной полости. Учитывая выраженную сосудистую сеть с хорошо развитыми коллатералями, во избежание дополнительной кровопотери узлы миомы захватывали марлевыми тампонами, смоченными теплым изотоническим раствором хлорида натрия, без использования таких зажимов, как Мюзо и «штопор».
3. При шеечном расположении миоматозного узла на передней стенке матки вскрывали брюшину в поперечном направлении между круглыми связками, тупо низводили за лоно мочевой пузырь. Затем продольным разрезом по средней линии рассекали капсулу узла. Миоматозный узел выделяли острым и тупым путем с одновременным лигированием всех сосудов, расположенных в миометрии. Проводили тщательный гемостаз, принимая во внимание выраженность кровоснабжения узлов при беременности.
4. При интралигаментарном расположении узла пересекали круглую связку матки над узлом. В ряде случаев при больших размерах опухоли и ее интралигаментарном расположении возникала необходимость пересечения собственной связки яичника и трубы, сосудистого пучка (в тех вариантах, когда перечисленные образования располагаются сверху узла). Частично тупым, частично острым путем вылущивали узел. Ложе последнего зашивали узловыми викриловыми швами в два ряда. Проводили тщательный гемостаз и перитонизацию параметрия.
5. При субсерозно-интерстициальном расположении узла разрез проводили продольно, обходя расширенные во время беременности сосуды, уменьшая травматизацию матки.
6. Важным моментом хирургической тактики при беременности, на который мы хотим обратить особое внимание, является целесообразность удаления только крупных узлов (от 5 см в диаметре и более), препятствующих вынашиванию настоящей беременности. Удаление всех узлов (более мелких) создает неблагоприятные условия для кровоснабжения миометрия, заживления раны на матке и развития плода.
7. Важное место в исходе операции и беременности мы отводили шовному материалу и методике наложения швов на матку. Основным шовным материалом, который использовали при хирургических вмешательств вах во время беременности, был викрил N 0 и 1. Наложение швов на матку проводили в один-два ряда. Накладывали только узловые швы, так как в этом случае закрытие ран считали более надежным. Удаленность швов друг от друга была 1-1,5 см. Таким образом, ткани удерживались в состоянии репозиции, не возникала ишемия прошитых и прилежащих участков.
Послеоперационное ведение беременных, перенесших консервативную миомэктомию, имело свои специфические особенности, обусловленные необходимостью создания благоприятных условий репарации тканей, профилактики гнойно-септических осложнений, адекватного функционирования кишечника. При этом продолжали комплекс терапевтических мероприятий, направленных на развитие беременности и улучшение маточно-плацентарного кровотока. После проведения хирургического вмешательства в течение 2-3 дней проводили интенсивную инфузионную терапию, включающую белковые, кристаллоидные препараты и средства, улучшающие микроциркуляцию и регенерацию тканей (реополиглюкин в сочетании с тренталом и курантилом, нативная плазма, 5-20% растворы глюкозы, актовегин или солкосерил). Вопрос о длительности инфузионной терапии решался индивидуально в каждом конкретном случае и зависел от объема оперативного вмешательства и кровопотери. С целью профилактики гнойно-септических осложнений назначался курс антибиотико-профилактики (предпочтительно синтетические пенициллины или цефалоспорины). Осторожно применяли средства, стимулирующие кишечник (церукал, сульфат магния перорально).
В зависимости от выраженности клинических признаков угрозы прерывания беременности продолжали с первых часов после операции терапию, направленную на сохранение беременности (токолитики, спазмолитики, сульфат магния по общепринятым схемам). Пероральный прием препаратов назначали до 36 нед гестации с постепенпым снижением дозы. Принимая во внимание гиперэстрогению у беременных с миомой матки, применяли гестагенные препараты (туринал) совместно с минимальными дозами глюкокортикоидов или дюфастон до 24-25 нед беременности. На 12-14-е сутки после операции беременные с прогрессирующей беременностью были выписаны на амбулаторное лечение.
При сроке 36-37 нед гестации 15 беременных госпитализированы в институт на родоразрешение. В случае доношенной беременности произведено кесарево сечение. Извлечены новорожденные с высокой оценкой по шкале Алгар (8 и 9 баллов) массой 2800-3750 г. Разрез передней брюшной стенки был нижнесрединным с иссечением кожного рубца. При вскрытии брюшной полости только у трех женщин обнаружен незначительный спаечный процесс в брюшной полости. Рубцы на матке после миомэктомии практически не визуализировались. Продолжительность кесарева сечения составила 65-90 мин; кровопотеря во время операции 650-900 мл. Кесаревым сечением завершена беременность, сочетающаяся с миомой матки еще у 48 пациенток. Локализация опухоли была различной: в теле матки или нижнем сегменте располагались субсерозно-интерстициальные узлы небольших размеров (меньше 10 см в диаметре): субсерозно-интерстициальные узлы больших размеров были расположены преимущественно в дне матки, а также в ее теле, но на значительном расстоянии от нижнего сегмента. Ни в том, ни в другом случае наличие опухоли не препятствовало пролонгированию беременности и необходимости в оперативном лечении до срока родов не было. Срок гестации перед родоразрешением был 37-39 нед. Лишь в одном случае у пожилой первородящей с длительным бесплодием в анамнезе, с ФПН в связи с локализацией плаценты в зоне интерстициального миоматозного узла больших размеров (15 см в диаметре) кесарево сечение произведено в 34-35 нед беременности. Извлечен новорожденный массой 1750 г с оценкой по шкале Алгар 5 и 7 баллов на 1-й и 5-и минутах соответственно.
У 32 (66,7%) беременных кесарево сечение было плановым. Показаниями к операции у 6 женщин было перешеечное расположение миоматозного узла, препятствующего продвижению головки плода по родовому каналу; у 2 — быстрый рост опухоли в конце беременности с признаками нарушения питания; у 24 беременных показания к кесареву сечению были сочетанными: тазовое предлежание плода, пожилой возраст первородящей, длительное бесплодие в анамнезе, неготовность организма к родам, ФПН, миопия высокой степени и пр. У 16 (33,3%) рожениц кесарево сечение произведено в процессе родов в основном в связи с аномалиями родовой деятельности (13 женщин) и гипоксией плода (3 роженицы). У 30 рожениц объем операции был расширен: 24 женщинам произведена мио-мэктомия, 5 — надвлагалищная ампутация и одной — экстирпация матки. Извлечены в удовлетворительном состоянии 34 (70,8%) ребенка (оценка состояния по шкале Алгар — 8 и 9 баллов на 1-й и 5-й минутах соответственно), 13 (27,1%) — в состоянии гипоксии легкой степени и лишь один ребенок с гипоксией средней степени тяжести. Масса новорожденных была 2670-4090 г. Течение послеоперационного периода у 45 женщин было неосложненным, у двух с миомэктомией во время кесарева сечения отмечена субинволюция матки и у одной — раневая инфекция.
Беременность в сочетаии с миомой матки у 80 женщин закончилась самопроизвольными родами. Миоматозные узлы, как правило, имели небольшие размеры, располагались в теле матки, не препятствуя самопроизвольному рождению плода. В этой группе 28 (35%) беременных были пожилыми первородящими: 13 страдали гипертонической болезнью, у 10 обнаружено увеличение щитовидной железы, у 9 — миопия. У всех беременных в 37-38 нед гестации начиналась подготовка к родам спазмолитическими, седативными препаратами; 6 женщинам проведена подготовка внутривенным капельным введением энза-проста. Роды у 34 (42,5%) женщин осложнились преждевременным излитием вод, у 4 (5%) — кровотечением в последовом и раннем послеродовом периодах. Средняя продолжительность родов составила 10425 мин +/- 1 ч 7 мин, безводного промежутка — 15 ч 12 мин +/- 1 ч 34 мин. В удовлетворительном состоянии родились 56 (70%) детей, 22 (27,5%) в состоянии легкой гипоксии и два новорожденных — с гипоксией средней степени тяжести. Масса новорожденных колебалась от 2050 до 4040 г. У четверых масса превышала 4000 г. У всех родильниц течение послеродового периода было неосложненным. 78 (97,5%) новорожденных были выписаны домой на 5-7-е сутки в удовлетворительном состоянии, два ребенка переведены на этапное выхаживание, а затем также выписаны.
Таким образом, возрастающая частота миомы матки у женщин фертильного возраста, все чаще ставит перед акушерами-гинекологами вопрос о возможности пролонгирования беременности при этой патологии. Консервативная миомэктомия, особенно у женщин с последней и нередко единственной возможностью иметь ребенка, является методом, позволяющим реализовать эту возможность.
ЛИТЕРАТУРА
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Фоминова Г.В. 1 Ляличкина Н.А. 2 Косенко Ю.Ю. 1 Фоминова И.С. 1 Захаров А.А. 1 1 ФГБОУ ВО «Национальный исследовательский Мордовский государственный университет им. Н.П. Огарева» 2 ГБУЗ РМ «Мордовский республиканский клинический перинатальный центр» Миома матки занимает лидирующее значение в структуре гинекологических заболеваний у женщин репродуктивного возраста. Сочетание миомы матки и беременности встречается у 0,4–6,0% женщин. Приблизительно у 10-30% беременных женщин с миоматозными узлами осложняется течение беременности, родов и послеродового периода. Изучение особенностей течения беременности, родов и послеродового периода у беременных с миомой матки. Было проведено исследование случай-контроль. Проанализировано 157 историй родов. 121 пациентка – основная группа, 36 — контрольная группа. У 43% женщин в основной группе достоверно встречаются неблагоприятные исходы предыдущих беременностей, в контрольной группе – у 14%. У 9% женщин с миомой матки отсутствовали гестационные осложнения, в группе контроля – у 50%. Преждевременные роды у беременных из I группы были у 22,3% женщин, в контрольной группе – у 2,3% женщин. В первой группе родоразрешено путем операции кесарева сечения 43,8% женщин, в контрольной группе – 38,89% женщин. Все женщины с множественными миоматозными узлами больших размеров (14%) были родоразрешены оперативно. Средний объем интраоперационной кровопотери в I группе составил 700,0±44,0 мл, во II группе – 600,0±19,0 мл. В I группе у женщин, родивших самостоятельно, наблюдались следующие осложнения: преждевременный разрыв плодных оболочек – 30%, кровотечение в третьем периоде родов – у 4,44%; во второй группе преждевременный разрыв плодных оболочек наблюдался у 22,7% женщин. В первой группе средняя масса и рост новорожденных составили 3082±89 г и 50±0,6 см, во второй группе – 3503±64 г и 52±0,4 см. В I группе с экстремально низкой массой тела родилось 4,61% детей, в контрольной группе таких детей нет. В удовлетворительном состоянии в основной группе родилось 79,3%, в контрольной – 100%. В основной группе у 10% женщин поздний послеродовый период был осложнен нарушением инволюции матки, сопровождающимся лохиометрой. В контрольной группе послеродовые осложнения отсутствовали.  183 KB беременность роды миома матки кесарево сечение естественные роды новорожденные 1. Milazzo G.N., Catalano A., Badia V. et al. Myoma and myomectomy: Poor evidence concern in pregnancy. The Journal of Obstetrics and Gynaecology Research, 2017, vol. 43, no. 12, pp. 1789-1804. 2. Можейко Л.Ф. Миома матки: этиопатогенез, течение беременности и родов / Л.Ф. Можейко, И.А. Гузей, К.В. Белонович // Охрана материнства и детства. – 2014. — № 1 (23). – С. 99-103. 3. Федорченко Е.А. Особенности влияния миомы матки на роды и послеродовый период / Е.А. Федорченко, А.Д. Чеканова, А.Е. Волков // Журнал фундаментальной медицины и биологии. – 2014. — № 3. – С. 45-48. 4. Айламазян Э.К. Акушерство: национальное руководство / Э.К. Айламазян, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой. – М., 2009. – 1501 с. 5. Ciavattini A., Clemente N., Delli Carpini G. et al. Number and size of uterine fibroids and obstetric outcomes. The Journal of Maternal-Fetal & Neonatal Medicine, 2015, vol. 28 (4), pp. 484- 488.
183 KB беременность роды миома матки кесарево сечение естественные роды новорожденные 1. Milazzo G.N., Catalano A., Badia V. et al. Myoma and myomectomy: Poor evidence concern in pregnancy. The Journal of Obstetrics and Gynaecology Research, 2017, vol. 43, no. 12, pp. 1789-1804. 2. Можейко Л.Ф. Миома матки: этиопатогенез, течение беременности и родов / Л.Ф. Можейко, И.А. Гузей, К.В. Белонович // Охрана материнства и детства. – 2014. — № 1 (23). – С. 99-103. 3. Федорченко Е.А. Особенности влияния миомы матки на роды и послеродовый период / Е.А. Федорченко, А.Д. Чеканова, А.Е. Волков // Журнал фундаментальной медицины и биологии. – 2014. — № 3. – С. 45-48. 4. Айламазян Э.К. Акушерство: национальное руководство / Э.К. Айламазян, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой. – М., 2009. – 1501 с. 5. Ciavattini A., Clemente N., Delli Carpini G. et al. Number and size of uterine fibroids and obstetric outcomes. The Journal of Maternal-Fetal & Neonatal Medicine, 2015, vol. 28 (4), pp. 484- 488.
Актуальность. В структуре гинекологических заболеваний у женщин репродуктивного возраста большинства стран мира миома матки занимает лидирующее значение. Считают, что её диагностируют у 30-35% женщин репродуктивного возраста, чаще в позднем репродуктивном возрасте, но в последнее время отмечается тенденция к «омоложению» мимомы матки, в связи с чем возрастает число молодых женщин с данным заболеванием в возрасте 20-25 лет. У женщин моложе 20-30 лет миома матки встречается в 0,9-1,5% случаев.
По данным Российского общества акушеров-гинекологов, миома матки становится главной причиной гистерэктомии во многих странах, например в США она является основанием приблизительно для 1/3 всех гистерэктомий, а это примерно 200 тыс. гистерэктомий ежегодно. В России, по различным данным, миома матки является причиной гистерэктомии в 50-70% случаев при заболеваниях матки.
Современная тенденция планировать беременность в возрасте 30 лет и старше делают проблему миомы матки при беременности особенно актуальной, поскольку отсрочка деторождения приводит к увеличению частоты беременности, осложненной фибромиомой или предшествующей миомэктомией .
По данным многих авторов, сочетание миомы матки и беременности встречается у 0,4–6,0% женщин . В настоящее время имеется тенденция к увеличению сочетания миомы матки с беременностью, что повышает риск осложнений в течение беременности и родов.
Женщины с миомой матки подвергаются повышенному риску акушерских осложнений. Приблизительно у 10-30% беременных женщин с миоматозными узлами осложняется течение беременности, родов и в послеродового периода. Субмукозные, ретроплацентарные, большие и множественные миомы имеют больший риск осложнений. Цервикальные миомы, хотя и редкие, нуждаются в тщательном наблюдении .
Миома матки оказывает неблагоприятное влияние на здоровье молодых женщин, повышает риск невынашивания и других осложнений при беременности и в родах, а также патологических состояний новорожденных .
В частности, множественные миоматозные узлы связаны со значительно повышенным риском преждевременных родов и кесарева сечения, в то время как крупные миомы повышают риск преждевременного разрыва плодных оболочек .
Цель исследования. Изучение особенностей течения беременности, родов и послеродового периода у беременных с миомой матки.
Материалы и методы исследования. На базе ГБУЗ РМ «Мордовский республиканский клинический перинатальный центр» проведен ретроспективной анализ (случай-контроль) 157 историй родов, произошедших в 2017 году.
Критерием включения в анализируемую группу были: наличие миомы матки субсерозной, интрамуральной и/или субсерозно-интрамуральной локализации, родоразрешение оперативным или естественным путем. Критерием исключения было отсутствие миомы матки.
Первую (основную) группу составила 121 женщина, беременность у которой протекала на фоне миомы матки. Средний возраст беременных составил 34,42±0,48 года. Миоматозные узлы были субсерозные (0, I, II типов), чисто интрамуральные, субсерозно-интрамуральные. Узлы располагались в теле матки преимущественно по передней и задней стенкам, а также в области дна. Единичные узлы небольших размеров (до 5 см) наблюдались у 52 (42,9%) женщин, единичные узлы от 5 до 10 см – у 10 (8,26%), множественные миоматозные узлы до 5 см – у 42 (34,7%) женщин, у 17 (14%) женщин были обнаружены множественные миоматозные узлы от 5 до 15 см. 14 (11,6%) женщинам до беременности проводилось оперативное лечение миомы (консервативная миомэктомия).
Во вторую (контрольную) группу вошли 36 женщин без миомы матки. Средний возраст беременных составил 28,17±0,76 года.
У всех беременных женщин проводился ретроспективный анализ данных анамнеза, гестационных осложнений, особенностей течения родов (срок и выбор метода родоразрешения, продолжительность родов, показания к оперативному родоразрешению, величина кровопотери, размеры и количество миоматозных узлов, клинические особенности течения родов и послеродового периода). Кроме того, было исследовано состояние новорожденных детей (антропометрия, оценка по шкале Апгар на 1 и 5 минутах жизни).
Статистическая значимость различий между группами оценивалась с использованием t-критерия Стьюдента для несвязанных выборок (средний срок родоразрешения, оценка данных по продолжительности родов, объёму кровопотери) и отношения шансов (при анализе течения беременности, родов и послеродового периода). Различия между сравниваемыми величинами признавали достоверными при p<0,05 (95% уровень достоверности).
Результаты исследования и их обсуждение. В 2017 году на базе ГБУЗ РМ «Мордовский республиканский клинический перинатальный центр» было родоразрешено 2777 женщин, из них – 121 беременная с миомой матки. Таким образом, частота встречаемости миомы матки и беременности составила 4,36%, что соответствует данным мировой статистики.
При сравнении исследуемых групп выяснилось, что в основной группе с миомой матки достоверно в 4,7 раза чаще встречаются неблагоприятные исходы предыдущих беременностей (отношение шансов (ОШ) 4,7; 95% доверительный интервал (ДИ) 1,7; 12).
Медицинский аборт в анамнезе наблюдался у 17 (14%) женщин основной группы, у 4 (11,1%) женщин группы сравнения. Самопроизвольное прерывание беременности, замершая беременность, внематочная беременность были отмечены у 25 (20,66%) женщин с миомой матки в анамнезе, и лишь у 1 (2,8%) женщины из группы сравнения в анамнезе отмечалось самопроизвольное прерывание беременности. Бесплодие наблюдалось у 10 (8,26%) женщин с миомой матки.
При анализе частоты встречаемости гинекологических заболеваний статистически нами не было обнаружено значимых различий (табл. 1).
Таблица 1
Гинекологические заболевания в исследуемых группах
Женщины с отсутствием экстрагенитальной патологии (артериальная гипертензия, миокардиодистрофия, нарушение ритма, ожирение, заболевания мочевыводящих путей, миопия, патология щитовидной железы) одинаково часто встречались в исследуемых группах: 25 (20,7%) беременных в первой группе и 12 (33,3%) – во второй (ОШ 0,4; 95% ДИ 0,2; 1,18).
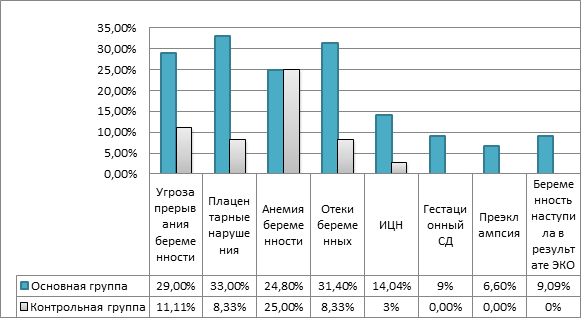
Анализируя течение беременности, мы выявили, что миома матки увеличивает риск гестационных осложнений в 10 раз в сравнении с группой контроля (ОШ 10,0; 95% ДИ 4; 24,6). Так, у 11 (9%) женщин с миомой матки отсутствовали гестационные осложнения, в группе контроля – у 18 (50%).
Как следует из рисунка, беременность с миомой матки увеличивает в 3 раза риск развития угрозы прерывания беременности (ОШ 3,2; 95% ДИ 1,036; 9,6), в 5 раз – плацентарных нарушений (ОШ 5,4; 95% ДИ 1,6; 18,7), в 3,7 раза – вызванных беременностью отеков (95% ДИ 1,09; 13,2). Частота возникновения анемии во время беременности не зависит от миомы матки (95% ДИ 0,42; 2,3), но следует учесть, что во второй группе анемия встречалась только легкой степени, когда в первой группе одинаково часто встречалась анемия разной степени тяжести. Также мы не обнаружили достоверной связи между возникновением истмико-цервикальной недостаточности и миомой (95% ДИ 0,73; 44,6). В I группе были отмечены такие осложнения, как гестационный сахарный диабет у 11 (9,09%) женщин, умеренная преэклампсия у 8 (6,6%) беременных. В контрольной группе этих осложнений не наблюдалось. У 11 (9,09%) женщин в I группе беременность наступила в результате программы экстракорпорального оплодотворения (ЭКО).
Гестационные осложнения
При сравнении исследуемых групп было обнаружено статистически значимое (p=0.000166) различие в значении среднего срока родоразрешения. Так, в основной группе средний срок родоразрешения составил 37,5±0,26 недели, что ниже, чем во II группе – 38,7±0,18 недели.
Женщины обеих групп были родоразрешены как оперативно, так и через естественные родовые пути. В первой группе родоразрешено путем операции кесарева сечения 53 (43,8%) женщины и 68 (56,2%) женщин были родоразрешены через естественные родовые пути. В контрольной группе кесарево сечение проведено у 14 (38,89%) женщин, роды через естественные родовые пути произошли у 22 (61,11%). Таким образом, нельзя достоверно утверждать, влияет ли миома матки на выбор метода родоразрешения (95% ДИ 0,6; 2,6).
Показания к операции кесарево сечение у женщин в исследуемых группах были сочетанными (табл. 2).
Таблица 2
Показания к операции кесарево сечение
|
Показания к операции |
Основная группа (n=53), % |
Контрольная группа (n=14), % |
|
Тазовое предлежание и неправильное положение плода |
9,43 |
57,1 |
|
Узкий таз и клиническое несоответствие размеров плода размерам таза матери |
3,8 |
42,9 |
|
Возрастная первородящая |
18,9 |
42,9 |
|
Крупный плод |
1,9 |
35,7 |
|
Рубец на матке после КС |
28,3 |
28,6 |
|
Беременность, наступившая вследствие ЭКО |
16,9 |
|
|
Рубец на матке после консервативной миомэктомии |
16,4 |
|
|
Аномалии родовой деятельности |
9,43 |
|
|
Умеренная преэклампсия |
7,54 |
|
|
Плацентарные нарушения |
7,54 |
|
|
Рубцовая деформация шейки матки |
5,66 |
|
|
Миопия высокой степени |
3,8 |
|
|
Быстрый рост опухоли в конце беременности с признаками нарушения питания |
1,9 |
У 16 (13,2%) рожениц с миомой объем операции был расширен – во время выполнения кесарева сечения женщинам была проведена миомэктомия в связи с субсерозной локализацией миоматозных узлов. У одной женщины корпоральный разрез был проведен через интрамуральный узел, что вызвало кровотечение из места разреза, дальнейшее восстановление целостности тканей не удалось, была проведена надвлагалищная ампутация матки, объем общей кровопотери составил 1500 мл. Также была обнаружена женщина с интрамуральным миоматозным узлом размером 9,1*8,7 см, который располагался в месте проекции плаценты. Это вызвало следующие патологические состояния, которые стали показаниями для оперативного родоразрешения в сроке беременности 35 недель: преэклампсия тяжелой степени, HELLP-синдром, преждевременная отслойка нормально расположенной плаценты.
Следует отметить, что все женщины (17 пациенток – 14%) с множественными миоматозными узлами больших размеров были родоразрешены оперативно. Таким образом, наличие множественных миоматозных узлов увеличивает частоту кесарева сечения.
Достоверно (p<0,05) объем интраоперационной кровопотери в основной группе увеличен. Средний объем интраоперационной кровопотери в I группе составил 700±44 мл, у 6 (4,9%) женщин объем кровопотери превысил 1000 мл (1200-1500 мл). Во II группе средний объем кровопотери составил 600±19 мл.
Наличие миомы матки не влияет (p>0,05) на продолжительность родов через естественные родовые пути. Средняя продолжительность родов в I группе у первородящих составила 8 ч 19 мин ± 75 мин, у повторнородящих – 6 ч 26 мин ± 63 мин. Во II группе средняя продолжительность родов у первородящих – 6 ч 8 мин ± 62 мин, у повторнородящих – 5 ч 22 мин ± 67 мин.
В I группе у женщин, родивших самостоятельно, наблюдались следующие осложнения: преждевременный разрыв плодных оболочек – у 20 (30%), кровотечение в третьем периоде родов – у 3 (4,44%). Амниотомия выполнялась 5 (7,3%) женщинам, эпизиотомия – 14 (20,5%). Во II группе преждевременный разрыв плодных оболочек наблюдался у 5 (22,7%) женщин, амниотомия выполнялась 2 (9%) женщинам, эпизиотомия – 12 (54,5%). Средний объем общей кровопотери в родах через естественные родовые пути в I группе составил 193 мл, во II группе – 178 мл. Нет достоверной связи (p>0,05) между влиянием миомы матки на развитие преждевременного разрыва плодных оболочек.
Исследуя состояние новорожденных, мы учитывали массу, рост детей и оценку по шкале Апгар на 1-й и 5-й минуте после рождения. Антропометрические показатели новорожденных достоверно ниже в группе женщин с миомой матки (p<0,05). В первой группе средняя масса и рост новорожденных составили 3082±89 г и 50±0,6 см, во второй группе – 3503±64 г и 52±0,4 см. В I группе с экстремально низкой массой тела родилось 4,61% детей. Эти дети родились преждевременно. В контрольной группе таких детей нет.
В основной группе извлечены в удовлетворительном состоянии 96 (79,3%) детей (оценка состояния по шкале Апгар — 8 и 9 баллов на 1-й и 5-й минутах соответственно), 15 (12,5%) – в состоянии гипоксии легкой степени, 3 (2,5%) – в состоянии гипоксии средней степени тяжести и 7 (5,8%) – в тяжелой асфиксии. В контрольной группе все дети родились в удовлетворительном состоянии. В 9 раз наличие миоматозных узлов достоверно увеличивает рождение в состоянии гипоксии (ОШ 9,4; 95% ДИ 1,2; 71,7).
Анализируя течение раннего и позднего послеродового периодов, выявлено следующее. В основной группе у 12 (10%) женщин поздний послеродовый период был осложнен нарушением восстановления нормальных размеров матки, сопровождающимся лохиометрой. Этим женщинам на 3-5-е сутки было выполнено выскабливание полости матки. В контрольной группе осложнения отсутствовали. Однако нельзя достоверно точно сказать, увеличивает ли миома матки риск развития осложнений раннего и позднего послеродового периодов (ОШ 3,9; 95% ДИ 0,5; 31).
Заключение
Таким образом, миома матки влияет на течение беременности, родов и послеродового периода, увеличивая риск осложнений. Поэтому следует относить беременных с миомой матки в группу высокого риска, что требует родоразрешения в родовспомогательных учреждениях III группы.
Миома матки достоверно чаще сопряжена с неблагоприятными исходами предыдущих беременностей (медицинский аборт, самопроизвольный аборт, внематочная беременность, бесплодие). Данная патология увеличивает в 10 раз риск развития гестационных осложнений (в 3 раза риск развития угрозы прерывания, в 5 раз – плацентарных нарушений, в 3,7 раза – вызванных беременностью отеков). Миома матки влияет на средний срок родоразрешения, снижая его. Следует отметить, что миома матки в 10 раз повышает частоту преждевременных родов.
Наличие миомы матки не влияет на выбор метода родоразрешения, но множественные миоматозные узлы увеличивают частоту кесарева сечения. Эта опухоль увеличивает инраоперационную кровопотерю, но не влияет на длительность родов через естественные родовые пути.
Сочетание беременности и миомы матки также оказывает влияние на состояние новорожденных: антропометрические показатели новорожденных достоверно ниже в группе женщин с миомой матки, в 9 раз наличие миоматозных узлов достоверно увеличивает рождение в состоянии гипоксии.
Библиографическая ссылка
Фоминова Г.В., Ляличкина Н.А., Косенко Ю.Ю., Фоминова И.С., Захаров А.А. ТЕЧЕНИЕ ГЕСТАЦИОННОГО ПРОЦЕССА И РОДОРАЗРЕШЕНИЕ ПАЦИЕНТОК С МИОМОЙ МАТКИ // Современные проблемы науки и образования. – 2018. – № 4.;
URL: http://www.science-education.ru/ru/article/view?id=27718 (дата обращения: 29.10.2020).

 Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания» (Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления) «Современные проблемы науки и образования» список ВАК ИФ РИНЦ = 0.791 «Фундаментальные исследования» список ВАК ИФ РИНЦ = 1.074 «Современные наукоемкие технологии» список ВАК ИФ РИНЦ = 0.909 «Успехи современного естествознания» список ВАК ИФ РИНЦ = 0.736 «Международный журнал прикладных и фундаментальных исследований» ИФ РИНЦ = 0.570 «Международный журнал экспериментального образования» ИФ РИНЦ = 0.431 «Научное Обозрение. Биологические Науки» ИФ РИНЦ = 0.303 «Научное Обозрение. Медицинские Науки» ИФ РИНЦ = 0.380 «Научное Обозрение. Экономические Науки» ИФ РИНЦ = 0.600 «Научное Обозрение. Педагогические Науки» ИФ РИНЦ = 0.308 «European journal of natural history» ИФ РИНЦ = 1.369 Издание научной и учебно-методической литературы ISBN РИНЦ DOI
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания» (Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления) «Современные проблемы науки и образования» список ВАК ИФ РИНЦ = 0.791 «Фундаментальные исследования» список ВАК ИФ РИНЦ = 1.074 «Современные наукоемкие технологии» список ВАК ИФ РИНЦ = 0.909 «Успехи современного естествознания» список ВАК ИФ РИНЦ = 0.736 «Международный журнал прикладных и фундаментальных исследований» ИФ РИНЦ = 0.570 «Международный журнал экспериментального образования» ИФ РИНЦ = 0.431 «Научное Обозрение. Биологические Науки» ИФ РИНЦ = 0.303 «Научное Обозрение. Медицинские Науки» ИФ РИНЦ = 0.380 «Научное Обозрение. Экономические Науки» ИФ РИНЦ = 0.600 «Научное Обозрение. Педагогические Науки» ИФ РИНЦ = 0.308 «European journal of natural history» ИФ РИНЦ = 1.369 Издание научной и учебно-методической литературы ISBN РИНЦ DOI