А если дело уж дошло до лечения антибиотиками, то давайте разбираться, как восстановить детский организм после такого вмешательства? Наносят ли антибиотики удар по организму, всегда ли после них у детей бывают поносы, нужно ли принимать пробиотики? Можно ли принимать антибиотики для профилактики или назначать курс своему ребенку самостоятельно, основываясь на предыдущем заболевании? Вопросов много, давайте искать ответы вместе с Yellmed.
Содержание
Антибиотики – зло?
Родители любят во всех бедах малыша винить антибиотик: ах, какой же он гадкий, подорвал ребенку здоровье. Однако в 80% случаев в подорванном здоровье ребенка виноваты не антибиотики, а неадекватное поведение родителей. Их неумение грамотно пользоваться антибиотиками и желание лечить ими все подряд: от соплей до поноса. Иногда врачу проще назначить вам антибиотик, чем объяснить, что достаточно соблюдать питьевой режим и не перекармливать малыша. Допустим, все же пролечились курсом антибиотика, что дальше?
Ребенок после болезни и антибиотиков воспринимается нашим обществом как заведомо слабенький, обессиленный, подверженный всем заболеваниям. Его, по мнению родителей, надо срочно «укрепить», ведь микрофлора кишечника получила такой удар. И если ее, микрофлору, срочно не восстановить, новая болезнь не за горами. Это отчасти верно: стенки кишечника выстилают клетки, ответственные за иммунитет, которые могут гибнуть при контакте с антибиотиками. Но также верно и то, что кишечная микрофлора нормального ребенка способна самовосстанавливаться примерно за неделю. Современные антибиотики, к слову, чаще всего не такие «убойные», как во времена наших бабушек. Те препараты на самом деле убивали всю кишечную микрофлору без разбора и могли иметь существенные противопоказания.
 Фото: childneurology.ru
Фото: childneurology.ru
Когда же антибиотик нужен?
Современные антибиотики, которые принимают строго по делу и правильным курсом (не больше, ни меньше) — мера вполне адекватная. В любом случае, это меньшее зло, которым мы можем победить большее зло. К примеру, воспаление легких. Согласитесь, что при угрозе жизни ребенку речь о том, принимать или не принимать антибиотик, не идет. Другое дело, когда у нас принято любую простуду лечить антибиотиками, создавая этим реальную угрозу развитию все новых и новых, устойчивых к антибиотикам, вирусов.
Антибиотики не принимаются просто так, и сегодня даже не очень знакомый с медициной родитель должен знать, что грамотные врачи их назначают только при бактериальной инфекции. Против вирусов антибиотики бессильны, но в 90% случаев антибиотики у нас назначают для профилактики, на всякий «пожарный» случай.
Почему же, по мнению родителей, после курса антибиотиков дети чаще болеют? Один из факторов — условно-патогенные микробы, живущие с нами по соседству годами, но начинающие свое «черное» дело только при определенных обстоятельствах. После приема антибиотиков, когда убили половину других микробов, может вольготно начать размножаться стафилококк, живущий практически у каждого человека. И вот уже ребенок заболел ангиной или отитом.
Также родители жалуются, что часто после приема антибиотиков у ребенка начинаются поносы. Тут механизм тоже весьма понятный. Ребенок на фоне температуры может не есть несколько дней, а после того, как он открывает рот, все домочадцы стараются впихнуть в него все, что только можно. От такого изобилия через пару часов жди расстройства желудка, которому не помешала бы временная щадящая диета. Желудок еще не восстановил свою активность, пища не может хорошо усваиваться, поэтому она либо быстро выходит, либо уплотняется, вызывая запоры и общую слабость.
 Фото: vseodetyah.com
Фото: vseodetyah.com
Почему нельзя заниматься самодеятельностью?
Многие мамы, начитавшись на форумах мнений других мам, считают себя псевдо-экспертами медицины. Они сами назначают себе и ребенку антибиотики и часто ратуют за периодический курс антибиотикотерапии. Мол, на всякий случай неплохо бы убить все, авось в организме чище станет. Вы будете смеяться, но я знаю не одну такую мамочку.
Запомните: с антибиотиками не шутят! Их нельзя самовольно назначить и самовольно отменить при первых признаках выздоровления. Если врач назначит две таблетки три раза в день, то так и надо принимать. Уменьшая дозу или меняя схему, вы рискуете просто закалить свои микробы, а «недобитые» бойцы могут нанести организму непоправимый вред. И если один раз врач назначил вам антибиотик, который хорошо помог, всегда запоминайте название и предупреждайте врача, чем лечились до этого. После использования любого антибиотика в организме могут образовываться антитела, и повторное использование этого же средства чревато аллергическими реакциями.
 Фото: medicalnewstoday.com
Фото: medicalnewstoday.com
Как будем восстанавливаться?
На этапе восстановления иммунитета главное – не подцепить новые инфекции. Главным источником инфекции, к сожалению, являются люди. Особенно дети. Больше людей – больше вероятность заболеть. Логика в том, чтобы после выздоровления ограничить контакты с людьми, не ходить по магазинам, циркам, детским центрам. Неделя уединения на свежем воздухе помогает организму самостоятельно восстановиться.
Если после болезни вы действуете правильно: не кутаете, не заставляете есть, не водите по общественным местам – бояться за здоровье малыша не стоит
Антибиотики, которые используются при лечении болезней на дому, как правило, не токсичны. Никаких специальных лекарств для восстановления не надо. Есть и препараты со специфическим воздействием на кишечник, но при любом раскладе восстановить кишечник покупными «бактериями» нельзя.
Чем будем баловать кишечник малыша?
Если вам так хочется побаловать перенесшего заболевание малыша, то поберегите его организм, ограничив:
- Быстрые углеводы, булочки, дрожжевую выпечку
- Жирную пищу животного происхождения
- Жареные продукты: мясо, картошка, пирожки
- Консервации
- Пищевой мусор: чипсы, палочки, бургеры
- Напитки типа газировки, пакетированные соки
Придерживайтесь гуманной диеты: легкая, витаминизированная пища. Все отварное, тушеное, нежирное. Каши на молоке замените кашами на воде, из молочного предпочтительны легкие йогурты, кефиры, творог небольшой жирности. Пейте чистую воду, компот из сухофруктов.
Для грудных детей достаточно питаться маминым молоком, это автоматически поможет заселить в кишечник полезных бактерий и восстановить организм. Прикорм и введение новых продуктов лучше отложить на неделю.
 Фото: snob.ru
Фото: snob.ru
Что еще?
Я все-таки ратую за прием хороших витаминных комплексов. А еще кальций с магнием, лецитин, омега, железо. Это всегда адекватная поддержка организма в период слабости и нездоровья.
Все врачи после и во время приема антибиотиков всегда назначают детям пробиотики. Польза приема таких средств, конечно, преувеличена: аптекари ликуют и считают прибыль. Доказанных фактов положительного влияния пробиотиков на ослабленный антибиоткиами организм не так много, как мифов.
Пробиотики, действительно, могут умеренно помочь при лечении ротавирусов и связанных с ними поносов. Молочные смеси с пробиотиками показаны ослабленным детям. Есть исследования о положительном влиянии использования пробиотиков на развитие онкологии. Но все эти факты требуют серьезных научных доказательств. Пробиотики не будут лишними, если вы можете себе их позволить. Но не надо возлагать на них всю надежду. Заселяя кишечник бактериями извне, мы на некоторое время усиливаем активность лейкоцитов, соответственно, можно говорить о временной активизации иммунитета. Но никакие пробиотики не способны сравниться с нашей природной микрофлорой, поэтому давайте ее беречь и всячески поддерживать правильным и здоровым образом жизни!
Сегодня в общественном сознании существует множество точек зрения, причем нередко взаимоисключающих друг друга, о том, что же такое антибиотики, когда и как их надо применять, и насколько они опасны для человека. При ответе на эти вопросы достаточно популярны две крайности. По одним утверждениям, антибиотики — это «вредная химия», они угнетают иммунитет, вызывают дисбактериоз — нарушения в соотношении микроорганизмов в кишечнике, поэтому принимать их нельзя, а бороться с инфекциями организм человека должен своими силами. Другая категория участников дискуссии — сторонники антибиотиков, не очень утруждая себя теоретизированием, в домашней аптечке держат 2–3 различных антибиотика, принимают их сами и «назначают» родственникам при первом же чихе.
Насколько оправданы обе позиции? Предположение о том, что истина лежит где-то посередине между крайними точками зрения, вполне разумно, но нуждается в некоторой конкретизации, поэтому поговорим об антибиотиках подробно.
О том, что человек живет в мире бактерий, стало известно давно. Многие микроорганизмы оказывают благотворное влияние на жизнедеятельность людей, но они же могут и нанести вред, особенно те, которые способны проникать внутрь организма. Сильный удар по болезнетворным бактериям способны нанести антибиотики.
Чтобы понять принцип действия антибиотиков, сначала надо увидеть механизм возникновения инфекционных заболеваний в человеческом организме, поэтому начнем разговор с вызывающих их микроорганизмов. Все инфекционные болезни вызываются микроорганизмами, существенно различающимися по выраженности своих болезнетворных свойств. Одни из них способны преодолевать защитные силы организма человека и вызывать крайне тяжелые, и даже смертельные, заболевания (возбудители чумы, менингитов и др.), с другими организм легко справляется без посторонней помощи (например, возбудители простудных заболеваний). В зависимости от внутренней организации микроорганизмы делят на группы: бактерии, грибки, вирусы и простейшие (амебы, лямблии и другие).
Антибиотики — это и есть противомикробные (антибактериальные) средства. На вирусы, простейших они не оказывают лечебного воздействия, на грибки воздействуют частично (и далеко не все виды из антибактериальных препаратов). Итак, антибиотиками врачи лечат воспаления, которые вызывают бактерии.
Если малыш переносит инфекцию мочеполовой системы, заболеет бронхитом или, хуже того, пневмонией, врач, вероятнее всего, назначит ему антибиотики. О том, зачем нужны эти лекарства, как быстро они расправляются с болезнью, и как стоит к ним относиться, пойдет речь в нашей статье.
По логике событий, после определения показаний для назначения антибактериальной терапии следует этап выбора препаратов. В настоящее время для медицинского применения в России разрешено около 50 различных антибактериальных препаратов. Вполне очевидно, что выбор правильного препарата для лечения отдельных заболеваний требует значительных профессиональных знаний:
- во-первых, о спектре действия каждого препарата;
- во-вторых, о наиболее вероятных возбудителях отдельных инфекционных болезней.
Но есть общие положения, которые необходимо знать и врачам, и родителям маленьких пациентов.
Что бы ни происходило с малышом, не давайте ему антибиотики без консультации с врачом-педиатром. Почему это так важно?
Речь пойдет о возможности развития нежелательных явлений после приема лекарства и об ограничениях или запрете на прием отдельных препаратов. Сразу же необходимо оговориться, что все запреты относительны, так как в критических ситуациях, при наличии реальной угрозы жизни, врач может назначить даже запрещенный для детей препарат.
Во-первых, начинать лечение нужно только после того, как будет поставлен точный диагноз болезни: дело в том, что антибиотики — это сложные, не универсальные и небезобидные лекарства. Кроме того, каждое средство действует только на те микробы, которые к нему чувствительны, именно поэтому выбором препарата должен заниматься врач. В противном случае болезнь может затянуться или неправильно подобранный антибиотик «затушует» ее признаки, и доктору будет трудно понять, с чем он имеет дело.
Во-вторых, врач должен установить, в каких дозах и как долго стоит принимать лекарство. Если, например, курс лечение прекратится раньше времени, возбудители болезни получат «передышку» и перестанут воспринимать препарат. В результате все придется начинать сначала.
В-третьих, существует проблема побочных реакций, которые вызывают некоторые антибиотики. В отношении новых препаратов, как правило, действуют ограничения на применение их у новорожденных детей и детей в возрасте до 2-6 месяцев. Подобные ограничения объясняются отсутствием опыта применения новых препаратов у детей младших возрастных групп и риском развития нежелательных эффектов, связанных с особенностями возрастной физиологии. В инструкциях к лекарствам в таких ситуациях просто указывают, что данных о безопасности препарата для детей младших возрастных групп нет. Врач должен самостоятельно оценить соотношение пользы и вероятного вреда при назначении препарата. В остальных случаях (не связанных с ранним детским возрастом) — к наиболее частым нежелательным явлениям относятся аллергические реакции (от сыпи на коже до анафилактического шока, и, в серьезных случаях, даже отек Квинке, во время которого возникает опасность удушья). Если с малышом произошло нечто подобное, позаботьтесь о том, чтобы он пил как можно больше жидкости (тогда лекарство быстрее выйдет из организма), дайте ему активированный уголь (или смекту) и антигистаминное средство — тавегил, супрастин, эриус, кларитин или зиртек и т. д. После включите виновный в происходящем антибиотик в «черный список» и больше никогда не давайте его малышу. Подобные реакции наиболее характерны для препаратов группы пенициллинов, на препараты других групп они возникают крайне редко. Иногда родители говорят, что у ребенка аллергия «на все». При тщательном анализе каждой конкретной ситуации практически всегда оказывается, что это не так. К наиболее серьезным нежелательным явлениям относятся специфические поражения органов и систем, развивающиеся под воздействием отдельных лекарств. Несмотря на то, что современные препараты на стадии разработки проходят крайне жесткий контроль, иногда способность вызывать такие поражения может выявиться только через несколько лет после начала применения препаратов. Именно поэтому к разрешенным для применения у детей младших возрастных групп (и беременных женщин) относятся только хорошо изученные в течение многих лет препараты.
В-четвертых, прием антибиотиков может закончиться нарушением микрофлоры кишечника. Дело в том, что, попав в желудочно-кишечный тракт, антибиотики «атакуют» и нормальную флору: бифидобактерии, лактобактерии и кишечную палочку, что в результате приводит к разным проблемам, например, дисбактериозу, расстройству стула и молочнице. Именно поэтому во время лечения антибиотиками и после него врачи рекомендуют маленьким пациентам биологические препараты, которые восстанавливают микрофлору кишечника. А после того, как он перестанет принимать антибиотики, — рекомендуют продолжать прием биологических препаратов (примадофилюс, бифидумбактерин, линекс, аципол и др.), которые защитят его от дисбактериоза.
Говоря об антибактериальной терапии, много споров, разногласий и вопросов возникает также на счет антибиотикорезистентности (устойчивости бактерий к антибиотикам).
Как формируется устойчивость микроорганизмов к антибиотикам?
Все живое, в том числе и бактерии быстро приспосабливаются к неблагоприятным условиям внешней среды. Выработка устойчивости к антибиотикам — один из наиболее ярких примеров такого приспособления. Можно утверждать, что рано или поздно любой вид бактерий сможет выработать устойчивость к любому антибактериальному препарату. Выработка устойчивости происходит тем быстрее, чем в большем объеме применяется данное вещество. По мере того, как бактерии вырабатывают устойчивость к антибиотикам, человечество вынуждено изобретать все новые препараты. Поэтому можно предположить, что если сегодня мы будем бесконтрольно назначать антибактериальные препараты всем детям, то завтра внуков нам лечить будет просто нечем. В ходе этой гонки в обществе возникают конфликты интересов. Общество, в целом, заинтересовано в сокращении затрат на антибактериальную терапию и соблюдении баланса между стоимостью и эффективностью лечения. Для достижения этой цели необходимо ограничить применение антибиотиков строгими показаниями, что позволит избежать излишних затрат на разработку и изготовление новых препаратов. Производители же антибиотиков наоборот заинтересованы в увеличении объема продаж (за счет расширения показаний), что неизбежно приведет к более быстрому распространению устойчивости микроорганизмов к лекарствам и, как следствие, необходимости разработки все новых и новых препаратов. К сожалению, массовое и неконтролируемое применение антибиотиков уже привело к широкому распространению устойчивости микроорганизмов к ним.
Поэтому для выбора препарата врачу необходимо знать, не только каким возбудителем вызвана инфекция, но и то, к какому препарату этот возбудитель чувствителен. Казалось бы, что эта проблема легко решается при проведении лабораторных исследований. Но, увы, при применении современных методов исследований ответ может быть получен лишь через 2-3 (а то и 5) суток. В большинстве случаев, лечение необходимо назначить в более быстрые сроки, для предотвращения возникновения возможных осложнений воспалительного процесса. Вследствие этого в реальной жизни антибиотики назначают эмпирически, т. е. на основании имеющегося практического опыта. Но даже самый блестящий врач не может самостоятельно накопить опыт по применению всех возможных антибиотиков и уверенно сказать, что препарат, А лучше чем препарат Б. К тому же необходимо учитывать насколько широко в конкретном географическом регионе среди бактерий распространена устойчивость к конкретному препарату. Врачу неизбежно приходится опираться на результаты специальных исследований, их критический анализ, мировой и национальный опыт, а также на рекомендации по стандартам лечения, разработанные экспертами.
Беглого взгляда на особенности антибактериальной терапии в приведенных выше примерах достаточно для выделения основных принципов антибактериальной терапии:
- быстрое назначение наиболее эффективных препаратов в тех случаях, когда их эффект доказан;
- максимальное сокращение применения антибиотиков во всех других случаях.
Итак, антибиотики, конечно же, могут вызывать вполне определенные нежелательные реакции. Но вдобавок к их истинным грехам иногда приходится слышать и явно незаслуженные обвинения. Достаточно часто не только в научно-популярных, но и в специальных статьях как о чем-то совершенно очевидном говорят о способности антибиотиков угнетать иммунитет. Подобные утверждения абсолютно ничем не подтверждены. Многочисленными исследованиями однозначно установлено, что ни один из разрешенных к применению в медицинской практике антибиотиков при использовании в лечебных дозах не угнетает систему иммунитета. Следующая крайне болезненная проблема: влияние антибиотиков на кишечную микрофлору и дисбактериоз. Здесь стоит сказать несколько слов по вопросу, выходящему за рамки темы настоящей статьи. Более или менее постоянный состав кишечной микрофлоры у ребенка формируется в течение первых 6-12 месяцев жизни, а иногда и дольше, в зависимости от вида вскармливания. В течение этого периода функция желудочно-кишечного тракта характеризуется нестабильностью и частыми нарушениями (боли, вздутия живота, понос), а видовой и количественный состав кишечной микрофлоры — более или менее выраженными отклонениями от средних значений. В самом общем виде описанные изменения состава микрофлоры называют дисбактериозом.
Однако до настоящего времени нет убедительных обоснований того, какие именно изменения в составе кишечной микрофлоры следует считать патологическими. Используемые критерии нормы и патологии являются сегодня произвольными, а необычайный общественный интерес к проблеме дисбактериоза не имеет под собой серьезных оснований. На фоне приема антибиотиков состав кишечной микрофлоры неизбежно меняется, более того, во время приема наиболее мощных антибактериальных средств (препаратов группы цефалоспоринов III — IV поколений, карбапенемов — имипенема или меропинема) на короткий срок можно даже стерилизовать кишечник. Наверное, это можно назвать дисбактериозом, но имеет ли это практическое значение? Если ребенка ничего не беспокоит, то абсолютно никакого. Если же у ребенка на фоне приема антибиотиков развился понос, то необходимо сопоставить тяжесть основного заболевания и потребность в антибактериальной терапии с выраженностью желудочно-кишечного расстройства. Придется либо терпеть и окончить курс лечения, либо отменить антибиотик до окончания поноса. После отмены антибактериального препарата практически всегда функция кишечника быстро нормализуется, но у самых маленьких детей процесс восстановления может затянуться. Основным методом коррекции должна быть оптимизация питания, возможен прием биопрепаратов, содержащих «полезные» лакто- и бифидобактерии (об этом уже упоминалось в статье, чуть выше), но ни в коем случае не следует пытаться исправить ситуацию назначением новых антибиотиков.
С концепцией дисбактериоза связано и представление о неизбежной активизации роста грибов, живущих в кишечнике и потенциально способных вызывать инфекционные заболевания при приеме антибиотиков. Например, на слизистой оболочке половых органов или на небных миндалинах может появиться легко снимающийся рыхлый налет, похожий на творог, при этом самочувствие человека ухудшается. Поэтому им необходимо иногда назначать профилактические курсы противогрибковых препаратов.
Подводя итог, хотелось бы сказать, что бояться надо не антибиотиков, а последствий их бездумного и неправильного применения. Антибиотик, назначенный грамотным врачом — это целенаправленное оружие против конкретной причины заболевания. В фармакологии мало подобных групп лекарств, которые так эффективно и быстро борются с болезнью.
Будьте здоровы!
- Автор — Полухина Анастасия Александровна
- 15.12.2017
- Все консультации автора
Больные часто жалуются на истощение организма после курса антибиотиков. Почему это так и как с этим справиться?
На днях Всемирная организация здравоохранения привела результаты собственного исследования роли антибиотиков при лечении осложнений после гриппа и призвала уменьшить употребление этих препаратов для лечения осложнений. И хотя общественность регулярно информируют о том, что грипп и ОРВИ не лечатся антибиотиками в принципе, но по данным ВОЗ, 64% опрошенных медицинских специалистов в ходе исследования все еще считают такое лечение эффективным. В результате массированного лечения антибиотиками подрывается их эффективность, и препараты уже не срабатывают в тех случаях, когда они действительно нужны.
В то же время те пациенты, которые принимают антибиотики жалуются – после такой терапии они испытывают длительное истощение организма. И справедливо возникает вопрос, так чего в антибиотиках больше – вреда или пользы? Подливают масла в огонь и различные научные исследования о том, что, к примеру, употребление антибиотиков приводит к разрушению костей. Чтобы найти понять, где мифы, а где правда, Укринформ обратился к терапевту Клиники Спиженко, действительному члену Ассоциации семейных врачей Украины Александру Баранову. Мы расспросили специалиста о реальных последствиях употребления антибиотиков, а также о том, как они изменились за последнее время.
Александр Баранов
1. Как относиться к сообщениям о том, что антибиотик настолько вреден, вплоть до разрушения костей?
«Это явное преувеличение, и мне в врачебной практике с такими последствиями употребления антибиотиков не приходилось встречаться. На данном этапе развития человечества, лучшего средства антибиотики для борьбы с бактериальными инфекциями мы пока не нашли”.
2. Чем может быть вызвано истощение организма после курса антибиотиков?
«Это обусловлено несколькими причинами. Во-первых, тем, что организм потратил свои ресурсы в противостоянии с болезнью, поэтому истощение ощущается в основном именно из-за это. Во-вторых, антибиотики вызывают те или иные побочные действия, как и любой препарат. И это четко указывается в инструкции. Обычно через некоторое время побочные действия проходят или нивелируются определенным медицинским средством. К сожалению, нет антибиотиков, которые бы не имели побочных эффектов. Все препараты, в зависимости от группы, имеют побочные действия разной силы. В целом же на восприятие организма антибиотика влияет индивидуальная чувствительность к действующему веществу, которая может зависеть от генетических аномалий, индивидуальных особенностей организма и даже от расовой принадлежности человека”.
3. Чем новые антибиотики отличаются от тех, что были раньше?
«Прежде всего, они безопаснее для использования. У них меньше побочных действий и больше биологическая доступность. То есть пациенту требуются меньшие дозы антибиотика, благодаря чему нагрузка на функциональные органы, такие как почки и печень, будет меньше. А еще новые препараты более активны к специфической микрофлоры, в отношении которой они применяются.
Совершенствование антибиотиков происходит за счет глубины и степени очистки действующего вещества и изменения конфигурации самой молекулы, к которой у микроорганизмов лучшая чувствительность. (Ведь когда антибиотик попадает в организм, то микроорганизмы начинают вырабатывать специфические ферменты, чтобы защититься от его действия). Благодаря таким современным технологиям микроорганизмы не успевают выработать механизм своей защиты.
Антибиотики деляются на более десятка огромных групп, к примеру, цефалоспорины, макролиды, фторхинолоны, и каждая из этих групп имеет свои поколения – с I по IV). Понятно, что современные антибиотики – IV поколения. Но нельзя выделить ни один антибиотик как лучший – каждый из них при одинаковых условиях имеет свои преимущества.
К сожалению, у нас не хватает культуры использования антибиотиков, и это «заслуга”, в том числе, рекламы в СМИ и на телевидении. Такая реклама формирует легкомысленное отношение пациентов к своему здоровью, и из-за этого они могут рано или поздно стать беззащитными. Именно поэтому антибиотик должен назначаться в соответствии с конкретной ситуацией, только специалистом и применяться четко на протяжении определенного времени: 5, 7, 10 дней. Это «оружие”, которым нельзя злоупотреблять”.
4. Что делать, чтобы снизить негативное влияние антибиотика на организм?
«Во-первых, соблюдать рекомендации по инструкции – о времени употребления антибиотика (до или после еды), тех дозах, которые рекомендованы на 1 кг массы тела, и четкого срока, в течение которого его следует принимать. А также не забывать о достаточном водном балансе организма. А пациенты, к сожалению, обращают на это меньше внимания. Когда вы идете в спортзал или находитесь на солнце, то знаете, что нужно пить много воды. Но когда вы лечитесь, то об этом тоже нельзя забывать, ведь некоторые препараты усиливают выведение воды из организма. Поддерживать достаточный водный баланс нужно из расчета 40 мг обычной воды на 1 кг веса тела в сутки. И обязательно следует принимать пробиотики – препараты, нормализующие микрофлору кишечника. Ведь антибиотики уничтожают не только вредные бактерии, но и полезные, которые заселяют кишечник здорового человека и способствуют комфортному пищеварению и повышению иммунитета. При соблюдении этих основных правил применение антибиотиков будет безопасным”.
Юлия Горбань, Киев
Антибиотики это хорошо или плохо ?
В педиатрии антибиотики используются довольно часто, это инфекции уха-горла-носа, респираторные инфекции, болезни почек и мочевыделительных путей и многие другие, причиной которых являются бактерии. Антибиотики спасают огромное количество жизней, но иногда, при их использовании, бывают неприятные осложнения. Это особенно актуально в странах, где существует безрецептурная продажа антибиотиков, там их назначение детям происходит намного чаще и хаотичней, иногда даже без рекомендаций врача. Соответственно увеличивается и частота осложнений от такого лечения.
Одним из таких побочных эффектов применения антибиотиков является антибиотик-ассоциированная диарея, другими словами понос, который может быть 3 и больше раз в день и возникает на фоне или в течение 8 недель (2 месяцев!) после окончания приема антибиотика, если, конечно, нет какой-то другой причины, например кишечной инфекции или отравления.
Диарейный синдром составляет 75-80% всех нежелательных реакций после применения антибиотиков, и встречается у 5 — 25% детей, которые принимают антибиотики. Возникновение такого поноса конечно зависит от особенностей здоровья ребенка, его иммунитета (чаще болеют дети младше 6 лет), биоценоза (бактериальной флоры) кишечника и особенностей применяемого антибиотика. При этом путь введения антибиотика не имеет принципиального значения.
Причины развития поноса на фоне или после приема антибиотиков
Причины развития поноса довольно разнообразны: это и нарушение моторики кишечника, нарушения метаболизма желчных кислот и углеводов, нарушение всасывания в кишках, но практически всегда при этом возникает нарушение баланса микроорганизмов, которые заселяют кишечник, и какие-то микроорганизмы получают возможность избыточного роста, что и проявляется поносом. Практически в половине случаев такой диареи – это избыточный рост Clostridium difficile. Это широко распространенная бактерия, токсические штаммы которой могут провоцировать довольно тяжелые кишечные расстройства.
Вот так выглядит эта, на первый взгляд довольно симпатичная, но весьма опасная бактерия.
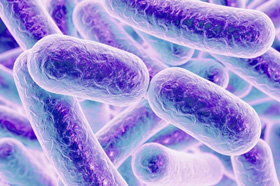
Какая симптоматика при таком состоянии обычно возникает у детей.
Это боль в нижней части живота, понос с частотою от 3 до 10 раз в сутки, который может длиться довольно долго, в 10-15% случаев в кале может быть примесь крови.
Чем неприятен и даже опасен понос для ребенка?
В результате поноса у него может развиться обезвоживание, то есть потеря жидкости и жизненно важных солей, что приводит к нарушениям практически всех звеньев метаболизма, роботы центральной нервной системы, ферментных систем, сердечно-сосудистой системы, работы почек и многого другого. В самом кишечнике возникают воспалительные изменения слизистой оболочки разной степени выраженности, нарушается расщепление и всасывание самых различных пищевых веществ, появляются симптомы вторичной лактазной недостаточности, ухудшается аппетит, увеличивается риск развития гипогликемии и ацетонемического синдрома.
В более редких случаях может развиться довольно тяжелое состояние, которое называется псевдомембранозным колитом, при этом состояние у ребенка будет тяжелым, высокая температура, интоксикация, понос 10-20 раз в сутки, сильная боль в животе, потеря аппетита – это уже требует срочной госпитализации ребенка и прогноз в таких случаях довольно серьезный.
Как же предупредить развитие таких неприятных осложнений при использовании антибиотиков?
На сегодняшний день в мире все большее внимание привлекают пробиотики, т.е. живые, специально отобранные микроорганизмы, при применении которых получают полезный эффект для здоровья хозяина. Далеко не все штаммы бактерий можно использовать в качестве полезных лекарств. В медицине можно использовать только бактерии, которые были выделены из организма здорового человека, они не должны иметь побочных эффектов, должны иметь свой генетический паспорт, стабильные характеристики и главное, что их эффективность и безопасность была доказана в клинических исследованиях самого высокого уровня.
Какие пробиотики следует использовать ?
На медицинском рынке предлагается огромное количество разнообразных пробиотических препаратов, эффективность которых не была доказана, кроме того, нет универсальной полезной бактерии, которая помогает при всех состояниях и болезнях. В большинстве случаев именно врач должен подобрать бактерии, употребление которых в виде биодобавки будет максимально эффективным и полезным. Реальное количество бактерий, которые доказали свою эффективность и полезность не так уж и много. Это определенные штаммы лакто- и бифидобактерий, сахаромицеты и некоторые другие.
В последнее время появились убедительные данные, что использование определенных комбинаций пробиотиков, т.е. живых бактерий более эффективно, чем использование только одного штамма бактерий. Т.е. в этих случаях часто наблюдается эффект их взаимного усиления. Особенно эффективны такие комплексы бактерий, если туда добавлен пребиотик, своеобразная добавка, которая стимулирует рост полезных бактерий, являясь своеобразной питательной средой для них. Такие препараты называют симбиотиками.
Можно привести как пример, серьезный обзор профессора Чапмана (2011 г) который показал, что в 12 из 16 известных исследований использование комбинации бактерий было значительно более эффективным чем использование единичного штамма.
В тоже время все исследователи подчеркивают, что это не просто должен быть набор случайно взятых бактерий, а именно набор таких бактерий, которые доказали свою совместную эффективность. Во множестве серьезных исследований была показана значительная эффективность L. rhamnosus GG для профилактики ААД, которую некоторые ученые называют «золотым стандартом» среди всех пробиотических штаммов. Учитывая более высокую эффективность применения именно смеси пробиотиков, то L. rhamnosus GG стали комбинировать с другими живыми бактериями, добавлять пребиотики фруктоолигосахариды для улучшения эффекта и проводить клинические исследования, для создания оптимального препарата.
Какие штамы пробиотиков используют найболее часто?
На сегодняшний день свою эффективность доказали такие штаммы пробиотиков, как Streptococcus thermophylus (кстати, он широко используется в пищевой промышленности при приготовлении различных молочных продуктов, включая детские кисломолочные смеси, ряженку, йогурты, сметану, моцарелу, различные сыры;
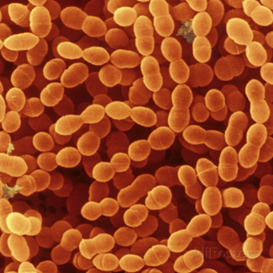
Lactobacillus caseі (Имеет отличное документальное сопровождение среди других штаммов своего вида. Является объектом более 80 научных публикаций и 20 клинических исследований, широко используется для производства: кефира, йогуртов, сыров.
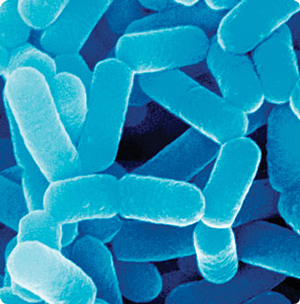
Lactobacillus rhamnosus, о коотрой я уже говорил (действительно является своеобразным золотым стандартом среди пробиотиков. Эта бактерия, согласно исследованиям может сократить продолжительность диареи у детей вызванную ротавирусами, может лечить и предотвращать диарею, вызванную антибиотиками, в том числе при лечении антибаотиками H.pylori — тех бактерий, которые ответственны за язву желудка и гастрит у детей и взрослых);
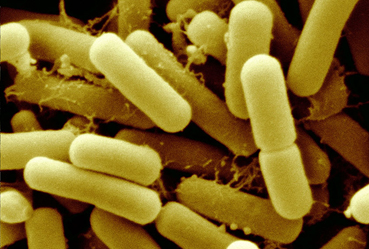
Bifidobacterіum breve (которую широко используют для приготовления лечебно-диетических продуктов лечебного питания);
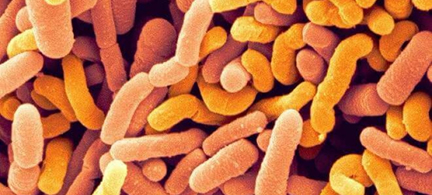
Bifidobacterіum infantis (эти бактерии попадают в организм ребенка с молоком матери, они стимулируют иммунную систему, помогают переваривать пищу и даже синтерируют витамины);
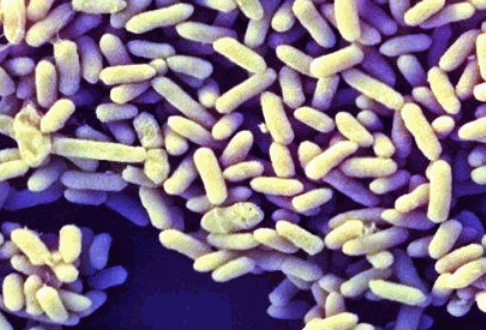
Lactobacillus acidophylus (Бактерии штамма Lactobacillus хорошо изучены и описаны в более чем 150 научных публикациях, а их эффективность подтверждена более чем 60 клиническими исследованиями. Они широко используются в пищевых продуктах и диетических добавках);
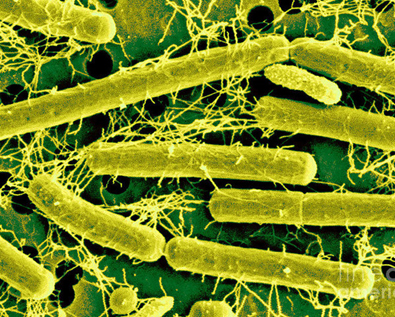
Lactobacillus bulgarіcus (этот штамм бактерий иногда называют «Дар богов», с этого штамма началось производство знаменитых йогуртов и попытки подления жизни Ильей Мечниковым. Интересно, что попадая в организм человека, Lactobacillus bulgaricus стимулирует развитие живущих в нем других пробиотических бактерий, таких как Lactobacillus acidophilus, Lactobacillus lactis, Bifidobacterium и других.
Смесь этих штаммов применяют не только для профилактики диареи, которая связана с приемом антибиотиков но и для лечения, профилактики самых различных заболеваний и состояний, которые встречаются в педиатрической практике. А если к ним еще добавить пребиотики фруктоолигосахариды, в качестве пищевой среды, то мы получаем классический сисмбиотик – препарат или биодобавку, где есть и живые бактерии и пищевая среда для их размножения. В случае, если ваш ребенок получает антибиотики, очень желательно уменьшить риск развития кишечных нарушений, дав ему какой-то из проверенных европейских препаратов, лучше симбиотик. Положительный эффект применения таких препаратов подтверждается нашим клиническим опытом, данными других врачей и исследователей. И одном из последних кокрейновских обзоров 2017 года было подтверждено, что применение таких пробиотиков.
Таким образом, если Вашему ребенку назначили антибиотики, то очень желательно максимально уменьшить риск возможных осложнений, назначив симбиотический препарат, который содержит безопасные и полезные живые бактерии, которые доказали свою эффективность в серьезных клинических исследованиях и дополнительно содержит пребиотики фруктоолигосахариды для питания и развития этих бактерий.
Пускай Ваши дети будут здоровы и успешны !




