Назад к программе
Сыпченко Е.В., Беспалова Е.Д., Питиримова О.А., Гасанова Р.М., Тюменева А.Э., Бартагова М.Н., Марзоева О.В., Леонова Е.И.
НЦССХ им. Бакулева (Москва, Россия);
Цель исследования.
Оптимизация ультразвукового (УЗ) обследования беременных женщин в 1 триместре беременности для повышения выявляемости кардиальной патологии у плода.
Материалы и методы.
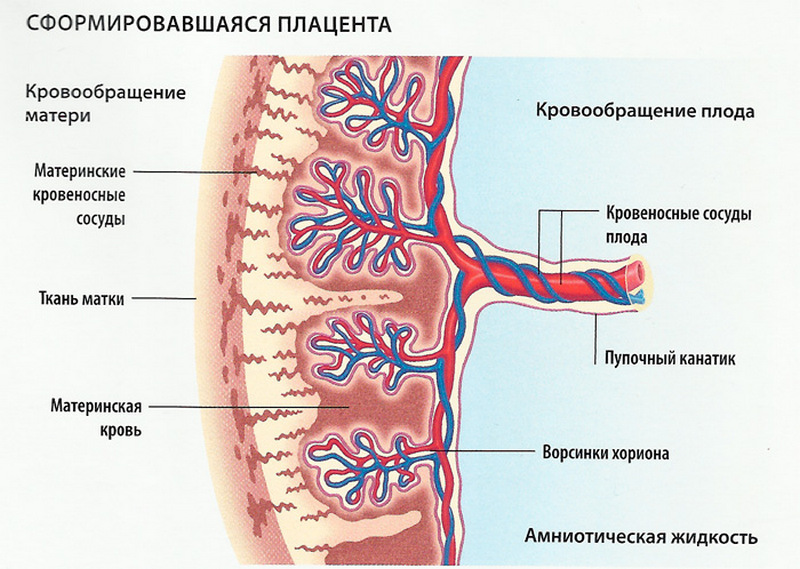
В основе ранней диагностики любого врожденного порока развития лежит хорошо организованный пренатальный скрининг беременных женщин. Скрининг является лишь начальным, предварительным этапом обследования популяции, а лица с положительными результатами скрининга нуждаются в последующем диагностическом обследовании для установления или исключения наличия патологического процесса. Говорить об эффективном скрининге можно, если он является массовым, т.е. охватывает больше 80% обследуемой части населения. При этом плод необходимо обследовать в конце 1 триместра беременности, при копчико-теменном размере (КТР) от 45 до 84 мм. УЗ скрининг проводится на УЗ сканерах в режиме 2D c применением режима ЦДК.
Результаты.
ВПС у плода часто сочетаются с пороками развития других органов и систем (ВПР), входят в состав различных синдромов, а также сопровождаются хромосомными абберациями (ХА). Так при синдромом Дауна ВПС встречается в 40%, при синдроме Эдвардса в 78%,при синдроме Патау в 80%. В последние 20 лет установлено, что измерение ТВП обеспечивает ранний и эффективный скрининг распространенных ХА (76,4%), однако, увеличение ТВП у плода с нормальным кариотипом связано с ВПС и другими ВПР. В дополнении к ТВП, к другим высокочувствительным и специфическим ультразвуковым маркерам ХА относятся: отсутствие изображения носовой кости, фронтомаксилярный угол более 88 и гемодинамические (допплерометрические) критерии: реверсные значения кровотока в венозном протоке (а- волна) и недостаточность (регургитация) трикуспидального клапана (наблюдаются примерно у 60, 69, 66 и 55% плодов с трисомией 21 и в 2,5; 5; 3,0 и 1,0% случаев соответственно у плодов с нормальным кариотипом). В последние 2 года появились новые эхографические маркеры патологий плода: интракраниальное пространство (ИП), ретронозальный треугольник (РТ), мандибулярная щель (МЩ) и расширение конечного отдела толстой кишки (ПТ), оцениваемые также в 11-13 недель.
Выводы.
Таким образом, выявление маркеров ХА и УЗ изменений у плода при скрининговом УЗ исследовании в 1 триместре беременности является показанием для проведения экспертной эхокардиографии плода.
Пренатальный скрининг
Пренатальный скрининг – комплекс массовых диагностических мероприятий у беременных для поиска грубых аномалий развития и косвенных признаков патологии плода.
Пренатальный скрининг включает в себя два основных исследования: ультразвуковой скрининг и биохимический скрининг (анализ крови беременных на содержание специфических белков). Исследования, проводимые в рамках пренатального скрининга, безопасны, не оказывают негативного влияния на течение беременности и развитие плода, поэтому могут использоваться в массовых масштабах для всех беременных. Проведение массового пренатального скрининга регламентировано приказом МЗ РФ № 457 от 2000 г. и рекомендуется всем беременным.
Ультразвуковой скрининг
Ультразвуковой скрининг предусматривает не менее чем 3-кратное обследование плода: в 10-14 недель, 20-24 недели, 30-32 недели.
Правильно организованный ультразвуковой скрининг позволяет выявить большинство грубых анатомических дефектов до достижения плодом возраста жизнеспособности. Но ультразвуковое исследование имеет свои пределы информативности. УЗИ не может выявить ряд распространенных генетических нарушений плода, не имеющих значительных анатомических проявлений, в частности – хромосомные заболевания (в том числе синдром Дауна).
Биохимический скрининг
Биохимический скрининг по анализу крови беременных на сывороточные маркеры служит средством формирования группы риска по хромосомной патологии плода. Фетоплацентарный комплекс, состоящий из плода и плодных оболочек (хорион, преобразующийся в плаценту, водная оболочка – амнион), вырабатывает специфические белки, проникающие в кровь беременной. Изменения состояния фетоплацентарного комплекса, происходящие по различным, в том числе и генетическим причинам, отражается на уровне специфических белков (сывороточных маркеров). В настоящее время биохимический скрининг проводится в два этапа: скрининг I триместра (10-14 недель) и скрининг II триместра (16-20 недель).
При раннем биохимическом скрининге в крови беременной определяют уровень двух плацентарных белков – РАРР-А (pregnancy associated plasma protein или связанный с беременностью плазменный протеин А) и свободную бета субъединицу ХГЧ (хорионического гонадотропина человека). Для данного анализа нередко используется название «двойной тест».
При использовании двойного теста в сочетании с оценкой ТВП возможно выявить до 80% плодов с синдромом Дауна, поэтому первый скрининг непременно включает в себя и УЗИ, и анализ крови.
Для биохимического скрининга II триместра чаще всего используется определение в крови беременной уровня АФП (альфафетопротеина), ХГЧ (хорионического гонадотропина человека) и свободного эстриола – «тройной тест».
Получение наиболее точных результатов достигается при уточнении срока беременности на момент исследования по результатам УЗИ (измерения размеров плода).
Для массового биохимического скрининга во втором триместре приказом МЗ РФ № 457 от 2000 г. регламентировано определение минимум двух показателей – АФП и ХГЧ.
Изолированное изменение какого-либо одного из показателей биохимического скрининга не имеет существенного значения, всегда необходим анализ многих клинических данных. Корректная оценка результата пренатального скрининга может быть получена при использовании компьютерных программ расчета генетического риска, в которых учитываются индивидуальные показатели каждой пациентки: возраст, вес, этническая принадлежность, наличие некоторых заболеваний, данные УЗИ.
Результаты расчетов не служат диагнозом заболевания, а представляют собой только статистическую оценку индивидуального риска.
В целом результатами пренатального скрининга являются: обнаружение грубых анатомических аномалий развития плода (ультразвуковой скрининг) и формирование группы риска по наличию у плода хромосомной патологии с рекомендациями дальнейшего обследования с использованием методов инвазивной пренатальной диагностики.
18 Март 2019 16:16 Скрининговое исследование 1 триместра беременности — важные моменты 
В статье врача УЗИ Светланы Евгеньевны Шаталовой вы узнаете какие задачи решает скрининговое исследование 1 триместра беременности.
Наиболее актуальная тема для будущих родителей: скрининговое исследование 1 триместра.
Сначала давайте определимся с термином «скрининг”, многие пациенты не имеют представления, чем отличается обычное ультразвуковое исследование от скрининга. Скрининг — это комплекс исследований, направленный на выявление риска развития пороков плода или хромосомной патологии плода. Скрининг 1 триместра проводиться в сроках беременности 11–13,6 недель, при этом минимальная величина копчико-теменного размера плода составляет 45 мм, а максимальная не превышает 84 мм.
Помимо ультразвукового исследования женщина сдает биохимический анализ крови, где определяют такие показатели крови как свободная β-субъединица хорионического гонадотропина человека, а также PAPP-A (плазменный протеин А, связанный с беременностью), которые позволяют рассчитать риски хромосомных аномалий плода и предположить дальнейшую тактику врачей в отношении данной беременности.
Итак, что же в себя включает ультразвуковое исследование 1 триместра:
— определение копчико-теменного размера плода (размер от копчика до темечка должен быть не менее 45 мм и не более 84 мм);
Определение маркеров хромосомной патологии плода:
— сердцебиение плода,
— выявление наличия носовой кости и определение ее размера,
— измерение толщины воротникового пространства,
— измерение величины IV желудочка головного мозга,
— определение наличия венозного протока и измерение кровотока в венозном протоке,
— выявление наличия или отсутствия трикуспидальной регургитации.
Изучение анатомии плода, на наличие врожденных пороков развития или аномалий развития плода.
При выявлении каких-либо маркеров хромосомной патологии плода, заключение врача пренатальной диагностики не является диагнозом, окончательным вердиктом и последним словом в определении тактики в отношении данной беременности. Риск – это всего лишь сочетание вероятности и последствий наступления неблагоприятных событий. Конечно, чем больше сочетание выявленных маркеров и выявленных пороков развития или аномалий плода, тем выше риск выявления хромосомной патологии плода. В случае выявления маркеров хромосомной патологии или выявления пороков развития, пациентка направляется на следующий этап диагностики: медико-генетическое консультирование, где ей могут предложить инвазивный метод диагностики – хорионбиопсию.
На результат биохимического анализа могут влиять не только ультразвуковые показатели и показатели крови. Каждой женщине мы заполняем направление на кровь, где подробно указываем все данные пациентки (рост, вес, национальность, профессия, способ зачатия, прием фолиевой кислоты, наличие каких-либо хронических заболеваний, прием препаратов, курение), которые также могут повлиять на результат биохимического скрининга.
Итак, задачей врача пренатальной диагностики 1 триместра беременности является — выявление маркеров хромосомной патологии и врожденных пороков или аномалий плода.
Если доктор выявил один из маркеров хромосомной аномалии (ХА), есть ли у плода хромосомная патология? –НЕТ! НО – есть риск ее выявления, либо выявления порока развития в более поздние сроки гестации. Маркеры ХА могут выявляться и у абсолютно здоровых плодов.
Поэтому при выявлении маркеров ХА, всем женщинам мы рекомендуем контрольное УЗИ в 16 недель, для более тщательной диагностики анатомии плода и консультацию генетика.
Нам очень хочется, чтобы первое знакомство с вашим малышом, прошло наиболее благоприятно. Поэтому всем рекомендуем:
— приходить в хорошем настроении,
— заблаговременно планировать дорогу в клинику, учитывая пробки и др. обстоятельства, чтобы в случае чего, не бежать сломя голову, а после не бороться с проявлением гипертонуса миометрия, что также осложняет работу врача,
— исследование 1 триместра проводиться на пустой мочевой пузырь,
— с собой вы можете взять и папу малыша)
Мы поможем вам сделать первое знакомство с малышом комфортным и качественным!
Светлана Евгеньевна Шаталова ведет прием по адресу ул. Немировича-Данченко, 169
В настоящее время в Сети действует Акция «Здравствуй, МАМА!» — ультразвуковой скрининг 1 триместра беременности (11 — 14 нед.) с направл. на биохимический скрининг ВПР плода —
Здравствуйте, подскажите пожалуйста, что означают следующие показатели. мне 25 лет.
Срок беременности (СБ): 11 нед. + 5 дней по КТР
Обнаружено: обычная маточная беременность — Сердечная деятельность плода определяется
ЧСС плода 164уд./мин
Копчико-теменной размер (КТР) 51,0 мм
Воротниковое пространство (ВП) 1,30 мм
Хорион:низко по задней стенке
о/плодные воды:обычное количество
Пуповина:3 сосуда , Прикрепление пуповины: срединное
Маркеры хромосомной патологии плода:
Кость носа: чётко не видна;
Фронто-максиллярный угол: измерение;
Допплерометрия трикуспидального клапана: норма; Допплерометрия венозного протока: норма;
Строение тела плода:
Головка/мозг: выглядят обычно; Позвоночник: выглядит обычно; Сердце: выглядит обычно; Живот: выглядит обычно; Желудок: определяется; Мочевой пузырь: определяется; Руки: определяются обе; Ноги: видны обе;
Примечания:: КН-не виз-ся.Консультация генетики.УЗИ в 16 нед.
Ожидаемый риск Трисомии 21, 18, 13:
Не увеличен. Рекомендовано дальнейшее наблюдение в женской консультации.
Базовый риск:
Трисомия 21 1: 896
Трисомия 18 1: 2050
Трисомия 13 1: 6468
Индивидуальный риск: