Введение. Одной из причин материнской и перинатальной смертности является аномальное расположение плаценты (АРП) – предлежание, когда плацента частично или полностью перекрывает область внутреннего зева, и низкое ее положение, когда плацента располагается в нижних отделах матки по любой стенке, не доходя до внутреннего зева.
При прогрессировании гестационного процесса на фоне предлежания и низкого расположения плаценты нарастает частота и тяжесть угрозы прерывания беременности, метроррагий, анемий. Это требует дополнительных исследований, позволяющих разработать оптимальную тактику ведения женщин с данной патологией.
В литературе дискутируется вопрос о значимости величины и скорости миграции плаценты на протяжении беременности как фактора риска осложненного её течения, осложнений родов и тяжести состояния новорожденного . Подробных данных об осложнениях течения беременности при различной скорости миграции плаценты у пациенток с низким расположением хориона на ранних сроках беременности в литературе крайне мало.
Цель исследования – изучить параметры общесоматического, гинекологического, акушерского статуса пациенток с аномальным расположением хориона в зависимости от величины миграции плаценты в стандартные сроки ультразвуковых скрининговых исследований.
Материал и методы исследования. Материалом для исследования послужили данные историй болезни и клинические наблюдения 117 беременных женщин, у которых при первичном обращении по постановке на учет в сроки гестации от 11 до 14 недель были выявлены аномалии расположения хориона. К таким аномалиям, согласно классическим представлениям, были отнесены краевое и центральное предлежание хориона – нижний край хориона находился в области внутреннего зева или перекрывал его либо низкое расположение хориона – расстояние между нижним краем хориона и внутренним зевом шейки матки менее 2 см.
Обязательным критерием включения в исследование была ранняя явка в женскую консультацию с постановкой на учет по беременности в срок до 12 недель гестации.
Дизайн исследования предусматривал регистрацию следующих данных беременных, рожениц, родильниц, хориона, плода, новорожденного.
Выполняли регистрацию данных соматического, гинекологического, акушерского анамнеза; акушерский осмотр; общеклинические исследования. Были использованы лабораторные методы, в частности биохимические методы, исследование гемостаза. Проводили бактериоскопическое исследование мазка из цервикса и влагалища с определением степени чистоты влагалищной флоры, вида возбудителя.
Обязательным элементом исследования была диагностика инфекций, передаваемых половым путем, и TORCH-инфекций, за исключением краснухи, методом полимеразной цепной реакции (ПЦР).
Общеклиническое обследование беременных включало регистрацию возраста начала и особенности менструальной и генеративной функции, наличие гинекологических и экстрагенитальных заболеваний, особенности течения беременности в каждом триместре.
Пациентки разделены на группы. В первую группы вошли беременные, у которых миграция плаценты достигала нормы – пять и более сантиметров от нижнего края плаценты до внутреннего зева шейки матки – в сроки 18-20 недель гестации (второе скрининговое исследование). Вторую группу составили беременные, норма расположения плаценты у которых отмечена только на третьем скрининге – к 30-32 неделям гестации. Третья группа включала беременных, у которых на протяжении всего периода наблюдения сохранялись критические значения расположения плаценты – около 5,5-6 см. от нижнего края плаценты до внутреннего зева.

Рис. 1. Критерии распределения пациенток по группам исследования.
У всех пациенток изучены данные соматического и гинекологического анамнеза. Особое внимание уделяли инфекционно-воспалительным заболеваниям половой сферы, заболеваниям шейки матки, осложнениям в состоянии репродуктивной функции (наличие медикаментозных абортов, самопроизвольных выкидышей, неразвивающихся беременностей, внематочных беременностей, перенесенных заболеваний, в том числе с хирургическим лечением).
Все полученные результаты наблюдения и обследования заносились в специально разработанную тематическую карту. Данные обработаны статистически с вычислением средних значений, доверительных интервалов их вариабельности. Выполняли оценку степени достоверности различий между группами с помощью t-критерия Стьюдента для параметрических и критерия Фишера для непараметрических данных.
Для оценки взаимовлияний изученных показателей проведен множественный корреляционный анализ с помощью критерия согласия Пирсона – для количественных и Спирмена – для ранговых вариант. Моделирование выполняли с использованием множественного линейного регрессионного анализа.
Результаты исследования и их обсуждение. Клиническая характеристика исследованного контингента беременных с аномалиями расположения плаценты представлена в табл. 1.
Анализ общесоматических характеристик свидетельствует, что у пациенток групп с замедленной миграцией плаценты – в группе 2 норма расположения достигнута к третьему скринингу, в группе 3– расположение плаценты оставалось пограничным на протяжении всей беременности – достоверные отличия зарегистрированы по возрасту и началу половой жизни.
Таблица 1.
Данные общего анамнеза исследованного контингента (n=117)
Примечание: µ – математическое ожидание; д.и. – доверительный интервал;
р1-р2 – достоверность различий между группой 1 и группой 2; р1-р3 – достоверность различий между группой 1 и группой 3; р2-р3 – достоверность различий между группой 2 и группой 3.
В группе 1, где норма расположения плаценты достигнута ко второму скрининговому обследованию, пациентки были моложе на три года. В группе 3 возраст начала повой жизни составлял 20 и более лет, что на три года больше, чем в первых двух группах. Возможно, такую разницу можно объяснить иным гормональным фоном.
Значимых различий по частоте встречаемости экстрагенитальных патологий не выявлено (табл. 2).
Таблица 2.
Частота встречаемости экстрагенитальных заболеваний
Наличие только одной экстрагенитальной патологии отметили 40,2% (47 беременных), сочетание двух патологий 45,3% (53 беременных), трех и более патологий 18,6% (17 беременных). Среди контингента обследованных ни одна пациентка не позиционировала себя как практически здоровую, не имеющую хронических экстрагенитальных патологий.
По частоте встречаемости гинекологических патологий (табл. 3.) достоверные различия отмечены для миомы матки, аденомиоза, гинекологических оперативных вмешательств и хронических воспалительных заболеваний гениталий. Эти патологии в полтора-два раза реже отмечали пациентки группы с более быстрым восстановлением нормы расположения плаценты.
Таблица 3.
Частота встречаемости гинекологических заболеваний в группах исследования
Для заболеваний шейки матки наименьшая частота встречаемости – 12%, отмечена в группе с наиболее медленными темпами миграции плаценты. Этот показатель в три раза меньше, чем в группе с ускоренными темпами восстановления нормы расположения плаценты.
По числу предшествующих настоящей беременности родов, абортов, выкидышей достоверных различий между группами не было.
Показатели общего анализа крови (табл. 4) свидетельствуют, что для третьей группы характерно статистически значимое, в сравнении с первой и второй группами, но находящееся в пределах нормы, снижение некоторых показателей.
Таблица 4.
Показатели общего анализа крови при постановке на учет
в сроки до 8-ми недель беременности
Примечание: µ – математическое ожидание; д.и. – доверительный интервал;
р1-р2 – достоверность различий между группой 1 и группой 2; р1-р3 – достоверность различий между группой 1 и группой 3; р2-р3 – достоверность различий между группой 2 и группой 3.
Показатели биохимического статуса и системы регуляции агрегатного состояния крови, зарегистрированные при постановке на учет в сроки до 8-ми недель беременности, значимых различий между группами выявить не позволяют.
Расположение хориона по передней или задней стенке (рис. 2) также не показывают линейной, статистически значимой связи со скоростью миграции плаценты.
Выраженность динамики миграции плаценты в группах исследования (табл. 5, рис. 2) послужили критерием разделения исследованного контингента на группы и показывают статистически значимые различия между ними.
Таблица 5.
Динамика миграции плаценты
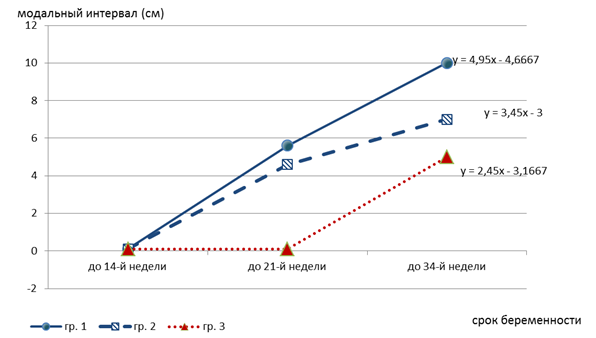
Рис. 2. Величина модального интервала скорости миграции плаценты
и уравнение его линейного тренда
Если на первом скрининге группы практически не отличались, то ко второму и третьему скринингу различия в высоте прикрепления относительно внутреннего зева составляют более 40%.
В научно-медицинской литературе дискутируется вопрос о влиянии факторов инфекционного генеза на скорость миграции плаценты. Нами установлено, что распространенность токсоплазмоза не имеет четко выраженной линейной взаимосвязи со скоростью миграции плаценты.
Изучение распространенности урогенитальной инфекции позволяет утверждать, что в первой группе выявлено гораздо меньше носителей инфекционных агентов, чем во второй и третьей. Однако простых и однозначных выводов о превалирующем вкладе наличия инфекций на скорость миграции плаценты при простом подсчете числа вирусоносителей сделать невозможно.
Выяснение значимости влияния наличия у беременной инфекций передаваемых половым путем на динамику миграции плаценты и вероятность возникновения осложнений беременности у пациенток с низкой плацентацией показало следующее.
Для вычисления наиболее вероятного количества эпизодов угроз прерывания беременности мы разделили весь контингент на три группы по признаку наличия инфекций, передающихся половым путем (ИППП) и сроков начала их лечения. В первую группу вошли пациентки, не имевших ИППП, во вторую – имевшие одну или несколько инфекций, лечение которым по этому поводу назначено на 12-й неделе беременности и ранее. В третью группу включены пациентки, лечение ИППП у которых начато позже 12-й недели гестации.
Согласно правилам использования методов принятия решений, учитывающих вероятность возникновения каждого исхода, относятся «правило максимальной вероятности» и «правило оптимизации математических ожиданий». Решения начинается с перечисления возможных вариантов и их предполагаемых исходов.
В нашем случае была составлена таблица распределения количества эпизодов прерывания беременности в обозначенных выше группах и вероятности их наступления.
С использованием правила максимальной вероятности вычислены относительные частоты каждого возможного исхода на основании показателей имеющихся эмпирических данных.
Формула максимальной вероятности возникновения эпизодов прерывания имеет вид:
![]()
Таблица 6.
Распределение исследованного контингента по числу эпизодов угроз прерывания беременности, наличию ИППП и срокам начала лечения
|
Количество зафиксированных угроз прерывания беременности |
Группа пациенток |
||
|
нет инфекций |
лечение на 12-й недели гестации и ранее |
лечение после 12-й недели гестации |
|
|
угрозы прерывания не выявлены |
|||
|
один эпизод угрозы прерывания |
|||
|
два эпизода угрозы прерывания |
|||
|
три эпизода угрозы прерывания |
|||
|
Всего пациенток |
|||
На основании данных о вероятности числа эпизодов угроз прерывания беременности и значения их доли вычисляли для каждой группы математическое ожидание вероятности возникновения угроз прерывания беременности и оценивали значения полученных величин. Расчеты вероятности угрозы прерывания позволили получить следующие коэффициенты при группировке всех обследованных по наличию ИППП и срокам начала лечения. Для группы, в которой инфекций не выявлено, коэффициент составлял 0,82. Для группы, где лечение инфекций назначено не позднее 12-й недели гестации, коэффициент составил 1,24, для группы с более поздним началом лечения инфекций – 1,71. Таким образом, вероятностные методы позволяют утверждать, что при позднем начале лечения инфекций, передающихся половым путем, вероятность угрозы прерывания беременности у пациенток с аномальным расположением хориона на 51,6% выше, чем у беременных, не имевших инфекций и на 27,5% выше, чем у пациенток, лечение которым начато в ранние сроки.
Заключение
Таким образом, расчеты свидетельствуют об отсутствии значимых различий между группами пациенток с различной скоростью миграции плаценты по параметрам общесоматического и гинекологического анамнеза. Частота встречаемости урогенитальной инфекции в группе с высокой скоростью миграции плаценты ниже, чем в группе, где норма расположения плаценты не достигнута даже к периоду родов.
Рецензенты:
Енькова Е.В., д.м.н., профессор кафедры акушерства и гинекологии ИДПО ГБОУ ВПО «Воронежская государственная медицинская академия имени Н.Н. Бурденко», Минздрава России, главный врач БУЗ ВО «Воронежская городская клиническая больница № 3», г. Воронеж.
Коротких И.Н., д.м.н., профессор заведующая кафедрой акушерства и гинекологии № 1, ГБОУ ВПО «Воронежская государственная медицинская академия имени Н.Н. Бурденко», Минздрава России, г. Воронеж.
Далеко не все женщины во время проведения УЗИ при беременности, когда им говорят, что хорион формируется по задней стенке матки, понимают, что это значит. Рассмотрим данное явление детальнее и расскажем, какие вообще существуют виды предлежания хориона.
Что собой представляет хорион?
Прежде чем говорить о локализации данного анатомического образования, проясним, что понимается под термином «хорион» – это оболочка, которая входит в состав так называемого плацентарного комплекса, играющего важнейшую роль для развития плода и беременности в целом. По мере своего развития хорион, можно сказать «перерастает» в плаценту, которая прикрепляется к стенке матки непосредственно в области ее дна или же тела.
Локализация хориона по задней стенке матки – норма?
Стоить отметить, что такой тип прикрепления хориона к маточной стенке является классическим вариантом и встречается наиболее часто. При этом плацента прикрепляется таким образом, что частично захватывает боковые стенки репродуктивного органа изнутри.
Расположение хориона по задней стенке матки является нормой и не вызывает у врачей никаких опасений. Необходимо сказать, что именно место прикрепления данного анатомического образования к маточной стенке оказывает непосредственное влияние на такой параметр, как рост размера живота у беременных.
Так, если прикрепление хориона происходит по задней стенке, увеличение размеров живота идет медленными темпами. Именно в таких случаях окружающие и близкие беременной могут даже и не подозревать о ее положении, если она сама об этом не сообщит.
Может ли изменяться положение плаценты во время беременности?
Стоит отметить, что в акушерстве существует такое понятие, как «миграция плаценты».
Так если она располагается по передней стенке, то в норме, спустя 1-2 недели наблюдается ее смещение вверх. Это нормальное явление.
Опасение у врачей вызывает такое явление, когда хорион перемещается в нижнюю часть матки и располагается в ней таким образом, что перекрывает частично или полностью вход в маточную шейку, так называемый внутренний зев. Такое расположение плаценты несет опасность, потому как может привести к развитию кровотечения и прерыванию беременности вообще. Чтобы это предупредить, таких беременных женщин, как правило, помещают в стационар. Такие меры позволяют избежать негативных последствий, вовремя среагировать на изменившееся состояние беременной, и тем самым предупредить самопроизвольный аборт.




