Содержание
- 91. Прямые антикогагулянты. Классификация. Фармакодинамика гепарина и низкомолекулярных гепаринов. Показания. Побочные эффекты.
- 92. Непрямые антикоагулянты. Фармакодинамика варфарина. Особенности фармакокинетики и лекарственного взаимодействия. Показания, противопоказания, побочные эффекты.
- Применение низкомолекулярных гепаринов в акушерской практике
- Пару слов о действии низкомолекулярных гепаринов
- Показания к применению препаратов
- Противопоказания и возможные побочные эффекты
- Преимущества и недостатки антикоагулянтной терапии
- Некоторые данные о препарате
- Варикоз
- Геморрой
- Противопоказания и нежелательное воздействие
- Низкомолекулярные гепарины — сфера применения и обзор препаратов
- Фармакологические свойства
- Сферы применения
- Механизм действия
- При каких показаниях прием противопоказан
- Особенности применения средств
- Классификация
- Отзывы
91. Прямые антикогагулянты. Классификация. Фармакодинамика гепарина и низкомолекулярных гепаринов. Показания. Побочные эффекты.
Антикоагулянты– это ЛС которые тормозят биологическую активность основных плазменных факторов свертывающей системы или их синтез.
Классификация
Все антикоагулянты подразделяются на две основные группы:
-
Прямые антикоагулянты: нефракционированный гепарин и низкомолекулярный гепарин (надропарин, эноксапарин и др.)
-
Непрямые антикоагулянты (варфарин и др.)
Прямые антикоагулянты
В эту группу входят нефракционированный гепарин (НФГ) и низкомолекулярные гепарины (НМГ). Гепарин представляет собой природное соединение из класса мукополисахаридов и находится в тучных клетках. Молекулярная масса природного гепарина колеблется от 4 000 до 40 000..Путем фракционирования из природного НФГ получают НМГ, которые имеют молекулярную массу около 5000. Их представителями являются эноксапарин, дальтепарин, надропарин и другие препараты.
НМГ имеют следующие преимущества перед НФГ:
-
более предсказуемый антикоагуляционный эффект;
-
более высокая биодоступность при подкожном введении;
-
более продолжительное действие и меньшая кратность введения;
-
возможность применения без лабораторного контроля;
-
геморрагические осложнения и тромбоцитопения наблюдаются значительно реже;
-
удобнее для применения, так как выпускаются в шприцах в фиксированных дозах.
Фармакодинамика
Гепарин, вводимый в человеческий организм, действует также, как и эндогенный: активирует антитромбин III и липопротеинлипазу.
Показания
Профилактика и терапия тромбоэмболических заболеваний и их осложнений, тромбообразования при операциях на сердце и кровеносных сосудах, при остром инфаркте миокарда. Также для поддержания жидкого состояния крови в аппаратах искусственного кровообращения и гемодиализа, для предотвращения свертывания крови при лабораторных исследованиях,тромбоз глубоких вен.
Побочное действие
Гепарин способен вызывать побочное действие со стороны различных систем организма:
Действуя на свертывающую систему гепарин способен спровоцировать тромбоцитопению, желудочно-кишечные кровотечения, кровотечение в месте введения, в областях, подвергающихся давлению, из операционных ран, а также кровоизлияния в других органах.
Со стороны пищеварительной системы отмечается тошнота, снижение аппетита, рвота, диарея, повышение активности печеночных трансаминаз.
Возможны также аллергические реакции: гиперемия кожи, кожный зуд, лихорадка, крапивница, ринит, бронхоспазм, коллапс, анафилактический шок.
При длительном применении побочное действие выявляется и со стороны костно-мышечной системы: остеопороз, спонтанные переломы.
Прочие: преходящая алопеция, гипоальдостеронизм.
92. Непрямые антикоагулянты. Фармакодинамика варфарина. Особенности фармакокинетики и лекарственного взаимодействия. Показания, противопоказания, побочные эффекты.
В группу непрямых антикоагулянтов входят производные кумарина (варфарин и др.) и производные индандиона (фениндион и др.). В настоящее время основным препаратом является варфарин, так как он реже вызывает аллергические реакции и дает более предсказуемый антикоагуляционный эффект.
В отличие от гепарина непрямые антикоагулянты не оказывают эффекта в условияхin vitro, это определяет названиенепрямыеВсе препараты используются внутрь.
Механизм действия
Непрямые антикоагулянты ингибируют цикл преобразований витамина К, участвующего в синтезе различных факторов свертывания крови (II, YII, IX, X и др.), поэтому их также называют антагонисты витамина К.
Фармакокинетика
Варфарин всасывается быстро и полностью. Максимальная концентрация в плазме создается через 12-36 ч. Эффект развивается постепенно через 8-12 ч после введения и сохраняется в течение 2-5 дней после отмены препарата. Варфарин на 97-99% связывается с белками плазмы и легко вытесняется из этого соединения другими ЛС. Метаболизм осуществляется в печени.
Лабораторный контроль эффективности и безопасности непрямых антикоагулянтов
Для контроля эффективности и безопасности непрямых антикоагулянтов ранее применяли протромбиновое время (ПВ), которое измеряется в секундах; протромбиновый индекс (ПИ), который измеряется в % и в норме составляет 80-110%. В настоящее время стандартным методом контроля является международное нормализованное отношение (МНО), которое в норме составляет 0,7-1,1. Определения других параметров свертывающей системы не требуется.
Исследования проводятся до назначения препарата, на 3 день приема, затем через день в течение недели и, в дальнейшем, один раз в месяц при стабильности показателей.
Критерий эффективности (терапевтическая гипокоагуляция): увеличение МНО в 2-2,5 раза. При проведении стоматологических манипуляций опасность кровотечений возникает при МНО3.
Показания к применению Варфарина
Средство применяется с целью лечения и профилактики эмболии и тромбозов кровеносных сосудов. Определяются такие показания к применению Варфарина:
венозный тромбоз в острой форме, а также рецидивирующий;
эмболия легочной артерии;
инсульты, преходящие ишемические атаки;
профилактика тромбоэмболических осложнений у людей, перенесших инфаркт миокарда;
вторичная профилактика инфаркта миокарда;
профилактика тромбоэмболических осложнений у людей с поражениями клапанов сердца, фибрилляцией предсердий, а также у тех, кто перенес протезирование клапанов сердца;
профилактика проявления послеоперационных тромбозов.
Побочное действиекровоточивость; повышение чувствительности к варфарину после длительного применения; анемия; тошнота, рвота; боль в животе; диарея; эозинофилия; желтуха; сыпь; крапивница; зуд; экзема; некроз кожи; васкулиты; выпадение волос; нефрит; уролитиаз; тубулярный некроз; реакции повышенной чувствительности, проявляющиеся в виде кожной сыпи, и характеризующиеся обратимым повышением концентрации ферментов печени, холестатическим гепатитом, васкулитом, приапизмом, обратимой алопецией и кальцификацией трахеи.
93. Классификация антикоагулянтов. Сравнительная характеристика гепаринов и синтетических прямых антикоагулянтов (фондапаринукс, дабигатран, ривароксабан, апиксабан). Фармакодинамика. Применение, возможные осложнения.
Антикоагулянтами называются средства,оказывающие противосвертываемое действие и активизирующие разжижение крови. Это позволяет восстановить реологические особенности и снизить уровень развития тромбозов.
Препараты делятся на две группы в зависимости от своего действия:
-
прямые антикоагулянты;
-
непрямые антикоагулянты.
Препараты прямого действия на основе гепарина
Эта группа средств имеет прямое влияние на плазменные кофакторы, ингибирующие тромбин. Основным представителем является гепарин. На его основе существует ряд медикаментов, действующих аналогично и имеющих созвучное название: «Ардепарин». «Надропарин». «Кливарин». «Лонгипарин». «Сандопарин».
Лекарства непрямого действия
Непрямые антикоагулянты имеют свойство тормозить синтез протромбина, проконвертина, кристмас-фактора и стюарт-прауэр-фактора в печени. Синтез этих факторов зависит от уровня концентрации витамина К1, который имеет способен превращаться в активную форму под воздействием эпоксидредуктазы. Антикоагулянты могут блокировать выработку данного фермента, что влечет за собой снижение выработки вышеуказанных факторов свертываемости.
Фондапаринукс натрия(торговое наименование Арикстра) – это медицинский препарат в виде прозрачного бесцветного раствора. Является антикоагулянтом прямого действия и селективным ингибитором фактора Ха.
Механизм действия
Противотромботическая активность препарата, это последствие избирательного подавления фактора Ха. Механизм действия медикамента заключается в частичном связывании с белком АТ III, увеличивая тем самым способность к нейтрализации фактора Ха. В результате нейтрализации происходит ингибирование формирования тромбов и тромбина. Активный компонент не инактивирует тромбин и не оказывает влияние на тромбоциты.
Показания:
для профилактики тромбоэмболических осложнений у тех пациентов, которые перенесли тяжелые ортопедические операции на нижних конечностях; наличие тяжелого венечного синдрома, который проявляется периодичной стенокардией или инфарктом миокарда; закупорка легочной артерии; острый тромбоз глубоких вен; терапия закупорки вен у пациентов нехирургического направления; острый патогномоничный синдром поверхностных вен нижних конечностей, с отсутствием закупорки глубоких вен; лечение острой тромбоэмболии легочной артерии.
Возможное побочное действие:кроветворная система: геморрагия (включительно внутримозговая и внутричерепная), талассемия, тромбоцитопения, нарушение свертываемости крови, аномалия тромбоцитов; обмен веществ: гипокалиемия; пищеварительная система: рвота, тошнота, гастрит, диспепсия; дыхательная система: отдышка, кашель (в редких случаях).
Прямые (селективные) ингибиторы тромбина (бивалирудин, дабигатран, аргатробан)
Применение низкомолекулярных гепаринов в акушерской практике
До настоящего времени тромбозы и тромбоэмболические осложнения остаются основной причиной смерти в большинстве развитых стран. Только в США от артериальных и венозных тромбозов ежегодно погибает около 2 млн человек и приблизительно такому же числу больных ежегодно удается пережить эпизоды глубоких венозных тромбозов, тромбоэмболий, цереброваскулярных тромбозов, транзиторных ишемических атак, коронарных тромбозов, тромбозов сетчатки и т.д. Даже от злокачественных новообразований погибает приблизительно в четыре раза меньше больных. Это свидетельствует о том, что тромбозы являются экстраординарной причиной заболеваемости и смертности населения, в том числе и материнской. По обобщенным данным мировой литературы, на 1000 родов приходится 2-5 тромботических осложнений. 50% всех венозных тробмоэмболических осложнений возникают у женщин в возрасте до 40 лет и, как правило, они связаны с беременностью.
Даже при физиологически протекающей беременности, особенно в III триместре, наступает гиперкоагуляция, что в первую очередь связано с увеличением почти на 200% I, II, VIII, IX, X факторов свертывания крови в сочетании со снижением фибринолитической активности и естественной антикоагулянтной (антитромбин III и протеин S) активности. Помимо этого, в III триместре скорость кровотока в венах нижних конечностей уменьшается наполовину, что обусловлено частично механической обструкцией беременной маткой венозного оттока, частично — снижением тонуса венозной стенки из-за гормональной перестройки организма во время беременности.
На 1000 родов приходится 2-5 случаев тромботических осложнений.
Таким образом, тенденция к стазу крови в сочетании с гиперкоагуляцией создает условия, благоприятствующие повышенному риску тромбообразования.
Дополнительными факторами риска по тромботическим осложнениям могут служить возраст (старше 35 лет), сердечно-сосудистая патология, эндокринные нарушения, гестоз, заболевания почек, гнойно-септические заболевания, а также ряд острых состояний (отслойка плаценты, эмболия околоплодными водами, длительная задержка мертвого плода в матке и др.). Гиперкоагуляция сменяется внутрисосудистым свертыванием крови, проявляющимся различными формами синдрома диссеминированного внутрисосудистого свертывания (ДВС).
Следует отметить, что расширение показаний к кесареву сечению также сопряжено с повышенным риском тромбоза вследствие хирургического вмешательства, значительного изменения метаболизма, травмы, попадания тромбопластических субстанций в кровоток, иммобилизации, замедления венозного кровотока и пр.
Особое место среди факторов риска по тромбоэмболическим осложнениям занимают гнойно-септические процессы в области малого таза, так как в патологический процесс вовлекаются подвздошные, яичниковые, маточные вены, что может осложниться бактериальной легочной эмболией. При этом повышенная концентрация высокодисперсных белков плазмы (в частности, фибриногена) дополнительно опосредует повышенную структурную гиперкоагуляцию.
За последнее десятилетие клиническая картина обогатилась возможностями выяснения ряда ранее не известных патогенетических форм тромбоза: иммунных, а также генетических или так называемых наследственных дефектов гемостаза, предрасполагающих к тромбозу.
К иммунным формам относят тромбоз, обусловленный гепарин-индуцированной тромбоцитопенией (ГИТ), тромбоз, связанный с циркуляцией антифосфолипидных антител при антифосфолипидном синдроме, а также сравнительно недавно открытую новую форму иммунного тромбоза, обусловленного аутоантителами к фактору Виллебранда. При всех иммунных тромбозах независимо от генеза происходит внутрисосудистая агрегация тромбоцитов.
В последние годы значительно изменился взгляд на патогенез иммунных тромбозов. Если предыдущие концепции сводились к ингибиции патофизиологически важных естественных антитромботических агентов (антигенов) антителами, то в настоящее время основную роль отводят связыванию антител через различные протеины с клетками крови (тромбоциты и др.) или мембраной эндотелиальных клеток с последующей активацией протромботических механизмов этими клетками через их FcgRII-рецепторы или через комплементарный каскад.
Наиболее изученными на сегодняшний день считаются механизмы возникновения гепарининдуцированной тромбоцитопении и тромбоза, обусловленного ГИТ.
Различают 2 типа ГИТ: наиболее частый I тип имеет раннее начало, сопровождается легкой тромбоцитопенией, возможно, связанной со способностью фракций гепарина (в основном нефракционированного), не обладающих антикоагулянтной активностью, усиливать небольшую активность тромбоцитов; тип II обусловливает спорадические, изолированные случаи тяжелой тромбоцитопении с поздним началом, иммуноспровоцированные и часто ассоциирующиеся с катастрофическим тромбозом.
В основе лечения тромбофилических состояний и ДВС-синдрома лежит устранение непосредственной причины их возникновения (например, антибиотикотерапия при гнойно-септических процессах), а также воздействие на основные звенья патогенеза. Целый ряд состояний в акушерстве диктует необходимость проведения профилактических мер.
Показания к профилактике тромбоэмболических осложнений во время беременности и в послеродовом периоде:
• беременные в возрасте старше 35–40 лет
• беременные с экстрагенитальной патологией, особенно с заболеваниями сердечно-сосудистой системы и почек
• повторнобеременные с отягощенным акушерским анамнезом (гнойно-септические заболевания, антенатальная гибель плода, задержка развития плода, нефропатия, преждевременная отслойка нормально расположенной плаценты)
• наличие в анамнезе тромбозов и тромбоэмболий
• беременные, которым показана операция при беременности
• осложненное течение беременности, родов и послеродового периода: (нефропатия, преждевременная отслойка нормально расположенной плаценты, эмболия околоплодными водами, гнойно-септические заболевания, массивные гемотрансфузии)
• острые тромбозы и тромбоэмболии
• антифосфолипидный синдром
• генетические формы тромбофилии.
Критериями противотромботической терапии в акушерской практике являются ее эффективность и безопасность для матери и плода. Из всего арсенала противотромботических средств (непрямые и прямые антикоагулянты, антиагреганты, тромболитики) препаратами выбора были и остаются гепарин натрий и его производные. В акушерской практике гепарин натрий занимает особое место в связи с немедленным антикоагулянтным эффектом, существованием антидота, легкостью управления дозой, отсутствием тератогенного и эмбриотоксического эффектов. Непрямые антикоагулянты проходят через плаценту и обладают тератогенным и эмбриотоксическим эффектами. В исключительных случаях их применение ограничено II триместром беременности, когда органогенез завершен.
Однако, несмотря на множество преимуществ, обычный нефракционированный или высокомолекулярный гепарин обладает рядом нежелательных побочных свойств, которые в основном предопределены его структурой. Нефракционированный гепарин (НГ) представляет собой смесь кислых макромолекулярных цепей сульфатированных анионов мукополисахаридов с высоковариабельной молекулярной массой от 4000 до 40 000 Д.
Как известно, основные эффекты НГ — антитромбиновый и антитромбопластиновый. В основе этих эффектов лежит взаимодействие комплекса гепарин-АТ III с тромбином и комплекса гепарин-АТ III с рядом факторов свертывания (Ха, XIIa, XIa, IXa). Для ингибирования тромбина необходимы, как минимум, 18 сахарных остатков в молекуле гепарина, что возможно при молекулярной массе не менее 5400 Д. Соотношение у НГ анти-IIa- и анти-Ха-активности составляет 1:1.
Вследствие гетерогенности структуры НГ имеет биодоступность лишь 30%, так как связывается с множеством белков, клеток (макрофаги, клетки эндотелия и т.д.). Кроме того, НГ подвержен влиянию антигепаринового фактора тромбоцитов (фактор IV), образуя комплекс гепарин-фактор. Это чревато возникновением гепариновой иммунной тромбоцитопении в результате образования антител к этому комплексу (наиболее опасная форма тромбоза).
Одним из нежелательных эффектов гепарина натрия является истощение АТ III при длительном его применении в больших дозах, что также может вызвать состояние гиперкоагуляции и стать причиной тромбоза. Понятно, что увеличение дозы гепарина натрия в такой ситуации не приводит к антикоагулянтному эффекту.
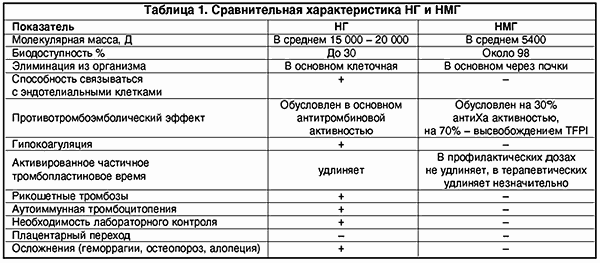
При внутривенном введении время полужизни гепарина натрия составляет 2 ч, что требует частого введения препарата; при подкожном введении время полужизни НГ увеличивается из-за длительного всасывания из подкожного депо: в этом случае возможно применение НГ 2 раза в сутки через 12 ч. Терапевтический эффект НГ достигается при увеличении активированного частичного тромбопластинового времени (АЧТВ) в 1,5-2,5 раза по сравнению с нормой. Терапия НГ требует регулярного лабораторного контроля в связи с опасностью геморрагий — основного побочного эффекта НГ. К другим побочным влияниям НГ относятся остеопороз, алопеция, некроз кожи; возможно проявление реакции гиперчувствительности.

Последние 5-7 лет в клиническую медицину активно внедряются низкомолекулярные гепарины (НМГ), зарекомендовавшие себя с лучшей стороны, так как в большинстве случаев проявляют большую противотромботическую активность и достоверно гораздо более низкую выраженность геморрагических осложнений и других побочных эффектов.
НМГ получают путем деполимеризации НГ, их молекулярная масса колеблется в пределах от 4 до 8 кД. Деполимеризацию можно осуществить химическим, ферментным и физическим методом (g-излучение).
Изменение структуры молекулы гепарина, т.е. уменьшение молекулярной массы почти в 3 раза, повлекло за собой и изменения фармакодинамики и фармакокинетики. НМГ имеют более высокую биодоступность, чем НГ (около 98%), больший период полужизни. НМГ меньше связываются с различными белками, клетками. В отличие от НГ их почечный клиренс значительно преобладает над клеточным (что важно учитывать у больных с почечной недостаточностью). Кроме того, НМГ в гораздо меньшей степени, чем НГ, связываются с клетками эндотелия, что также обеспечивает длительную циркуляцию в плазме (в 2-4 раза дольше).
НМГ не обладают антитромбиновым свойством и, следовательно, не вызывают гипокоагуляции. Противотромботический эффект НМГ в основном зависит от его влияния на фактор Ха.
Однако если в состав НМГ входят фракции с молекулярной массой более 5400 Д, что эквивалентно более чем 18 дисахаридным остаткам, то также проявляется анти-IIa-активность. Так, у одного из наиболее ранних НМГ, надропарина кальция, молекулярная масса которого в среднем 4500 Д, благодаря фракциям с молекулярной массой больше 5400 Д соотношение анти-IIa- и анти-Ха-активности равно 1:4.
НМГ способствуют также активации фибринолиза путем освобождения из эндотелия тканевого активатора плазминогена t-PA; кроме того, они меньше подвержены действию антигепаринового фактора IV тромбоцитов и, соответственно, реже вызывают гепариновую иммунную тромбоцитопению.
Противотромботический эффект НМГ долго связывали исключительно с анти-Ха-активностью, пока не выяснилось, что только 30% активности НМГ осуществляется через АТ III, а 70% — через так называемый ингибитор внешнего пути свертывания TFPI, взаимодействие с гепарин-кофактором II, ингибицию прокоагулянтного действия лейкоцитов, активацию фибринолиза, модуляцию сосудистого эндотелия (рецепторно- и нерецепторно-обусловленную). Это объясняет, почему у пациентов сохраняется “антитромботическое состояние” после подкожного введения профилактической дозы НМГ в течение 24, ч несмотря на то, что уже через 12 ч после инъекции анти-Ха-активность не обнаруживается.
Прогресс в области гемостазиологии показал, что в генезе большинства тромботических явлений огромную роль играют активация внешнего пути свертывания и выделение в кровь тканевого фактора (ТФ). Этот механизм преобладает во время беременности, в перинатальном, послеоперационном периодах, при гнойно-септических заболеваниях, антифосфолипидном синдроме (АФС), ожирении, онкологических и множестве сердечно-сосудистых заболеваний, а также при ряде связанных с ними состояний: пороках сердца, кава-фильтре, чрескожной транслюминальной коронарной ангиопластике, тромбоэмболии легочной артерии, дистресс-синдроме легких, отслойке плаценты, эмболии околоплодными водами и др.
TFPI-фактор, или липопротеин-ассоциированный ингибитор коагуляции (LACI-фактор), является мощным естественным ингибитором внешнего пути свертывания. НМГ способны значительно повышать его уровень в крови. TFPI-фактор контролирует обусловленный фактором Ха механизм отрицательной обратной связи и ингибирует ряд комплексов, которые через образование протромбиназы ведут к генерации тромбина и затем фибрина.
TFPI имеет и другие фармакологические свойства, как потенциальное антитромботическое средство: это ингибитор образования протеаз, прямой ингибитор фактора Ха и эластазы, ингибитор, обусловленный ТФ активации тромбоцитов и макрофагов; он взаимодействует с липопротеинами низкой плотности с изменением их патогенетической роли (особенно при атеросклерозе), взаимодействует с эндотелием сосудов, обеспечивает модуляцию эндогенных гликозаминогликанов, нейтрализует эндогенно образующийся ТФ.
В нормальных физиологических условиях TFPI синтезируется в микроваскулярном эндотелии и в небольших количествах мегакариоцитами и макрофагами и не синтезируется нормальными гепатоцитами или эндотелием крупных сосудов. Незначительные количества TFPI исходят из фибробластов, но при активации этих клеток уровнь TFPI повышается в 6-8 раз.
Возвращаясь к эффектам НМГ, следует отметить, что независимо от патогенетического механизма тромбозов общим для них является активация тромбинового пути, и преимуществом НМГ является их способность препятствовать образованию тромбина. Если учесть меньшую зависимость противотромботического эффекта НМГ от уровня АТ III, чем у НГ, то можно думать о применении НМГ у больных с дефицитом АТ III.
В отличие от НГ, благодаря меньшей молекулярной массе и большей биодоступности, НМГ дольше циркулируют в крови и обеспечивают продолжительный противотромботический эффект в значительно меньших суточных дозах. Возможно однократное подкожное введение препарата в сутки: препараты не вызывают образования гематом в области инъекций.
НМГ не вызывают гипокоагуляции, поскольку противотромботический эффект направлен на ингибцию Ха-фактора и внешнего пути свертывания крови; в гораздо меньшей мере подвержены влиянию антигепаринового фактора 4 тромбоцитов, соответственно крайне редко вызывают тромбоцитопению и не обусловливают иммунных тромбозов (табл. 1).
Учитывая механизм действия НМГ и результаты их применения в широкой клинической практике, большинство исследователей считают, что нет необходимости в лабораторном контроле при использовании НМГ в профилактических целях. Тем не менее оценку их антикоагулянтного эффекта можно проводить по анти-Ха-активности. Биологические методы контроля терапии НГ и НМГ с учетом их действия на различные компоненты системы гемостаза представлены в таблице 2.
До появления НМГ контроль терапии преследовал цель обеспечения адекватной дозы НГ во избежание опасных геморрагических осложнений. При применении НМГ практически не существует проблемы гипокоагуляционных эффектов. Однако, весьма актуален контроль эффективности препарата. Для этой цели можно использовать такие маркеры тромбофилии, как комплекс тромбин-антитробмин, фрагмены F1+2 протромбина и особенно продукты деградации фибрина-фибриногена. Маркеры внутрисосудистого свертывания крови и тромбофилии представлены в таблице 3.
Установление отсутствия трансплацентарного перехода НМГ открыло большие возможности широкого применения его в акушерской практике, особенно у беременных с заболеваниями сердечно-сосудистой системы, с АФС и при ряде состояний, сопровождающихся тромбофилией и внутрисосудистым свертыванием крови. Преимущественное воздействие НМГ на внешний путь свертывания крови открывает заманчивую перспективу лечения эндотелиальных изменений при гестозах.
Опыт применения НМГ надропарина кальция (Фраксипарина) в акушерской практике свидетельствует о том, что НМГ являются препаратами выбора при профилактике тромбоэмболических осложнений у беременных с искусственными клапанами сердца, так как эти больные нуждаются в длительном (на протяжении всей беременности, родов) применении антикоагулянтов, а также у беременных с кава-фильтром, у больных с тромбозом в анамнезе и дефицитом естественных антикоагулянтов — АТ III и протеина С в качестве профилактики тромбоэмболических осложнений после кесарева сечения и в послеродовом периоде в группах высокого риска по этим осложнениям. НМГ дают положительный эффект у женщин с привычным невынашиванием беременности и АФС. Патогенетически это оправдано в связи с тем, что НМГ влияют на те нарушения гемостаза, которые индуцируются волчаночным антикоагулянтом, антикардиолипинами, их комплексами, а именно, на нарушение пути активации и действия протеина С, повреждение эндотелия и нарушение высвобождения АТ III, TFPI, простациклина и пр. Таким образом, НМГ препятствуют развитию микро- и макротромбозов при АФС.
Положительным свойством НМГ (в частности, надропарина кальция) является купирование в течение 2-3 дней ДВС-синдрома у беременных с гестозами. Как правило, это сопровождается и регрессом заболевания. Однако если основные проявления гестоза не исчезают, то терапия НМГ более 1 нед нецелесообразна. Возможно, наблюдаемый положительный эффект НМГ у беременных с начальными формами гестоза обусловлен воздействием на эндотелий. Помимо стабилизирующего влияния антиагрегантов и антикоагулянтов, НМГ препятствуют экспрессии фактора Виллебранда на эндотелии.
Различают профилактические и лечебные дозы НМГ. Важным остается вопрос о длительности терапии, которая зависит от основного заболевания. Так, у беременных с наследственными тромбофилиями необходимо применять НМГ на протяжении всей беременности. Учитывая, что при наследственных тромбофилиях, а также в ряде других случаев антикоагулянтная терапия необходима на протяжении всей беременности, НМГ является препаратом выбора еще и потому, что при длительной терапии не вызывает остеопении. У беременных с кава-фильтром НМГ применяют в III триместре, в родах и в послеродовом периоде; при сопутствующем АФС — на протяжении всей беременности с чередованием профилактических и лечебных доз; у беременных с искусственными клапанами сердца НМГ применяются с III триместра беременности.
Профилактика тромбоэмболических осложнений после кесарева сечения особенно актуальна при сочетании нескольких факторов риска: экстрагенитальных заболеваний (в частности, сердечной патологии), ожирения, АФС и пр. Ее продолжительность не меньше 10 дней. Профилактическая доза одного из первых и наиболее изученных НМГ — надропарина кальция (Фраксипарина) обычно составляет 150 ICU/кг 1 раз в сутки подкожно (как правило, это 0,3 мг). Следует отметить, что анти-Ха-активность надропарина кальция чаще измеряется в анти-Ха-единицах ICU. 1 ICU соответствует 0,41 международной единицы анти-Ха.
Раствор Фраксипарина выпускается в одноразовых шприцах по 0,3, 0,4, 0,6, 1 мл. Это удобно в применении, инъекции безболезненны и не оставляют гематом. Препарат вводят под кожу брюшной стенки, что делает возможным его применение в амбулаторных условиях.
Таким образом, применение НМГ в акушерской практике открывает новые перспективы для эффективной профилактики и лечения тромбоэмболических осложнений, заболеваний, протекающих с ДВС-синдромом, а также шока и шокоподобных состояний.
НМГ являются эффективными и безопасными препаратами для профилактики ВТЭО у беременных и родильниц. Риск развития гепарин-индуцированной тромбоцитопении (ГИТ) ниже при применении НМГ, чем при назначении НФГ. Поэтому, назначение НМГ не требует контроля уровня тромбоцитов. Риск развития остеопороза и переломов костей также очень низкий при применении НМГ (не более 0.04%).
Профилактические и терапевтические дозы подкожного введения НМГ во время беременности и послеродового периода представлены в Приложении 6. Дозы основаны на весе пациентки и являются предположительными. Доказательных данных по поводу расчета доз НМГ у пациенток с ожирением не существует.
Применение НМГ необходимо исключить, прекратить или отсрочить у женщин, имеющих риск кровотечения, после тщательной оценки соотношения рисков кровотечения и ВТЭО (Приложение 4).
Рекомендации по назначению НМГ во время беременности и послеродового
периода (RCOG Green-top Guideline No.37а & No.37b; ACOG Practicebulletin No.123;
ESC 2011):
НМГ являются препаратами выбора при проведении профилактики В ВТЭО в дородовом периоде. Они являются такими же эффективными, как НФГ, но более безопасными
За редким исключением (например, механические клапаны сердца) во В время беременности рекомендуется использовать препараты НМГ, а не НФГ, для профилактики и лечения ВТЭО.
Не рекомендуется проводить еженедельный контроль уровня анти-Ха у V
беременных, получающих НМГ в профилактических дозах
Нефракционированный гепарин (НФГ)
НФГ имеет более короткий период полувыведения по сравнению с НМГ, и его действие в большей степени обратимо в связи с воздействием на него протаминсульфата. Редко НФГ может быть применен в период родоразрешения у женщин с высоким риском тромбозов при наличии противопоказаний к применению НМГ (например, при необходимости применения регионарной анестезии) или у женщин с повышенным риском кровотечения. Применение НФГ ассоциировано с повышенным риском ГИТ. *
Протамин сульфат предназначен для лечения серьезной передозировки НФГ.
1 мг Протамин сульфата нейтрализует 100 единиц НФГ, если его ввести в течение 15 минут после НФГ. Если время после внутривенного введения НФГ составляет более 15 минут, требуются меньшие дозы Протамин сульфата, так как НФГ быстро выводится из кровотока. Введение Протамин сульфата производится внутривенно медленно (не более 50 мг вещества в течение 10 минут).
Побочные эффекты гепарина
Основным побочным действием гепарина являются геморрагии, которые могут иметь серьезные последствия и даже привести к смерти. Тяжелые кровотечения наблюдаются приблизительно у 4 % пациентов с ОВТЭ, получающих лечение НФГ в условиях повседневной клинической практики. Ниже перечислены факторы, которые могут повышать риск кровотечений при введении НФГ. При массивных кровотечениях проводят восстановление объема циркулирующей плазмы и гемотрансфузии, а также применяется антидот гепарина протамина сульфат.
Факторы, увеличивающие риск кровотечений при использовании НФГ:
— повышение дозы;
— применение вместе с фибринолитиками;
— применение вместе с ингибитором ГП Iib/IIIa;
— — перенесенные недавно хирургическое вмешательство или травма;
— сопутствующие нарушения свертывания крови.
Схемы применения НФГ (Гепарин натрия)
Пару слов о действии низкомолекулярных гепаринов
Наверное, абсолютно любой человек слышал о таком явлении, как свертываемость крови. В норме, оно происходит при ранениях человеках для нейтрализации кровотечений. Однако при некоторых патологиях или недостаточном тонусе сердечно-сосудистой системы свертываемость крови существенно повышается и, что самое страшное, происходит внутри сосудистых структур, тем самым закупоривая их просветы.
Природа данного явления сводится к тому, что кровяные клетки – тромбоциты, отвечающие за образование кровяных сгустков в процессе свертывания, начинают взаимодействовать с некоторыми видами белков – факторами свертываемости. В итоге, взаимодействие двух соединений в плазме крови провоцирует образование фибрина, окутывающего клетку тромбоцита. Данный симбиоз является причиной закупорки сосудов, что приводит к их слабой проходимости и соответствующим осложнениям. Для нейтрализации подобного стечения обстоятельств используются антикоагулянты, которые блокируют рассмотренные ранее реакции посредством принудительного разжижения крови.
Низкомолекулярные (фракционные) гепарины – один из видов антикоагулянтов.
Эти препараты относятся к первой группе антикоагулянтных веществ и часто применяются в современной кардиологии для предотвращения или прямой терапии тромбозных патологий. Получают низкомолекулярные гепарины, преимущественно, за счет процесса сложных химических реакций, в основе которых лежит изменение первоначальной структуры природных гепаринов (например, имеющихся в кишечном эпителии свиней). Итогом проведения химической модернизации является 30-35-процентное уменьшение молекул антикоагулянта с приданием им массы в пределах 4 000-6 000 дальтон.
С точки зрения фармакологического действия гепаринов, отмеченные выше манипуляции позволяют придать им два основных свойства:
- антикоагулянтное (затормаживает или вовсе замораживает фибринообразование в сердечно-сосудистой системе человека);
- антитромботическое (максимально снижает риски появления тромбов в сосудах).
Стоит отметить, что добиться реального эффекта от низкомолекулярных гепаринов возможно только при их подкожном или внутривенном введении. Таблетированные и иные формы данного класса препаратов не используются из-за нулевой эффективности.
Показания к применению препаратов
Указанные выше фармакологические свойства низкомолекулярных гепаринов определяют их основную направленность – лечение или профилактика тромбозных патологий.
Если рассматривать показания к использованию антикоагулянтов более широко, то следует выделить:
- профилактическую терапию тромбоэмболии после проведения соответствующих операций
- профилактическую терапию тромбообразования у людей с предрасположенностью к таковому
- профилактическую терапию пациентов, перенесших операции на сердечно-сосудистой системе любой формации
- лечение нестабильной стенокардии и инфаркта миокарда некоторых видов
- лечение острых тромбов глубоколежащих вен
- лечение тромбоэмболий легочной артерии
- лечение тромбоза тяжелых форм
- проведение гемодиализа и гемофильтрации
На основе низкомолекулярных гепаринов создано немалое количество медикаментов. В любом случае все они предназначены для избавления от тромбозных патологий или рисков их развития.
Не забывайте, что назначение антикоагулянтов – прерогатива доктора, поэтому самолечением в этом плане лучше не заниматься. Хотя бы, с учетом имеющихся у низкомолекулярных гепаринов противопоказаний к применению и ряда побочных эффектов от такового.
Классификация антикоагулянтов
Для окончательного понимания сущности рассматриваемых сегодня гепаринов не лишним будет обратить внимание на общую классификацию антикоагулянтов.
В современной кардиологии данные препараты делят на две большие группы:
- Прямого действия, воздействующие непосредственно на основные факторы тромбообразования (на тромбин, преимущественно). К данной группе лекарственных средств относятся гепарины, их производные и подобные им гликозаминогликаны (например, гепаран и дерматан), которые представляют собой непрямые ингибиторы тромбина. Это значит, что отмеченные вещества способны оказывать антитромботическое действие только при наличии в крови некоторых веществ (особую важность представляет антитромбин III). Также к прямым антикоагулянтам относят прямые ингибиторы тромбина, воздействующие на факторы тромбообразования в любом случае. К ним относятся гирудин, его аналоги и ряд олигопептидов.
- Непрямого действия, воздействующие на косвенные факторы тромбообразования и далеко не всегда способные полностью исключать риски такового. Основными представителями данной группы препаратов являются монокумарины, индандионы и дикумарины.
Резюмируя рассмотрение классификации антикоагулянтов, можно сформировать несколько важных положений о рассматриваемых сегодня низкомолекулярных гепаринах. К наиболее важным из них следует отнести:
- Зависимость гепаринов от наличия в крови некоторых веществ, так называемых – субфакторов тромбообразования, при отсутствии которых использование гепариновых препаратов малоэффективно.
- Их более сильное действие по сравнению с представителями антикоагулянтов непрямого действия.
- Необходимость обязательной консультации с кардиологом перед приемом низкомолекулярных гепаринов.
Пожалуй, на этом рассмотрение фармакологических свойств и общей сущности антикоагулянтов завершим и перейдем к профильному изучению гепаринов низкомолекулярного вида.
Обзор лучших средств
Как было отмечено ранее, антикоагулянтов на основе низкомолекулярных гепаринов сделано очень и очень много. Так как направленность действия у них всех совершенно идентична, крайне важно выбрать наиболее эффективное средство для терапии.
Проведя ряд консультаций с профессиональными кардиологами, наш ресурс выбрал 10-ку наилучших низкомолекулярных гепаринов.
В их число вошли следующие препараты:
- Надропарин кальция.
- Гемапаксан.
- Фрагмин.
- Фраксипарин.
- Кливарин.
- Эниксум.
- Далтепарин.
- Фленокс.
- Новопарин.
- Клексан.
По отношению к каждому из рассмотренных средств кардиологи выделяют их:
- довольно-таки долгое антитромботическое действие
- существенное ингибирование образования тромбина
- возможность приема в профилактических целях
- противосвертывающее воздействие
- приемлемую стоимость
Не забывайте, что перед приемом любого препарата крайне важна консультация с лечащим специалистом и детальное изучение прилагаемой к нему инструкции. В противном случае риски организации малоэффективной или вовсе опасной для здоровья терапии довольно-таки велики.
Противопоказания и возможные побочные эффекты
Организуя лечение антикоагулянтами любой формации, крайне важно исключить наличие противопоказаний к их использованию у конкретно взятого пациента. К слову, запретов на прием данных препаратов немало.
В случае с низкомолекулярными гепаринами следует выделить:
- аллергические проявления на таковые;
- расстройства свертываемости крови
- перенесенный геморрагический инсульт
- энцефаломаляцию
- серьезные травмы ЦНС
- ранее проведенные операции на глазах
- ретинопатию при сахарном диабете
- язвы ЖКТ в острой форме
- склонность или высокие риски кровотечений в ЖКТ и легких (например, при травмах желудка или активной форме туберкулеза)
- почечные заболевания тяжелой формации
- артериальную гипертонию
- бактериальный эндокардит
- беременность в первом триместре
По особым назначениям и с высоким уровнем осторожности низкомолекулярные гепарины используются при:
- высоких рисках кровотечений как открытых, так и внутренних
- язвенных поражениях ЖКТ неострой формы
- нарушениях кровообращения в мозге
- ишемии любой формы
- недавно перенесенных операциях в любом отделе организма
- несущественных проблемах с печенью, почками, поджелудочной железой и ЦНС
- сахарном диабете
- возрасте пациента от 60 лет
Подробнее об антикоагулянтах можно узнать из видео:
Проигнорировав противопоказания или неправильно организовав лечение антикоагулянтами, следует готовиться к появлению побочных эффектов. У разных людей их проявление различно и может быть характера:
- активизации кровотечений и их неконтролируемое течение
- аллергической реакции
- облысения
- некроза кожи
- иммунопатогенеза разного рода
При появлении первых «побочек» следует незамедлительно отказаться от антикоагулянтной терапии и посетить доктора для пересмотра дальнейшего вектора действий. В случае с активизацией кровотечений вовсе – необходима незамедлительная госпитализация пациента.
Преимущества и недостатки антикоагулянтной терапии
В завершение сегодняшней статьи обратим внимание на достоинства и недостатки антикоагулянтной терапии при помощи низкомолекулярных гепаринов.
Начнем, наверное, с преимуществ данных препаратов, которые выражаются в их:
- высокой эффективности
- относительной простоте приема
- невысокой частотности использования (не более раза в день)
- редкой провокации побочных эффектов
- удобном контроле эффективности организованной терапии
Что касается недостатков, то к ним следует отнести:
- необходимость введения препарата инъекционно, что допустимо не для каждого пациента
- наличие немалого количества противопоказаний
- невозможность организации качественного и неопасного самолечения
На этом, пожалуй, обзор низкомолекулярных гепаринов завершим. Надеемся, представленный материал был для вас полезен и дал ответы на интересующие вопросы. Здоровья вам и удачного лечения всех заболеваний организма!
Преферанская Нина Германовна
Доцент кафедры фармакологии образовательного департамента Института фармации и трансляционной медицины Первого МГМУ им. И.М. Сеченова, к.фарм.н.
Единственным доказательным по эффективности методом профилактики тромбозов и тромбоэмболических осложнений является применение антикоагулянтов, изменяющих вязкость крови, способствующих разжижению и повышению текучести крови.
андартная схема лечения рекомендует начинать использовать антикоагулянты сразу после диагностирования таких заболеваний. Применение антикоагулянтов с момента появления симптомов позволяет предотвратить формирование сгустка крови, его увеличение и закупоривание сосудов. Большинство антикоагулянтов оказывают влияние не на сам кровяной сгусток, а на активность свертывающей системы крови.
Низкомолекулярные гепарины для парентерального введения (селективные ингибиторы фактора Ха)
Низкомолекулярные гепарины состоят из фрагментов гепарина с молекулярной массой от 2000 до 10 000 (в среднем 4000–5000 Да), получают путем фракционирования, гидролиза или деполимеризации обычного нефракционированного гепарина. В отечественной практике используют следующие препараты низкомолекулярных (фракционированных) гепаринов:
- Надропарин–кальция (Фраксипарин, Фраксипарин форте), Далтепарин натрия (Фрагмин), Парнапарин натрия (Флюксум), Эноксапарин натрия (Антифибра, Клексан, Эниксум);
- дегидрированный низкомолекулярный гепарин — Бемипарин натрия (Цибор 2500, Цибор 3500);
- синтетический пентасахарид Фондапаринукс натрия (Арикстра).
Эти препараты неоднородны по своему составу, т.к. содержат разные фракции гепарина и отличаются друг от друга антикоагулянтной активностью, физико-химическими и фармакокинетическими свойствами, но обладают антикоагулянтным и антитромботическим действием. Антикоагулянтный эффект продолжительный и зависит от действующего вещества (от 6 до 18 час.). При выборе антикоагулянта не учитывается возраст больных, тяжесть сопутствующих заболеваний, уровень тромбоза и степень нарушения внутрисердечной гемодинамики.
Низкомолекулярные гепарины блокируют процесс свертывания крови, угнетая в большей степени преимущественно активность фактора Ха, некоторые из них незначительно оказывают влияние на снижение образования протромбиназы (активатора протромбина) и активность фактора IIа. Протромбиназа (prothrombinase complex) — сложный комплекс, состоящий из активированных факторов свертывания Ха и Vа и др. факторов, который формируется на поверхности мембран тромбоцитов в присутствии ионов кальция. В процессе свертывания крови образуется как тканевая, так и кровяная протромбиназа. При применении антикоагулянтов количество образовавшейся протромбиназы очень мало, оно недостаточно для перевода протромбина в тромбин.
Прямые антикоагулянты катализируют образование комплекса с антитромбином III, тромбином и др. активированными факторами. Образуется тройной комплекс с антитромбином III, они необратимо изменяют его конфигурацию и сокращают период его полужизни до 3–6 часов. Связывание с антитромбином III усиливает угнетающее действие на активность фактора Ха, тем самым снижается переход протромбина в тромбин. В результате нейтрализации происходит ингибирование тромбина и формирование тромбов. В отличие от гепарина низкомолекулярные гепарины не связываются с фактором фон Виллебранда, легко инактивируются на поверхности тромбоцитов, что снижает риск геморрагических осложнений, реже развивается тромбоцитопения и остеопороз.
Низкомолекулярные гепарины, так же, как и гепарин, действуют на факторы свертывания через антитромбин III, но отличаются от гепарина следующими свойствами:
- быстро реабсорбируются, при подкожном введении эффект развивается через 20–30 мин. (пик достигается через 2–3 час. после инъекции);
- обладают высокой биодоступностью F=90–99%, тогда как у гепарина F=20%.
Низкомолекулярные гепарины способны блокировать каскад коагуляции на более ранних его этапах, обладают быстрым, выраженным, стабильным и более предсказуемым антикоагулянтным эффектом. Они имеют меньшее сродство к фактору 4 тромбоцитов и поэтому реже, чем стандартный гепарин, вызывают побочные эффекты. Фактор 4 тромбоцитов — антигепариновый, обладает выраженной антигепариновой активностью, устраняет эффект гепарина, его влияние на образование протромбиназы и на увеличение проницаемости сосудов. Антигепариновой активностью обладают также разрушенные и интактные тромбоциты, что связано со способностью тромбоцитов адсорбировать гепарин и его фрагменты и выделять фактор 4 тромбоцитов в плазму крови.
Применяют низкомолекулярные гепарины в основном для профилактики и лечения тромбоза глубоких вен (после хирургического вмешательства), для предупреждения тромбоэмболии легочной артерии. Низкомолекулярные гепарины показаны при нестабильной стенокардии, остром ишемическом инсульте и инфаркте миокарда, для профилактики и терапии тромбозов в акушерско–гинекологической практике, колоректальной и ортопедической хирургии. Их используют для профилактики свертывания крови в системе экстракорпорального кровообращения при длительном проведении гемодиализа или гемофильтрации.
Важно! При применении низкомолекулярных гепаринов могут возникать кровотечения. В первые дни лечения возможна умеренная тромбоцитопения. Низкомолекулярные гепарины в ряде случаев повышают активность печеночных ферментов, могут вызвать аллергические реакции и при длительном применении возникает опасность развития остеопороза. При передозировке протамин сульфат полностью не устраняет эффекты низкомолекулярных гепаринов (≤ 60%). Противопоказанием к их применению является повышенная чувствительность к тому или иному препарату, тяжелая почечная дисфункция, внутричерепное кровоизлияние, беременность, кормление грудью и др.
Формы выпуска низкомолекулярных гепаринов – специальные шприцы-дозаторы разового использования (в блистере по 2 шприца одноразового применения, упак. — 10 шт.).
Доза действующего вещества выражается в международных единицах (МЕ) с активностью подавления фактора Ха в плазме крови и выпускается в виде раствора для инъекций в мл.
- Нандропарин кальция выпускается по 0,2 мл; 2850 МЕ антиХа — 0,3 мл; 0,4; 0,6; 0,8 и 1 мл (в 1 мл содержится 10 250 МЕ аХа);
- Эноксапарин натрия — по 0,1 мл, 0,2, 0,4, 0,6, 0,8 и 1 мл (содержится 10 000 аХа МЕ/мл);
- Далтепарин натрия — по 2500 или 5000 МЕ аХа — 0,2 мл, 7500 МЕ аХа — 0,3 мл, 10 000 МЕ аХа — 0,4, 1 мл;
- Парнапарин натрия — раствор для инъекций в 1 шприце 3200 ME аХа — 0,3 мл; 4250 ME аХа — 0,4 мл; 6400 ME аХа — 0,6 мл; в 1 шприце 12 800 ME аХа — 1,2 мл;
- Бемипарин натрия — раствор для инъекций 2500 МЕ аХа — 0,2 мл и 3500 МЕ — по 0,2 мл. Применяют для подкожного введения, вводят в подкожную клетчатку передней стенки живота, иногда в/в болюсно. Введение в/м недопустимо из–за угрозы образования гематом. Подбор дозы осуществляют, ориентируясь на массу тела и состояние больного. Выбор низкомолекулярного гепарина, способ дозирования и длительность лечения основываются на результатах клинических исследований, выполненных в отдельности для каждого конкретного препарата, т.к. они не являются взаимозаменяемыми лекарственными средствами.
- Фондапаринукс–натрия (Арикстра) является синтетическим пентасахаридом, который избирательно связывается с белком антитромбином III на 94%, значительно катализируя инактивацию, и усиливает исходную нейтрализацию активированного фактора свертывания крови Ха примерно в 300 раз. Процесс тромбообразования обрывается на стадии образования тромбина, ингибируется не только процесс образования активного фактора IIа, но и формирование самого тромба. Применение препарата не влияет на фибринолитическую активность и на продолжительность геморрагии. Фондапаринукс не обладает антиагрегационным действием, т.к. не оказывает влияния на тромбоциты и не вызывает различных перекрестных реакций.
Выпускается в растворе для п/к и в/в введения 2,5 м/0,5 мл. 0,5 мл помещают в специальный шприц с иглой вместимостью 1 мл, снабженный автоматической системой безопасности. После подкожной инокуляции Фондапаринукс полностью всасывается из места инъекции, выводится почками в течение 3 суток.
Важно! Применяют с осторожностью при повышенном риске развития кровотечений и гиперчувствительности к препарату. Препарат не рекомендуется смешивать с другими медикаментами.
ПРЯМЫЕ НИЗКОМОЛЕКУЛЯРНЫЕ АНТИКОАГУЛЯНТЫ ДЛЯ ПЕРОРАЛЬНОГО ПРИМЕНЕНИЯ
К пероральным антикоагулянтам, прямым ингибиторам фактора свертывания крови Ха (активированного фактора Стюарта–Прауэра) относят Апиксабан (Эликвис), Ривароксабан (Ксарелто).
Апиксабан (Эликвис, тб., покр. обол., 2,5 мг и 5 мг) является мощным прямым ингибитором фактора свертывания крови Xa. Он избирательно и обратимо блокирует активный центр фермента, угнетает активность протромбиназы. Для реализации его антитромботического действия не требуется наличия антитромбина III. В результате ингибирования фактора свертывания крови Xa изменяются значения показателей системы свертывания крови: удлиняется активированное тромбопластиновое время и протромбиновое время. Препарат опосредованно влияет на агрегацию тромбоцитов, оказывая антиагрегантный эффект. Апиксабан быстро всасывается из желудочно–кишечного тракта. Абсолютная биодоступность при приеме 10 мг достигает 50%, максимальная концентрация достигается в течение 3 час. после приема внутрь. Период полувыведения (Т½) составляет около 12 час. Прием пищи не оказывает влияния на фармакокинетические показатели. С белками плазмы крови связывается на 87%. Основным путем выведения является кишечник.
Важно! При временном перерыве в терапии Апиксабаном (преднамеренном или случайном) возрастает риск тромбоза. Пациентов следует проинструктировать о необходимости избегать таких перерывов. При временной остановке антикоагуляционного лечения по любым причинам оно должно быть возобновлено как можно скорее.
Не рекомендуется применять у пациентов с заболеванием печени и с повышенным риском кровотечений, во время беременности и в период грудного вскармливания.
Ривароксабан (Ксарелто, тб., покр. обол., 2,5 мг, 10 мг, 15 мг, 20 мг) — высокоселективный дозозависимый прямой ингибитор фактора Ха. Активация фактора X с образованием фактора Ха через внутренний и внешний пути свертывания играет центральную роль в коагуляционном каскаде. Высокая биодоступность (80–100%) наблюдается при приеме в дозе 10 мг, которая не зависит от приема пищи. При приеме натощак 20 мг препарата биодоступность составляла всего F=66%. Максимальная концентрация достигается через 2–4 час. после приема. Большая часть Ривароксабана (92–95%) связывается с белками плазмы крови.
Ривароксабан, 2,5 мг, применяют с целью профилактики смертности вследствие сердечно–сосудистых осложнений, инфаркта миокарда у пациентов после острого коронарного синдрома; 10 мг — в профилактике венозной тромбоэмболии у пациентов, которым проводят обширные ортопедические хирургические вмешательства на нижних конечностях, 15 и 20 мг – для лечения тромбоза глубоких вен и тромбоэмболии легочной артерии, а также с целью профилактики их рецидивов и для профилактики системной тромбоэмболии и инсульта у пациентов с фибрилляцией предсердий неклапанного происхождения.
Важно! Не рекомендуется применять препарат во время беременности, в период грудного вскармливания, детям и подросткам до 18 лет, при наличии болезней почек, при наличии злокачественных новообразований и гиперчувствительности у пациентов.
Некоторые данные о препарате
Основным действующим веществом лекарственного препарата является гепарин натрия, сочетаемый с другими компонентами.

Гепарин производится российскими и белорусскими производителями как гель и мазь или же как инъекционный раствор
Гепарин – кислый серосодержащий гликозаминогликан, который был открыт американским студентом Джей Маклином в начале прошлого столетия и впервые выделен из печени.
Как антикоагулянт прямого действия вещество замедляет выработку фибрина – белка, образующегося из фибриногена и являющегося основой тромбов. Он синтезируется организмами млекопитающих в базофильных клетках, которые содержит печень, легкие, мышцы скелета, селезенка и сердечная мышца. В лекарственных средствах находится натриевая соль гепарина.
Препарат в форме мази, кроме основного компонента, содержит:
- бензиловый эфир никотиновой кислоты, расширяющий сосуды верхних слоев дермы и способствующий оптимальному усвоению препарата организмом;
- анестезин, оказывающий местный анестезирующий эффект.
Вводимый гепарин впитывается клетками, снимает воспаление и предупреждает образование тромбов.
Гепарин рекомендован в следующих случаях:
Похожая статья: Гепариновая мазь от геморроя при беременности и отзывы о ней
Гепариновая мазь от геморроя при беременности и отзывы о ней
- тромбофлебит подкожных вен;
- флебит (воспаление стенки глубоких вен);
- лимфангит (воспаление лимфатических узлов);
- поверхностный перифлебит (воспаление подкожных вен);
- слоновость (нарушение лимфооттока, приводящее к постепенному прогрессирующему диффузному отеку частей тела);
- локализованный инфильтрат (уплотнение на кожных покровах);
- ушибы;
- травмы;
- поверхностный мастит;
- подкожные гематомы и прочее.
Не исключено применение Гепарина в качестве профилактической меры.
Популярность гепарина во время беременности обусловлена его способностью избавлять женщину от патологий, которые часто возникают в этот ответственный период.
Варикоз
К основным причинам варикозного расширения вен в период ожидания ребенка следует отнести:
- увеличивающуюся массу тела беременной женщины и, как следствие, повышенное давление на сосуды и дальнейшее их ослабление;
- гормональные перестройки;
- прибавляющая в весе матка начинает давить на органы малого таза, в результате чего полые вены ног оказываются пережатыми.

Варикоз у беременных женщин наблюдается довольно часто, особенно если данная проблема возникала ранее или имеются родственники, страдающие данной патологией
Наиболее ярко болезнь дает о себе знать на последних стадиях беременности.
Патология проявляется сосудистыми звездочками или «червячками» фиолетового или синеватого цвета.
Чаще всего варикоз наблюдается на ногах, но не исключено его появление на руках, туловище, лице и внутренних органах.
Заболевание ни в коем случае нельзя оставлять незамеченным, т.к. оно чревато тромбофлебитом и тромбоэмболическими осложнениями.
Гепарин не является венотоником и не может улучшить состояние сосудов, но:
- способствует устранению возможных воспалительных процессов;
- рассасывает сгустки крови и предотвращает их образование;
- оказывает местный обезболивающий эффект;
- борется с отечностью и усталостью в нижних конечностях;
- приводит к улучшению микроциркуляции;
- оказывает стимулирующее воздействие на обменные процессы в тканях.
При лечении варикозного расширения вен совместно с другими методами используется мазь гепарин.
Дозировка и продолжительность лечения средством устанавливается лечащим врачом. Как правило, лекарственное средство наносится на пораженные участки кожи несколько раз в день на протяжении от 2-х до 4-х недель.
Нанесенную на кожу мазь необходимо втирать, пока она полностью не впитается.
При неэффективности лекарство подлежит замене по согласованию со специалистом.
Геморрой
Патологические изменения в кровеносных сосудах прямой кишки во время беременности возникают по таким причинам:
- запоры;
- чрезмерное давление на прямую кишку головкой будущего ребенка на последних сроках;
- переполнение кровью вен прямой кишки из-за притока крови к органам малого таза;
- гормональные изменения в организме.

В период беременности для лечения геморроя применяются только консервативные методы. Оперативное вмешательство с использованием общего наркоза нежелательно вследствие возникновения риска для здоровья будущей матери и ребенка
Геморрой не только приносит чувство дискомфорта и болевые ощущения пациентке, но и может вызвать:
- кровотечения из анального отверстия, которые провоцируют возникновение анемии;
- воспалительные процессы;
- тромбоз;
- некротические изменения в геморроидальных узлах;
- усиление болевых ощущений и кровотечение из ануса в процессе родов.
При данной патологии применяются мази и гель на основе гепарина для избавления от внешних и внутренних геморроидальных узлов. Использование средства приводит к таким последствиям:
- устранение болевых ощущений и отеков;
- минимизация риска образования тромбов;
- устранение воспалений;
- нормализация кровообращения.
Следует учесть, что использование гепарина при геморроидальных кровотечениях может лишь усугубить течение заболевания.
При наружной форме заболевания в острый период или для профилактики образования тромбов целесообразно применение гепариновой мази.
Мазь не рекомендуется в последнем триместре беременности из-за кроворазжижающего эффекта гепарина и риска возможного сильного маточного кровотечения в процессе родов, а также:
- угрозе выкидыша;
- любых повреждениях слизистой прямой кишки и кожных покровов вокруг анального отверстия.
При наружном геморрое к пораженному участку прикладываются и фиксируются марля или бинт, пропитанные мазью или гелем на основе гепарина. Длительность терапии определяет специалист и, как правило, она не превышает 14 дней.
При внутреннем геморрое обработка патологических изменений происходит и с помощью специального тампона, вводимого в прямую кишку ежедневно на 12 часов в течение 10-14 дней.
Заменить гепариновую мазь можно ректальными суппозиториями с содержанием гепарина.
Хорошим эффектом обладает препарат «Гемо-Про», который назначается во втором и третьем триместрах по 1 суппозиторию в утреннее и вечернее время.
Применение ректальных суппозиториев запрещено в следующих случаях:
- опухолевые процессы в прямой кишке;
- инфекционные патологии;
- кровотечения;
- нарушенная свертываемость крови;
- повышенная чувствительность к ингредиентам.
Нельзя забывать, что длительное и бесконтрольное применение гепарина при геморрое может значительно снизить свертываемость крови и привести к кровотечениям и образованию синяков.
Противопоказания и нежелательное воздействие
Гепарин в любых формах не применятся при индивидуальной непереносимости к его компонентам.
Гепарин для наружного использования не рекомендован в следующих случаях:
- при язвенно-некротических проявлениях;
- нарушенной цельности кожных покровов вследствие травм.
С осторожностью к гепарину нужно относиться в таких ситуациях:
- при снижении количества тромбоцитов;
- частых кровотечениях.
Инъекции гепарина имеют гораздо большее количество противопоказаний. Они не применяется в тех случаях, если:
- увеличена кровоточивость, что наблюдается вследствие некоторых заболеваний (васкулит, гемофилия и т. д.);
- обнаружено расслоение аорты и при внутричерепной аневризме;
- наблюдается антифосфолипидный синдром;
- пациент перенес черепно-мозговую травму.
Инъекции гепарина также не рекомендованы, когда:
- АГ не контролируется;
- пациент страдает циррозом печени, сопровождаемым нарушением состояния вен пищевода;
- ЖКТ поражен эрозивно-язвенными образованиями;
- была проведена операция, затрагивающая предстательную железу, глаза, желчный пузырь, печень и пр.
Гепариновая мазь или гель способны вызвать местное раздражение. Инъекционный ввод нередко влечет проявление гиперчувствительности, которая выражена гипермией кожи, лекарственной лихорадкой, ринитом, крапивницей, зудом, бронхоспазмами, анафилактическим шоком. Инъекции гепарина могут стать причиной головных болей и головокружения, признаков отравления желудка, тромбоцитопении и внутренних кровотечений. Возможны также местные проявления, выражаемые гематомами, болями и др.
Курс лечения должен сопровождаться периодическим взятием крови на анализ, определяющий ее свертываемость. Если процедуры длятся дольше недели, то анализы необходимо сдавать не реже одного раза в 3 дня.
Кроме того, использование гепарина способно вызвать недостаток кальция в организме, который пополняется с помощью биологически активных добавок.
Резкое прекращение лечения гепарином нежелательно. Дозировка лекарства должна снижаться постепенно.
Гепарин может применяться на любых сроках беременности, но его использование на последних неделях вызывает риск кровотечения в процессе родов.
Назначение гепарина должен осуществлять исключительно специалист. Только лечащий врач может определить целесообразность применения лекарственного средства в период беременности и выявить риск возможных осложнений.
Низкомолекулярные гепарины — сфера применения и обзор препаратов
 Низкомолекулярные (фракционные) гепарины часто применяются при различных тромбозных заболеваниях. Они улучшают свертываемость крови и снижают риск появления тромбов, тем самым восстанавливают проходимость стенок сосудов.
Низкомолекулярные (фракционные) гепарины часто применяются при различных тромбозных заболеваниях. Они улучшают свертываемость крови и снижают риск появления тромбов, тем самым восстанавливают проходимость стенок сосудов.
Перед тем как начать применение средств этой группы, стоит выяснить, что это за препараты, какое влияние они оказывают на организм и при каких показаниях их нужно применять.
Низкомолекулярные гепарины (НМГ) – это класс дериватов гепаринов, которые имеют молекулярную массу 2 000-10 000 Дальтон. Эти препараты применяются для изменения свертываемости крови. Используются для лечения различных тромбозных патологий, при варикозном расширении вен и для терапии венозной тромбоэмболии.
Примерно в середине 70-х годов было выявлено, что при изменении физических и химических свойств гепарина получаются достаточно полезные фармакологические характеристики.
Поскольку 1/3 часть молекулы гепарина обуславливает его активность с антикоагулянтным течением. Примерно с середины 80-х годов стали создавать лекарственные препараты, которые содержат низкомолекулярные гепарины.

Фармакологические свойства
НМГ производят из обычного гепарина химической и ферментной деполимеризацией. Гепарины низкомолекулярного типа имеют гетерогенные свойства по своему молекулярному весу и обладают антикоагулянтной активностью.
В среднем молекулярный вес гепаринов низкомолекулярного типа составляет от 4000 до 5000 Дальтон, иногда она может варьироваться в диапазоне между 1 000 и 10 000 Дальтон.
Все гепарины низкомолекулярного типа обладают рядом фармакологических свойств:
- эти вещества не обладают выраженным влиянием на инактивацию тромбина, по причине небольших параметров молекулы, но несмотря на это они сохраняют способность инактивировать фактор Ха;
- НМГ в небольшой степени соединяются с белками плазмы, что в результате обуславливает их сильное воздействие антикоагулятивного типа;
- эти компоненты в незначительной степени соединяются с макрофагами и клетками эндотелия, что в результате обуславливает длительное время полувыведения и пролонгированное действие;
- препараты почти не взаимодействуют с тромбоцитами и PF4, эти свойства обуславливают их пониженную частоту тромбоцитопении.
Сферы применения
Низкомолекулярные гепарины широко применяются в медицине в сосудистой хирургии и флебологии . Препараты на основе этих компонентов используют для лечения различных тромбозных заболеваний вен и сосудов, тромбоэмболии, варикоза, а также при болезнях сердца, в частности при инфаркте миакарда.
На основе данного вещества было создано большое количество препаратов, которые помогают в борьбе с этими состояниями и заболеваниями.
Лекарственные средства с низкомолекулярными гепаринами применяются при следующих состояниях:
- во время профилактического лечения тромбоэмболии при ортопедических оперативных вмешательствах, а также при общих хирургических вмешательствах перед- и послеоперационный период;
- при профилактической терапии тромбоэмболии у людей, у которых имеется повышенный риск ее проявления, а также у пациентов, которые находятся в постельном режиме с терапевтическими патологиями в острой форме – при дыхательной недостаточности в острой форме, при инфекционных поражениях респираторного типа, при острой сердечной недостаточности;
- во время лечебной терапии стенокардии нестабильного характера, а также инфаркта миокарда без наличия патологического зубца Q на ЭКГ;
- во время лечебной терапии тромбоза глубоколежащих вен в острой форме;
- во время терапевтического лечения тромбоэмболии легочной артерии;
- во время лечебной терапии тромбоза в тяжелой форме;
- для профилактического лечения коагуляции и тромбообразования в системе с экстракорпоральным кровообращением при оказании гемодиализа и гемофильтрации.
Механизм действия
Все медикаменты с фракционными гепаринами обладают высокоэффективными антитромботическими и слабыми противосвертывающими свойствами. Имеют прямое воздействие. Предотвращают процессы гиперкоагуляции.
Лекарства на основе НМГ обладают следующими свойствами:
- Оказывают пролонгированное антитромботическое воздействие, поэтому применяются при различных тромбоэмболических патологиях.
- В незначительной степени вызывают ингибирование образования тромбина.
- В небольшой степени могут оказывать воздействие на первичный гомеостаз, адгезию и агрегацию тромбоцитов, относятся к слабым антикоагулянтам. Эти свойства обуславливаются низким воздействием на антикоагулятивные тесты, а также низкими воздействиями геморрагического типа.
- Оказывают противосвертывающее воздействие на кровь в связи с связыванием антитромбина плазмы и ингибированием фактора Xa. При использовании лекарственных средств на основе НМГ в небольших дозах, они практически не влияют на период кровотечения, длительность свертывания крови и активированное частичное тромбопластиновое время (АЧТВ).
При каких показаниях прием противопоказан
Лекарственные средства с гепаринами низкомолекулярного типа противопоказано использовать при следующих показаниях:
- во время возникновения повышенной аллергической реакции к активному элементу;
- при расстройствах в системе свертываемости крови, а также при гипокоагуляции, геморрагических диатезах (гемофилия, тромбоцитопения, пурпура, наличие повышенной проницаемости капилляров);

- во время геморрагического инсульта, энцефаломаляции, травматических повреждений связанных с ЦНС, кровотечений внутричерепного типа в острой форме, оперативных вмешательств на ЦНС, аневризмы мозга головы;
- при различных оперативных вмешательствах офтальмологического типа;
- при ретинопатии во время сахарного диабета;
- при наличии язвы желудка и двенадцатиперстной кишки в острой форме;
- при возникновении кровотечений желудка и кишечника;
- во время легочных кровотечений, туберкулеза в активной форме;
- во время почечных болезней в тяжелой форме;
- тяжелые нарушения в работе почек;
- во время артериальной гипертонии неконтролируемого типа в тяжелой форме;
- при бактериальном эндокардите;
- любой низкомолекулярный гепарин не применяется при беременности в первом триместре.
С особой осторожностью средства данной группы применяются в следующих случаях:
- при повышенном риске возникновения кровотечений;
- при язвенном заболевании желудка;
- если имеются нарушения кровообращения в головном мозгу с ишемическим типом;
- если имеется недавнее травматическое повреждение или оперативное вмешательство на головном мозге;
- во время артериальной гипертонии с неконтролируемым течением;
- во время наличия тромбоза церебральных сосудов;
- при расстройствах функционирования печени, почек, поджелудочной железы;
- при инъекциях внутримышечного типа, эпидуральной, спинальной пункции;
- во время сахарного диабета;
- женщинам старше 60 лет;
- в течение 36 часов после родов;
- во время невралгических и офтальмологических оперативных вмешательствах.
Особенности применения средств
Все медикаменты с низкомолекулярными гепаринами не могут быть взаимозаменяемыми, их нужно применять только согласно рекомендациям в инструкции.
Нельзя во время лечебной терапии заменять одни медикамент с НМГ на другой. Все средства этого типа вводятся подкожным или внутривенным способом.
Применение этих средств внутримышечным способом запрещено. Дозировка препаратов определяется в индивидуальном порядке в зависимости от заболевания и от данных обследования. Лечение и схему применения должен назначать только врач.
Правила использования препаратов группы:
- лекарство вводится при помощи подкожного способа;
- во время введения необходимо приподнять складку между пупком и нижней частью живота;
- игла вводится вертикально;
- после введения складку следует подержать еще некоторое время;
- препарат можно вводить в верхнюю часть плеча или верхнюю область бедра;
- после того как препарат будет введен, место не нужно растирать.

Если возникнет необходимость, то следует провести анализ функционального типа анти-Ха. В этих случаях кровь берут для обследования через 3-4 часа после инъекционного введения, когда содержание анти-Ха в крови доходит до наивысшего уровня.
Нормальное содержание анти-Ха в составе плазмы крови должно быть в пределах 0.2 — 0.4 МЕ анти-Ха/мл. Наибольшее допустимое содержание 1 — 1.5 МЕ анти-Ха/мл.
Также стоит помнить, что все препараты данной группы отличаются по методу производству, молекулярной массе, активности.
Лекарства должные применяться должны под строгим контролем врача и ни в коем случае не вводятся внутримышечно, потому что имеется высокая вероятность возникновения гематом.
Как ставить укол НМГ Клексан:
Классификация
Очевидна польза естественных антикоагулянтов, которые синтезируются организмом и преобладают в достаточной концентрации, чтобы контролировать вязкость крови. Однако натуральные ингибиторы свертывания могут быть подвержены ряду патологических процессов, поэтому возникает необходимость введения в схему комплексного лечения синтетических антикоагулянтов. Прежде чем определять перечень препаратов, пациенту требуется обратиться к лечащему врачу, исключить потенциальные осложнения для здоровья.
Антикоагулянты прямого действия
Список таких препаратов рассчитан на подавление активности тромбина, снижение синтеза фибрина, нормальную работу печени. Это гепарины местного действия подкожного или внутривенного введения, необходимые для лечения варикоза вен нижних конечностей. Активные компоненты продуктивно всасываются в системный кровоток, действуют на протяжении суток, эффективней при введении подкожно, чем использовании перорально. Среди низкомолекулярных гепаринов врачи выделяют следующий список лекарств, предназначенных для введения гепаринов местно, внутривенно или внутрь:
- Фраксипарин;
- Лиотон-гель;
- Клексан;
- Гепариновая мазь;
- Фрагмин;
- Гепатромбин;
- Гидроцитрат натрия (гепарин вводят внутривенно);
- Кливарин.
Непрямые антикоагулянты
Это препараты пролонгированного действия, которые действуют непосредственно на свертываемость крови. Антикоагулянты непрямого действия способствуют формированию протромбина в печени, содержат в химическом составе ценные для организма витамины. Например, назначают Варфарин при мерцательной аритмии и искусственных сердечных клапанах, тогда как рекомендованные дозы Аспирина менее продуктивные на практике. Список лекарственных препаратов представляет следующая классификация кумаринового ряда:
- монокумарины: Варфарин, Синкумар, Мракумар;
- индандионы: Фенилин, Омефин, Дипаксин;
- дикумарины: Дикумарин, Тромексан.
Чтобы быстро нормализовать свертываемость крови и предотвратить тромбозы сосудов после перенесенного инфаркта миокарда или инсульта, врачи настоятельно рекомендуют оральные антикоагулянты с содержанием в химическом составе витамина К. Назначают такого рода лекарства и при других патологиях сердечно-сосудистой системы, склонных к хроническому течению, рецидивам. При отсутствии обширных заболеваний почек следует выделить следующий список пероральных антикоагулянтов:
- Синкумар;
- Варфарекс;
- Аценокумарол;
- Неодикумарин;
- Фенилин.
НОАК антикоагулянты
Это новое поколение пероральных и парентеральных антикоагулянтов, разработкой которых занимаются современные ученые. Среди преимуществ такого назначения выделяют быстрый эффект, полная безопасность по риску кровотечений, обратимое ингибирование тромбина. Однако имеются и недостатки таких пероральных антикоагулянтов, и вот их список: кровотечения в органы ЖКТ, наличие побочных явлений и противопоказаний. К тому же, для обеспечения длительного терапевтического эффекта ингибиторы тромбина требуется принимать длительно, не нарушая рекомендованные суточные дозы.
Препараты универсальные, но действие в пораженном организме больше избирательное, носит временный характер, требует длительного применения. Чтобы без серьезных осложнений нормализовать свертываемость крови, рекомендуется принимать один из заявленного списка пероральных антикоагулянтов нового поколения:
- Апиксабан;
- Ривароксабан;
- Дабигатран.
Отзывы
Марина, 29 лет У меня с детства нарушено свертывание крови. Об антикоагулянтах, как фармакологической группе, особенно ничего не знала. Врач посоветовал каждое утро принимать по таблетке Аспирина. Вот и продолжаю такую процедуру на протяжении нескольких лет. Поскольку проблем со здоровьем не возникает, думаю, что такое лекарство работает. Дешево и сердито. Александра, 37 лет Из списка я выбрала для себя медицинский препарат Ривароксабан. Медикамент новый, но эффективный – обеспечивает эффективную профилактику тромбозов. У нас в семье такое заболевание по женской линии наследуется, поэтому я заранее побеспокоилась об общедоступных профилактических мерах. Стоит препарат недорого, претензий нет. Виктория, 32 года У меня обнаружилось варикозное расширение вен уже несколько лет как. Вены не просто стали причиной сильного комплекса неполноценности, но и периодически болят. Помог мне медицинский препарат Лиотон гель из списка прямых антикоагулянтов. Лекарство работает быстро, дополнительно снимает повышенную усталость конечностей после рабочего дня. Валентина, 41 год Из списка препаратов я могу похвалить Варфарин, который действует быстро и точно на проблему со здоровьем. У меня год назад врач микроинсульт диагностировал, причем для меня совершенно неожиданно – видимо, на ногах перенесла. Сразу назначали это лекарство для быстрой реабилитации. Препарат помог, побочные явления так и не возникли, хотя ими грозили. Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента. Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Понравилась статья? Реклама на сайте



