Данный раздел рассчитан на людей, страдающих гидроцефалией, а также для их родных и близких. Мы надеемся, что приводимая информация поможет лучше понять болезнь и способы ее преодоления. Здесь мы расскажем о причинах возникновения гидроцефалии у взрослых, способах диагностики ее на ранних стадиях, приведем перечень необходимых исследований, отразим современные методики, применяемые в нашем институте для диагностики и лечения гидроцефалии, а также перспективы развития данной области нейрохирургии.
Большинство людей, в том числе и врачей, относят гидроцефалию к заболеваниям детского возраста. Действительно, водянкой головного мозга страдает от 1 до 10 детей на каждую тысячу новорожденных. При специализированном обследовании больных старше 18 лет в нейрохирургических стационарах гидроцефальный синдром выявляют у каждого четвертого пациента. В связи с отсутствием чётких критериев диагностики гидроцефалии в непрофильных нейрохирургических отделениях ежегодно проводятся лишь единичные операции по поводу рассматриваемого заболевания. Больных выписывают из таких стационаров с диагнозами: «психоорганический синдром», «дисциркуляторная, либо посттравматическая энцефалопатия», «деменция смешанного генеза», «последствия черепно-мозговой травмы», последствия инсульта». Вот далеко не полный перечень заболеваний, под маской которых больных безуспешно лечат в поликлиниках, неврологических стационарах и психиатрических больницах. Своевременная и правильная диагностика гидроцефалии и адекватное хирургическое лечение позволяют практически в 100 % случаев добиться выздоровления пациентов, их трудовой и социальной реабилитации. Так, большинство из наших больных возвращается к прежней работе, а часть заболевших, несмотря на неполную трудовую адаптацию, может жить без посторонней помощи, выполнять более простую деятельность, становясь полноценными членами общества.
Особую группу пациентов в нашем отделении составляют больные с острыми формами гидроцефалии, главным образом с внутрижелудочковыми кровоизлияниями и гемотампонадой желудочков мозга вследствие нетравматических субарахноидальных кровоизлияний. В случаях отсутствия специализированной хирургической помощи таким больным, они погибают в течение первых 12 — 48 часов с момента начала заболевания. Современные методики наружного дренирования с введением тромболитиков в желудочки головного мозга, применяемые в нашем отделении, позволяют не только снизить летальность при данной патологии, но и стабилизировать состояние пациентов на длительный срок.
Ниже мы приводим основные понятия и термины, необходимые для понимания проблемы гидроцефалии взрослых и способах ее контроля.
Функциональная анатомия ликворосодержащих пространств головного мозга и определение гидроцефалии.
В норме, у каждого человека в центральной нервной системе содержится около 120- 150 мл цереброспинальной жидкости (ЦСЖ, ликвор). Физиологическое значение ЦСЖ заключается в следующем:
- является своеобразным амортизатором мозга, обеспечивая таким образом его механическую защиту при толчках и сотрясениях
- выполняет питательные функции
- поддерживает осмотическое и онкотическое равновесие на тканевом уровне
- обладает защитными (бактерицидными) свойствами, накапливая антитела
- принимает участие в механизмах регуляции кровообращения в замкнутом пространстве полости черепа и позвоночного канала.
ЦСЖ образуется в клетках сосудистых сплетений желудочков головного мозга. Наибольшее количество ЦСЖ продуцируется сплетениями боковых желудочков мозга (рис. 1). Объем ЦСЖ в полости черепа и в спиномозговом канале у взрослого человека не превышает 125 – 150 мл. За сутки вырабатывается около 500-600мл ЦСЖ и такое же ее количество непрерывно всасывается. Из боковых желудочков головного мозга, где содержится около 25 мл ЦСЖ, которая через отверстие Монро поступает в третий желудочек, а оттуда по водопроводу мозга (Сильвиев водопровод) жидкость попадает в полость четвертого желудочка. В третьем и четвертом желудочках мозга содержится приблизительно по 5 мл ЦСЖ. Из четвертого желудочка через срединное отверстие Мажанди и два боковых отверстия Люшка, располагающихся в области боковых выворотов IV желудочка, ЦСЖ поступает в подпаутинное (субарахноидальное) пространство головного мозга. На основании мозга подпаутинное пространство расширяется и образует полости, наполненные ЦСЖ (базальные цистерны). Самая крупная из них расположена между мозжечком и продолговатым мозгом — большая цистерна мозга (мозжечково — медуллярная цистерна). Из нее ЦСЖ поступает в премедуллярную и латеральную мозжечково — медуллярные цистерны, расположенные на нижней и боковых поверхностях продолговатого мозга соответственно. На нижней поверхности моста мозга расположена довольно крупная предмостовая (препонтинная) цистерна, куда поступает ЦСЖ из вышеперечисленных цистерн. Предмостовую цистерну от цистерн среднего и промежуточного мозга (охватывающая, межножковая, ножковая, хиазмальная, зрительного нерва) отделяет листок полупроницаемой мембраны (мембрана Лилиеквиста), который способствует одностороннему току ЦСЖ по направлению сзади — наперед и снизу — вверх. Из цистерн мозга ЦСЖ попадает в конвекситальную часть субарахноидального пространства, омывая большие полушария, затем всасывается в венозное русло через арахноидальные ячеи и ворсинки. Скопление таких ворсинок вокруг венозных синусов твердой оболочки головного мозга (особенно много их в верхнем саггитальном синусе) называют пахионовыми грануляциями. Частично происходит всасывание жидкости и в лимфатическую систему, что осуществляется на уровне оболочек нервов. Движение ЦСЖ в разных направлениях связано также с пульсацией сосудов, дыханием, сокращениями мышц. (рис.1-2).
При нарушении соотношения между выработкой и всасыванием ЦСЖ на любом из перечисленных уровнях (повышенная продукция ЦСЖ сосудистыми сплетениями; закрытие желудочковых отверстий опухолью, спайками, сгустками крови; обструкция ячей, ворсинок и пахионовых грануляций эритроцитами, фиброз оболочек после кровоизлияния или перенесенного менингита; окклюзия синусов) приводит к избыточному значительному (максимум до 12 литров при врожденной гидроцефалии) скоплению ЦСЖ, формируя развитие гидроцефалии. Сам термин «гидроцефалия» образован слиянием двух греческих слов «гидро»- вода и «цефал»- голова («водянка мозга»).
Ниже приводится наиболее полное определение понятия «гидроцефалия взрослых».
Гидроцефалия взрослых — самостоятельная нозологическая форма, либо осложнение ряда заболеваний головного мозга (опухоль, кровоизлияние, травма, инсульт, инфекционный процесс и др.), характеризующаяся активным прогрессирующим процессом избыточного накопления СМЖ в ликворных пространствах, обусловленным нарушениями ее циркуляции (проксимальная и дистальная формы окклюзионной гидроцефалии), всасывания (арезорбтивная и дисрезорбтивная формы), либо продукции (гиперсекреторная форма) и проявляющаяся морфологически увеличением желудочков мозга, перивентрикулярным лейкареозом (снижение плотности мозгового вещества за счет пропитывания его ЦСЖ) и сужением субарахноидальных пространств. Клинические проявления гидроцефалии зависят от ее формы.
Заболевания, способствующие формированию гидроцефалии взрослых.
В настоящее время установлено, что практически любая патология центральной нервной системы способна привести к такому осложнению, как гидроцефалия.
Ниже мы приводим перечень лишь основных заболеваний, при которых наиболее часто формируется гидроцефалия:
- Опухоли головного мозга (чаще стволовой, парастволовой, либо внутрижелудочковой локализации).
- Воспалительные и инфекционные заболевания центральной нервной системы (менингит, вентрикулит, энцефалит, туберкулез и др.).
- Субарахноидальные и внутрижелудочковые кровоизлияния (травматические и нетравматические), чаще вследствие разрыва аневризм и артериовенозных мальформаций сосудов головного мозга.
- Острые нарушения мозгового кровообращения по ишемическому и геморрагическому типу.
- Энцефалопатии различного генеза (алкоголизм, хронические гипоксические состояния и пр.).
В отделении неотложной нейрохирургии НИИ скорой помощи им. Н. В. Склифосовского приоритетными являются проблемы диагностики и лечения острой и хронической гидроцефалии при нетравматических субарахноидальных кровоизлияниях вследствие разрыва артериальных аневризм сосудов мозга или артериовенозных мальформаций, а также посттравматической гидроцефалии.
Классификация и патогенез гидроцефалии.
- По происхождению гидроцефалию подразделяют на врожденную и приобретенную.
Врожденная гидроцефалия, как правило, дебютирует в детском возрасте. Причинами ее возникновения служат различные внутриутробные инфекции, гипоксия и, главным образом, врожденные аномалии развития, приводящие либо к нарушению циркуляции ЦСЖ (стеноз и окклюзия сильвиевого водопровода, аномалия Денди-Уокера, аномалия Арнольда-Киари и др.), либо сопровождающиеся недоразвитием структур, участвующих в резорбции ЦСЖ (арезорбтивная гидроцефалия).
Приобретенную гидроцефалию в дальнейшем классифицируют в зависимости от этиологического фактора (см. причины возникновения гидроцефалии). - По патогенезу различают три основные формы гидроцефалии.
- Окклюзионная (закрытая, несообщающаяся) гидроцефалия, при которой происходит нарушение тока цереброспинальной жидкости вследствие закрытия (окклюзии) ликворопроводящих путей опухолью, сгустком крови или поствоспалительным спаечным процессом. В том случае, если окклюзия происходит на уровне желудочковой системы (отверстие Монро, Сильвиев водопровод, отверстия Мажанди и Люшка), речь идет о проксимальной окклюзионной гидроцефалии. Если же блок на пути тока ЦСЖ находится на уровне базальных цистерн, то говорят о дистальной форме окклюзионной гидроцефалии.
- Сообщающаяся (открытая, дизрезорбтивная) гидроцефалия, при которой нарушаются процессы резорбции ЦСЖ вследствие поражения структур, участвующих во всасывании ЦСЖ в венозное русло (арахноидальные ворсины, ячеи, пахионовы грануляции, венозные синусы).
- Гиперсекреторная гидроцефалия, которая развивается вследствие избыточной продукции ЦСЖ (папиллома сосудистого сплетения).
Ранее выделяли еще и четвертую форму гидроцефалии, так называемую наружную (смешанную, ex vacuo) гидроцефалию, которая характеризовалась увеличением желудочков мозга и субарахноидального пространства в условиях прогрессирующей атрофии мозга. Однако данный процесс следует все же относить к атрофии мозга, а не к гидроцефалии, т.к. увеличение желудочков мозга и расширение субарахноидального пространства обусловлено не избыточным накоплением СМЖ, вследствие нарушения процессов ее продукции, циркуляции и резорбции, а уменьшением массы мозговой ткани на фоне атрофии.
- По темпам течения выделяют:
- Острую гидроцефалию, когда от момента первых симптомов заболевания до грубой декомпенсации проходит не более 3 суток.
- Подострую прогредиентную гидроцефалию, развивающуюся в течение месяца с начала заболевания.
- Хроническую гидроцефалию, которая формируется в сроки от 3 недель до 6 месяцев и более.
- По уровню давления ликвора гидроцефалия делится на следующие группы:
- Гипертензивная
- Нормотензивная
- Гипотензивная
Клиническая картина и диагностика гидроцефалии взрослых.
При окклюзионной гидроцефалии, особенно остро развивающейся, на первое место выходят симптомы повышения внутричерепного давления, к которым относятся:
- Головная боль;
- Тошнота и/или рвота;
- Сонливость;
- Застой дисков зрительных нервов;
- Симптомы аксиальной дислокации мозга.
Головная боль наиболее выражена в утренние часы в момент пробуждения, что связывают с дополнительным повышением внутричерепного давления во время сна. Этому способствует вазодилатация вследствие накопления углекислого газа, которая сопровождается притоком крови, растяжением стенок сосудов и твердой оболочки головного мозга в области основания черепа. Тошнота и рвота также усиливаются в утренние часы и иногда приводят к уменьшению головной боли.
Сонливость является наиболее опасным признаком повышения внутричерепного давления, ее появление предшествует периоду резкого и быстрого ухудшения неврологической симптоматики.
К развитию застоя дисков зрительных нервов приводит повышение давления в субарахноидальном пространстве, окружающим нерв, и нарушение аксоплазматического тока в нем.
При развитии дислокационного синдрома отмечается быстрое угнетение сознания больного до глубокой комы, появляются глазодвигательные расстройства (за счет расширения водопровода мозга), иногда вынужденное положение головы. Компрессия продолговатого мозга проявляется быстрым угнетением дыхания и сердечно-сосудистой деятельности, приводящей к смерти больного.
Принципиально отличается клиническая картина при формировании хронической гидроцефалии. Основным проявлением хронической дизрезорбтивной гидроцефалии является триада симптомов:
- деменция;
- апраксия ходьбы или нижний парапарез;
- недержание мочи.
Первые симптомы заболевания обычно появляются через 3 недели после перенесенного кровоизлияния, травмы, менингита или другого заболевания, приводящего к развитию гидроцефалии. На первое место выходят нарушения цикла «сон-бодрствование»: больные становятся сонливыми в дневное время при нарушениях ночного сна. В дальнейшем резко снижается общий уровень активности больных, они становятся аспонтанными, безынициативными, инертными. Среди нарушений памяти на первое место выступают нарушения кратковременной памяти, прежде всего числовой памяти. Так, пациент с гидроцефалией не может назвать числа, месяца, года, неправильно указывает свой возраст. В поздних стадиях заболевания развиваются грубые мнестико -интеллектуальные нарушения, больные уже не могут самостоятельно себя обслуживать, на задаваемые вопросы отвечают односложно с длительными паузами, часто неадекватно.
Апраксия ходьбы заключается в том, что пациент с гидроцефалией может свободно инсценировать ходьбу в положении лежа, езду на велосипеде, однако стоит ему занять вертикальное положение, как такая способность мгновенно теряется, больной ходит широко расставив ноги, неуверенно, походка его становится шаркающей.На поздних стадиях заболевания развивается нижний парапарез.
Недержание мочи является наиболее поздним и непостоянным симптомом.
Застой дисков зрительных нервов является нетипичным для хронической гидроцефалии, как правило, изменения глазного дна у таких больных отсутствуют.
Диагностика гидроцефалии.
Ведущую роль в диагностике гидроцефалии играют компьютерная и магнитно-резонансная томографии (рис. 1).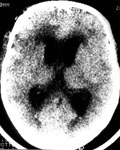
Рис. 1. Хроническая дизрезорбтивная гидроцефалия при КТ: симметричное расширение желудочковой системы с баллонообразным увеличением передних рогов (одна стрелка), отсутствие визуализации субарахноидальных щелей, очаги перивентрикулярного лейкареоза (две стрелки).
В отделении неотложной нейрохирургии НИИ скорой помощи им. Н. В. Склифосовского организована круглосуточная работа отделения компьютерной томографии. Мы делаем КТ поступающим больным с субарахноидальными кровоизлияниями в первые часы после госпитализации для оценки характера и распространенности кровоизлияния, затем проводим КТ в качестве контроля после операции, либо при появлении первых признаков гидроцефалии.
Для оценки стадии гидроцефалии и определения показаний к оперативному вмешательству в нашем отделении проводится расчет вентрикуло — краниальных коэффициентов, которые показывают степень расширения желудочковой системы и ее уменьшение после произведенной операции.
Компьютерная томография позволяет также уточнить наличие и распространенность сопутствующего ишемического поражения мозга у больных с субарахноидальными кровоизлияниями.
Для прогнозирования исхода оперативного лечения гидроцефалии всем больным проводится tap-test. Cуть теста заключается в том, что при выведении не менее 40 мл ликвора при поясничной пункции, у больных с хронической гидроцефалией отмечается кратковременное улучшение. В случае положительного теста с большей долей вероятности можно предсказать выздоровление пациента после операции. Однако отрицательный результат зачастую не говорит о невозможности хорошего исхода в позднем послеоперационном периоде.
Лечение гидроцефалии.
Консервативное лечение гидроцефалии взрослых при развернутой клинической картине неэффективно.
- Лечение острой гидроцефалии.
- Лечение хронической гидроцефалии.
Острая гидроцефалия, чаще возникающая при внутрижелудочковых кровоизлияниях с развитием гемотампонады желудочков, является грозным осложнением, требующим немедленного нейрохирургического вмешательства, целью которого являются «разгрузка» желудочковой системы, обеспечение нормального ликвороотока, снижение внутричерепного давления и экспресс-санация ликвора.
В нашем отделении проводят подобные операции, заключающиеся в наложении наружных вентрикулярных дренажей с последующим введением в полость желудочков стрептокиназы – препарата, растворяющего сгустки крови и обеспечивающего тем самым нормальный ликворооток.
Помимо этого в отделении осуществляется прямое измерение внутричерепного давления таким больным с целью подбора оптимальной инфузионной терапии и адекватного контроля за динамикой состояния пациента.
Целью операции является создание искусственного пути для оттока избытка ЦСЖ в области, где жидкость может беспрепятственно всасываться. Для достижения указанной цели используются специальные ликворошунтирующие системы.
Устройство шунтирующей системы.
Каждая система для шунтирования ЦСЖ состоит из трех компонентов:
- Вентрикулярный катетер- предназначен для установки в боковые желудочки головного мозга.
- Клапан- устройство, позволяющее регулировать отток ЦСЖ. Клапан расчитан на определенные значения давления ликвора и при достижении определенного давления клапан открывается и ЦСЖ начинает оттекать из желудочковой системы. При нормализации давления клапан закрывается, и поступление ликвора из желудочков прекращается.
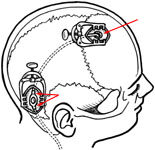
- Периферический катетер — предназначен для установки в различные полости организма, обладающие способностью к всасыванию жидкости (брюшная полость, полость малого таза, предсердия и т. д.) (рис. 2).
 а)
а) б)
б)
Рис. 2. Схема операции вентрикулоперитонеального шунтирования: а) краниальный этап; после пункции и дренирования переднего рога правого бокового желудочка из точки Кохера (одна стрелка) вентрикулярный катетер проведен в заушную область, где соединен с клапаном шунтирующей системы на уровне проекции отверстия Монро (две стрелки); б) перитонеальный этап; дополнительные разрезы в надключичной области и на уровне мечевидного отростка отмечены стрелкой.
Ежегодно в нашем отделении проводится около 50 операций по поводу гидроцефалии взрослых. Мы применяем самые передовые технологии в установке ликворошунтирующих систем: используем программируемые клапаны, позволяющие неинвазивно регулировать давление ЦСЖ; устанавливаем клапанные системы со встроенным антисифонным устройством, препятствующим обратному току ликвора при изменении положения тела; для имплантации катетера в брюшную полость используется эндовидеолапароскопическая аппаратура, позволяющая свести к минимуму травматичность операции и добиться наилучших результатов (рис. 3).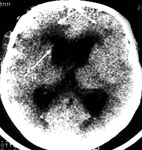 а)
а) б)
б)
Рис. 3. Исход шунтирующей операции при хронической дизрезорбтивной гидроцефалии. а) КТ после нетравматического субарахноидального кровоизлияния. Определяется выраженная внутренняя гидроцефалия (ВКК2-26%). б) КТ после имплантации вентрикулоперитонеального шунта. Определяется нормализация размеров желудочковой системы с регрессом очагов перивентрикулярного лейкареоза и появлением визуализации субарахноидальных щелей.
Своевременно и правильно выполненное оперативное вмешательство при гидроцефалии позволяет практически в 100 % случаев добиться выздоровления пациентов, их трудовой и социальной реабилитации.
В последнее время количество зарегистрированных случаев с диагнозом «гидроцефалия» значительно возросло. Причин тому масса, в частности экологические факторы оказывают существенное влияние, образ жизни, иммунитет. Водянка головного мозга, в переводе с греческого языка означает «вода в голове».
Рассматривая данные термин с научной точки зрения, то звучит он следующим образом – это необратимый процесс, происходящий в желудочках головного мозга вследствие накопления там цереброспинальной жидкости.

Увеличение количества воды в подоболочечных отсеках становится причиной их роста. Почему же такая дестабилизация функционирования происходит в головном мозге? Причиной, стало быть, является нарушение процесса движения этой жидкости из желудочков, где она вырабатывается, к отделу всасывания её в кровь.
Наличие цереброспинальной воды внутри человека объясняется её необходимостью по мере требования влаги организмом. В результате нарушений, связанных с неправильной циркуляцией этой жидкости, в черепно-мозговой коробке происходит выработка давления, которое влияет на всю голову в целом.
Содержание
- Что такое водянка мозга и её система
- Почему возникает водянка?
- Разновидности водянки
- Сопровождающиеся проявления болезни
- Симптоматика, отмеченная у детей
- Варианты лечения
- Причины гидроцефалии
- Классификация заболевания
- Симптомы и признаки гидроцефалии
- Диагностика гидроцефалии
- Лечение гидроцефалии
- Профилактика и последствия гидроцефалии
- Почему стоит обратиться в клинику «Мама Папа Я»?
- Изменения, которые вносятся в Правила признания лица инвалидом
- Перечень заболеваний, дефектов, необратимых морфологических изменений, нарушений функций органов и систем организма, а также показаний и условий в целях установления группы инвалидности и категории «ребенок-инвалид»
Что такое водянка мозга и её система
Попробуем немного разобраться в анатомии головной системы и ответить на некоторые вопросы, касаемо строения и функций, причин возникновения нарушений в работе головного мозга.
Не беря во внимание маленьких детей, у которых подобное заболевание встречается, рассмотрим строение мозговой системы у взрослого человека. Головной мозг должен находиться и функционировать в постоянной влажной среде, в так называемом ликворе, проще говоря, в спинномозговой жидкости.
Данная жидкость по своим физическим свойствам не имеет цвета и абсолютно не пахнет, но выполняет функцию пополнения питательными веществами мозга. Накопление «полезной воды» в организме происходит в свободных полостях, расположенных у основания черепно-мозговой коробки. Эти области соединены таким образом, что между ними образуется свободное пространство и доступ к спинному мозгу.

Сама жидкость накапливается в четырёх отделах головного мозга, которые называются желудочками. Два из этих отсеков образованы в больших полушариях, ещё один располагается в средней линии мозга, и последний – между стволом головного мозга и мозжечком (отвечает за координацию движений). Исследования показывают, что регулярно в человеческом организме постоянно содержится около стакана ликвора, то есть примерно 150-180 миллилитров. При этом процесс обновления спинномозговой жидкости постоянный и непрекращающийся. Излишек, который вырабатывается в желудочках, вызван дисфункцией процесса динамики и всасывания. Это нарушение и ведет к такому заболеванию как водянка мозга у взрослых.
Почему возникает водянка?
Оснований развития данного вида заболевания множество. Рассмотрим наиболее распространённые из них. Медицина сталкивается регулярно со следующим рядом причин возникновения недуга:
- Избыточное количество выработанного ликвора в организме;
- Дисфункция клеток всасывания цереброспинальной жидкости и нарушение её динамики;
- Любая из вышеприведённых причин развития заболевания может возникнуть как по отдельности, так и в совокупности;
Хочется остановиться на возможном образовании гидроцефалии мозга у младенца, который находится в утробе матери в период развития. Появление первых признаков болезни можно определить с помощью узи на сроке в 18-20 недель от момента зачатия. Такое заболевание у малышей возможно в результате занесения инфекционного возбудителя, например, это может быть герпес либо токсоплазмоз.

Отмечают обращения пациентов, у которых гидроцефалия имеет место быть на первом году жизни. Развития данного типа заболевания у маленьких детей является результатом различных перенесенных инфекций:
- Менингита
- Энцефалита
- Дисфункции сосудистой системы
- Нарушений генетического строя
- Травм
Пожалуй, самой плохой новостью для пациента, диагноз ребенка которого подтвердился, будет отсутствие возможности назвать точную причину развития гидроцефалии мозга, дабы исключить подобные случаи в будущем.
Не исключены ситуации, когда с таким заболеванием, как водянка мозга, диагностирована у взрослого человека. Здесь перечень возможных возбудителей болезни значительно увеличивается:
- Различные перенесённые травмы головы;
- Любое развитие как доброкачественных, так и злокачественных опухолей;
- Перенесённые инфекционные недуги;
- Дисфункция кровеносной системы;
Зачастую образование и дальнейшее развитие гидроцефалии происходит параллельно иной болезни, которая также прогрессирует в организме человека. Поэтому водянка является отягощающим последствием имеющегося заболевания.

Разновидности водянки
Различие гидроцефалии принято классифицировать по некоторым признакам:
- В зависимости от времени образования:
- Образовавшаяся еще до рождения – возникновение зачатка заболевания произошло, когда ребенок находился на стадии внутриутробного развития.
- Приобретённая после рождения – болезнь начала своё развития, когда ребенок получил какую-либо травму головы, либо страдает таким заболеванием, как развитие онкологической опухоли.
Хочется остановиться на выявлении гидроцефалии у детей на ранней стадии развития, так как здесь есть несколько существенных отличий в причине возбуждения данного недуга. Как причину, можно рассматривать следующие факторы:
- Нарушение при внутриутробном развитии;
- Перенесенные травмы черепно-мозговой коробки;
- Перенесённые инфекционные заболевания;
Водянка, которую выявили у ребенка до рождения, может стать причиной таких заболеваний, как:
- Болезнь Арнольда-Киари;
- Нарушения в генетически активных клетках;
- Стеноз циркуляции мозга (возникновение возможно в период развития, но проявиться данный недуг может даже в зрелом возрасте);

Водянка, которую диагностировали у взрослого человека, возникла по причине множества возбуждающих признаков:
- Инфекции, перенесенные в любом периоде жизни;
- Осложнения в результате перенесённой субарахноидальной геморрагии;
- Любого типа онкологические образования в спинном либо головном мозге;
- Результат хирургического вмешательства в работу черепно-мозговой коробки;
- Наличие артериовенозных формаций.
Также разграничить такое заболевание, как гидроцефалопия, можно по следующим морфологическим признакам:
- открытая
- сообщающаяся
Оба эти вида начинают своё развитие в результате нарушения производства и всасывания ликвора в организм.
- закрытая
Данный подвид заболевания берёт своё начало в патологическом развитии путей прохождения цереброспинальной жидкости. В случае, когда болезнь начинает зарождаться между расположенными рядом желудочками в большом полушарии мозга, то один из них начинает увеличиваться в объёме.
Если же скопление излишка жидкости начинается в третьем желудочке, то увеличение в размере происходит с двумя боковыми желудочками. Самой сложной формой, имеющей серьезнейшие последствия, является накопление излишка воды в последнем, водопроводящем отсеке, в этом случае наполняться начинают все три желудочка головного мозга.

Развитие гидроцефалии типа эксвакуа проходит как следствие уменьшения объёма мозговой паренхимы из-за парализации. Этот процесс применим к пожилым людям, страдающим дестабилизацией центральной нервной системы, что в свою очередь, провоцирует более тяжкие последствия, именуемые болезнью Альцгеймера. Названное заболевание – результат дисфункции кровеносной системы, и как следствие – полное наполнение всех свободных отсеков черепно-мозгового пространства.
Также можно разделить водянку головного мозга, отталкиваясь от нахождения цереброспинальных отсеков:
- Развивающаяся в желудочках головного мозга;
- Субарахноидальная;
- Смешанный тип.
Важную роль в дифференциации данного заболевания играет уровень давления цереброспинальной жидкости. От этого показателя зависит стадия запущенности и прогрессирования болезни. Выделяют:
-прогрессирующую (данный тип единственный из трёх возможных, который нуждается в скорейшем квалифицированном и качественном наблюдении врача и хирургическом вмешательстве;
-стабилизировавшуюся;
-регрессирующую;

Сопровождающиеся проявления болезни
Дабы избежать наступления опасных для жизни и здоровья последствий, нужно своевременно выявить и пройти необходимый курс лечения. Понять, что в организме есть некоторые нарушения, предшествующие такой болезни, как водянка мозга, симптомы:
- Повышение внутричерепного давления сопровождается сильнейшими головными болями, в частности в утреннее время, постоянное чувство тошноты, непрекращающееся состояние сонливости, не смотря на продолжительность сна. Нарушение зрения и в редких случаях – полная потеря сознания, вследствие плохого функционирования сердца и лёгких. Все перечисленные симптомы могут стать причиной наступления смерти человека.
Сколько живут с водянкой головного мозга взрослые пациенты? Это может зависеть от того, как долго она живет в организме как хроническое заболевание. Это существенно отличает болезнь от внезапно возникшего недуга. В таком случае проявление заболевания можно наблюдать через две недели после начала прогрессирования в организме.

Симптоматика, отмеченная у детей
Симптомы, сопровождающие протекание болезни у детей после рождения, значительно разнятся с признаками, которые можно наблюдать у взрослого человека. Самым явным внешним симптомом является увеличение головы, вызванное повышенным давлением внутри головы в связи с избытком мозговой жидкости.
Варианты лечения
В современной медицине существует несколько способов, которые эффективно устранят зачатки такого заболевания, как водянка головного мозга у взрослых, применение которых пройдет без наступления опасных последствий. Например:
1. Самый устаревший способ, который эффективен лишь на ранней стадии развития заболевания, это медикаментозное вмешательство. Назначение препаратов значительно улучшит процесс кровопотока и снизит показатель давления внутри черепа. Параллельно назначаются медикаменты, способствующие выведению излишка жидкости из организма.
2. Курс лечения, который в одиночку не способен излечить болезнь, но в совокупности с медикаментозной профилактикой, эффект очевиден. Это фитотерапия.
3. Самым сложным, но, пожалуй, достаточно результативным будет хирургическое вмешательство, то есть проведение операций.
Предугадать возможное развитие заболевания головного мозга невозможно, но в целях предотвращения наступления причин, которые могут спровоцировать водянку, следует тщательно наблюдать за факторами, сопровождающими болезнь. Сюда относят и периодическое обследование, своевременное выявление и назначение эффективного лечения, которое не только остановит развитие недуга, но и ликвидирует первопричину.
Автор статьи: врач-невролог Магдотева Лидия Рашидовна
- Причины гидроцефалии
- Классификация заболевания
- Симптомы и признаки гидроцефалии
- Диагностика гидроцефалии
- Лечение гидроцефалии
- Профилактика и последствия гидроцефалии
- Почему стоит обратиться в клинику «Мама Папа Я»?
Консультация врача
 Гидроцефалия головного мозга – скопление спинномозговой жидкости в желудочках мозга, приводящая к их расширению и сдавлению нервной ткани. Это состояние может быть врожденным и приобретенным и сопровождается серьезными осложнениями.
Гидроцефалия головного мозга – скопление спинномозговой жидкости в желудочках мозга, приводящая к их расширению и сдавлению нервной ткани. Это состояние может быть врожденным и приобретенным и сопровождается серьезными осложнениями.
Причины гидроцефалии
При этом заболевании нарушается баланс между образованием, циркуляцией и всасыванием спинномозговой жидкости. Причины гидроцефалии окончательно не выяснены.
Гидроцефалия у ребенка обычно является результатом наследственных генетических аномалий и врожденных нарушений развития головного и спинного мозга. Также она может возникнуть после преждевременных родов, во время которых произошло кровоизлияние в желудочки мозга новорожденного.
Гидроцефалия головного мозга у взрослого может иметь такие причины:
- менингит;
- опухоли мозга;
- черепно-мозговая травма;
- субарахноидальное кровоизлияние;
- другие состояния, которые затрудняют выход спинномозговой жидкости из желудочков в цистерны мозга.
Классификация заболевания
Различают три основные формы патологии:
- окклюзионная гидроцефалия, или внутренняя, — состояние, при котором жидкость не оттекает из желудочков, при этом пространство вокруг мозга сдавлено;
- неокклюзионная гидроцефалия, или наружная, — жидкость может попадать из желудочков в пространство между мозгом и его оболочками, при этом они расширяются и сдавливают нервную ткань снаружи;
- смешанная гидроцефалия – сочетание нескольких блоков путей оттока ликвора.
Наружная заместительная гидроцефалия – тяжелая форма, при которой вещество коры мозга атрофируется, а его место занимает излишек жидкости. Синонимом этого состояния является атрофическая гидроцефалия.
Также болезнь подразделяют в зависимости от ее причин на посттравматическую, постинфекционную и постгеморрагическую форму. Гидроцефалия может быть прогрессирующей (активной) и хронической (компенсированной). Ее сопровождает повышение внутричерепного давления.
Симптомы и признаки гидроцефалии
Наружная гидроцефалия сопровождается такими признаками:
- непропорционально большой череп у ребенка, расхождение швов, увеличение родничка;
- тошнота и рвота;
- интенсивная головная боль;
- снижение интеллекта, памяти, слуха, зрения;
- сонливость;
- нарушения речи.
Умеренная наружная гидроцефалия появляется постепенно, и ее симптомы часто выражены слабо. Лишь при прогрессировании болезни возникает заместительная гидроцефалия с тяжелыми последствиями:
- психические расстройства;
- нарушение двигательных функций, равновесия;
- нарушение умственной деятельности.
Гидроцефалия у взрослых сопровождается такими признаками:
- интенсивная, не поддающаяся лечению головная боль;
- вестибулярные расстройства;
- выпадение полей зрения;
- параличи конечностей;
- отсутствие кожной чувствительности.
Внутренняя гидроцефалия в основном влияет на структуры мозжечка: нарушается походка, теряется координация движений, почерк становится неровным и крупным.
Симптомы гидроцефалии требуют срочного обращения к врачу, так как это заболевание может вызвать необратимые последствия.
Диагностика гидроцефалии
Заболевание диагностируется на основании жалоб, истории болезни, данных неврологического осмотра. Для подтверждения диагноза используются такие методы:
- УЗИ головного мозга;
- эхоэнцефалография;
- компьютерная или магнитно-резонансная томография;
- рентгенография черепа;
- спинальная пункция с исследованием спинномозговой жидкости.
Лечение гидроцефалии
При этом заболевании лекарственные препараты малоэффективны. Лечение гидроцефалии проводится хирургическим путем. Во время операции врач устанавливает шунтирующую систему, которая позволяет ликвору нормально оттекать из полостей мозга в брюшную полость, реже в сердечную камеру или полость плевры. Шунтирующая система снабжена клапаном, предотвращающим обратный заброс жидкости.
У некоторых больных возможно использование вентрикулостомии. Это эндоскопическая операция, во время которой хирург делает небольшое отверстие в стенке 3-го желудочка мозга. Через него затем происходит нормальный отток спинномозговой жидкости.
Народные средства при гидроцефалии имеют ограниченное применение. Можно использовать настойки мяты, мелиссы, василька, астрагала, аира, ягод крушины.
Профилактика и последствия гидроцефалии
Прогноз при этом заболевании определить трудно. Во многом он зависит от того, насколько рано было начато лечение и от степени необратимого повреждения мозга.
Последствия гидроцефалии включают задержку физического и умственного развития. Однако при правильной программе реабилитации многие дети с таким диагнозом могут вести нормальную жизнь с незначительными ограничениями.
При прогрессирующей форме патологии прогноз неблагоприятный.
С другой стороны, даже выполненная операция шунтирования не всегда сопровождается полным выздоровлением. Факторы, от которых это зависит, до конца не установлены.
Поэтому важна профилактика заболевания:
- при необходимости – генетическое консультирование будущих мам;
- защита от инфекционных заболеваний во время беременности;
- предотвращение черепно-мозговых и родовых травм;
- вакцинация против пневмококка, защищающая от менингита;
- своевременная диагностика и лечение заболеваний, вызывающих гидроцефалию у взрослых.
Почему стоит обратиться в клинику «Мама Папа Я»?
Сеть семейных клиник «Мама Папа Я» имеет широкую сеть филиалов в Москве и других городах и предлагает медицинские услуги по доступным ценам:
- консультация педиатра для выявления симптомов патологии у ребенка;
- консультация невролога и офтальмолога;
- наблюдение и реабилитация после хирургического лечения гидроцефалии;
- точная инструментальная диагностика состояния головного мозга;
- возможность лечения как детей, так и взрослых в одной клинике.
При подозрении на такую патологию приглашаем записаться на консультацию в ближайший филиал по телефону или на нашем сайте.
Отзывы
Марина Петровна
Доктор внимательно осмотрела моего мужа, назначила ЭКГ и поставили предварительный диагноз. Дала рекомендации по нашей ситуации и назначила дополнительное обследование. Пока замечаний нет. Финансовые договоренности соблюдены.
Роах Ефим Борисович
Я просто в восторге от доктора и клиники. Давно не получал удовольствия в клиниках. Всё прошло идеально с точки зрения логистики, строго по времени. Так же получил удовольствие эстетическое и как пациент и как человек. Я мог общаться и это общение доставило мне огромное удовольствие. Нижайший поклон доктору УЗИ.
Лузина Софья Хамитовна
Мне очень понравилась доктор Власова. Приятная и милая женщина, хороший специалист. На все свои вопросы я получила ответ, врач дала мне много хороших советов. Визитом осталась довольна более чем.
Евгения
Посетили с ребенком Клинику «Мама Папа Я». Нужна была консультация детского кардиолога. Клиника понравилась. Хороший сервис, врачи. В очереди не стояли, по стоимости все совпало.
Ольга
Очень понравилась клиника. Обходительный персонал. Была на приеме у гинеколога Михайловой Е.А. осталась довольна, побольше таких врачей. Спасибо!!!
Анонимный пользователь
Удалял жировик у Алины Сергеевны, операцию сделала великолепно! Огромное ей спасибо за чуткое внимание и подход к каждой мелочи.
Анонимный пользователь
Сегодня обслуживалась в клинике, осталась довольна персоналом, а также врачом гинекологом. Все относятся к пациентам с уважением и вниманием. Спасибо им большое и дальнейшего процветания.
Иратьев В.В.
Клиника «Мама Папа Я» в Люберцах очень хорошая. Коллектив дружелюбный, отзывчивый. Советую данную клинику всем своим знакомым. Спасибо всем врачам и администраторам. Клинике желаю процветания и много адекватных клиентов.
Белова Е.М.
Сегодня удаляла родинку на лице у дерматолога Кодаревой И.А. Доктор очень аккуратная! Корректная! Спасибо большое! Администратор Борщевская Юлия доброжелательна, четко выполняет свои обязанности.
Анонимный пользователь
Хочу выразить благодарность работникам клиники Мама, Папа, я. В клинике очень дружелюбная атмосфера, очень приветливый и веселый коллектив и высококвалифицированные специалисты. Спасибо вам большое! Желаю процветания вашей клинике.
Кристина
Первое посещение понравилось. Меня внимательно осмотрели, назначили дополнительные обследования, дали хорошие рекомендации. Буду продолжать лечение и дальше, условия в клинике мне понравились.
Анна
Хорошая клиника, хороший врач! Раиса Васильевна может понятно и доступно объяснить, в чем суть проблемы. Если что-то не так, она обо всем говорить прямо, не завуалированно, как это порой делают другие врачи. Не жалею, что попала именно к ней.
Рекомендовано к прочтению:
- Лечение гриппа
- Симптомы абсцесса
- Симптомы и лечение аденомы у мужчин
- Признаки аднексита у женщин
Нейрохирургия
Тэги: гидроцефалия
Владимир Семёнов:
В эфире программа ProВозраст, с вами я, Владимир Семёнов. Тема нашей сегодняшней передачи: «Гидроцефалия. Ранняя помощь как шанс на нормальную жизнь». У нас гостях Кирилл Дмитриевич Шевченко — кандидат медицинских наук, врач-нейрохирург НМИЦ нейрохирургии им. Н.Н. Бурденко.
Кирилл Дмитриевич, гидроцефалия — название, которое, наверное, мало кто слышал. Оно совсем медицинское, многие его знают как водянку головного мозга. Сегодня мы уделим большое внимание и разберёмся, что такое гидроцефалия и причины её возникновения.
Кирилл Шевченко:
Да, действительно, старое название гидроцефалии — водянка головного мозга, оно до сих пор используется врачами-нейрохирургами и неврологами, особенно в России. Под гидроцефалией мы, врачи, понимаем увеличение объёма желудочков мозга в результате нарушения ликвороциркуляции. Говоря простым языком для широкого круга слушателей, это избыточное скопление спинномозговой жидкости в голове у человека в силу разных на то причин. Спинномозговая жидкость присутствует у всех людей, и не только людей, в головном и спинном мозге, и именно увеличение её количества, сопровождающееся характерными симптомами, называется гидроцефалия или водянка головного мозга.
Владимир Семёнов:
Каковы основные причины возникновения заболевания?
Кирилл Шевченко:
Причины развития данного заболевания крайне различны. Стоит обратиться, наверное, к классификации заболевания. Есть несколько основных предопределяющих факторов, по которым мы классифицируем данную болезнь. Первый и самый основной — возникновение гидроцефалии по этиологии заболевания. Это водянка, связанная с кровоизлиянием, то есть постгеморрагическая водянка, связанная с перенесённой инфекцией менингита, энцефалита, менингоэнцефалита и так далее, связанная с опухолями в полости черепа и вообще в пределах центральной нервной системы, а также водянка, связанная с пороками развития именно центральной нервной системы. Второй момент — это фактор по времени происхождения. Различают водянку, которая возникла ещё на этапе развития человека, при рождении, её называют врождённой, и есть водянка приобретённая, когда она возникла у человека в процессе жизни.
Здесь особняком стоит ситуация, когда мы не можем ни выяснить указаний на врождённый характер заболевания, ни какую-то причину, которая могла послужить поводом для её развития уже сформировавшимся человеком в детском, юношеском либо во взрослом возрасте. В таком случае применим термин «идиопатическая гидроцефалия», она характерна для абсолютно всех возрастных групп. Раньше она считалась более характерной для пациентов пожилого возраста, за 60, и фигурировала под термином «идиопатическая нормотензивная гидроцефалия», как знают её большинство врачей и часто встречаются пациенты. Сейчас это лишь составляющая общего понятия идиопатической гидроцефалии взрослых.
Владимир Семёнов:
А виды, подвиды есть в классификации?
Кирилл Шевченко:
Да. Следующий фактор, исходя из которого определяется выбор метода лечения, помимо собственно причины гидроцефалии — это её характер, а именно: есть окклюзия, то есть препятствие для циркуляции ликвора в пределах желудочков головного мозга, либо нет. То есть сообщающаяся водянка либо не сообщающаяся, или неокклюзионная и окклюзионная по-другому. Исходя из этого строится тактика лечения, прогнозы и так далее.
Владимир Семёнов:
Есть ли те, кто более подвержен данному заболеванию? Группы риска?
Кирилл Шевченко:
Об этом мы немного сказали в самом начале разговора, когда говорили о причинах, когда я говорил про кровоизлияния в полость черепа и так далее. В группу риска входят пациенты с наличием кровоизлияния в полости черепа в анамнезе, а именно: разрыв аневризмы, венозной мальформации, так называемое, кровоизлияние в мозг. Когда в полость черепа излилась кровь, примерно у одной трети пациентов развивается водянка, от 25 до 30 %. Дальше – пациенты с черепно-мозговой травмой, и тут показатели варьируются, по некоторым литературным данным они составляют от 1 до 90 %. Но, в среднем, считается, что у одной четвертой – одной третьей части пациентов после черепно-мозговой травмы развивается посттравматическая гидроцефалия. Следующий момент ― инфекция, то есть перенесённый менингит в высоком проценте случаев также ведёт к нарушению баланса между продукцией этой жидкости и её всасыванием в пределах нервной системы, что может требовать лечения данного состояния. Я не говорю о детской группе пациентов сейчас, больше говорим о взрослых, я занимаюсь больше взрослыми пациентами. Последний момент, о котором мы уже говорили — это идиопатическая форма гидроцефалии, когда причина не ясна, но последние данные говорят о том, что в патогенезе, именно в механизме развития этой формы заболевания имеет значение артериальная гипертензия и вообще кардиоваскулярная патология. То есть у пациентов, страдающих артериальной гипертензией и различными заболеваниями, связанными с гипертензией, с патологическими состояниями в мозге, частота выявления идиопатической нормотензивной гидроцефалии существенно выше, чем у пациентов, не страдающих артериальной гипертензией.
Владимир Семёнов:
Есть ли статистика у нас стране, к примеру, чаще болеют мужчины или женщины, или определённая возрастная группа? Или такого нет?
Кирилл Шевченко:
Честно говоря, такой статистики нет. Свою статистику ведёт ряд учреждений, где сконцентрирована большая часть таких пациентов, но так, чтобы сказать, что именно столько-то процентов населения страдают данной формой заболевания, в нашей стране нет. Могу сказать, что в Европе, в Германии, также в Японии и Америке были представлены данные, что порядка 4–5 % пациентов старше 60 лет страдают идиопатической нормотензивной гидроцефалией без указания на пол. Но, мужчины и женщины страдают заболеванием примерно одинаково.
Владимир Семёнов:
Такой вопрос: частые головные боли могут свидетельствовать о том, что возможно развитие гидроцефалии?
Кирилл Шевченко:
Да, действительно, и даже не то, что частые головные боли. У всех болит голова, у каждого человека хоть раз жизни болела голова: у кого-то она болит чаще, у кого-то болит реже. Здесь имеет место следующий факт: учащение или изменение характера головных болей является поводом для беспокойства, поводом для обследования. То есть если у человека болела 5 лет голова, были реакции на погоду или он страдал мигренью с периодичностью раз в 2 месяца, а последние 3 месяца у него голова болит по 3-4 дня в неделю из семи и боли носят другой характер – распирающие, сопровождающиеся тошнотой боли, то, как минимум, они являются показанием для исследования головного мозга, чтобы исключить проблему, связанную не только с гидроцефалией, а вообще связанную с каким-либо патологическим процессом в голове.
Владимир Семёнов:
Есть ли заболевания, которые впоследствии могут привести к заболеванию, о котором мы сегодня говорим?
Кирилл Шевченко:
Да, конечно, такие есть. Опять же, повторюсь: это, в основном, патологии центральной нервной системы, разрыв аневризмы, инфекция центральной нервной системы, черепно-мозговые травмы, различные опухоли, вообще объёмные процессы. Я не беру сейчас аневризму или другую сосудистую патологию, я беру именно онкологические доброкачественные и злокачественные опухоли, которые вызывают препятствие циркуляции спинномозговой жидкости. Они могут сопровождаться гидроцефалией, конечно.
Владимир Семёнов:
Если человека мучают боли, он пришёл к врачу по месту жительства в поликлинику. Кто может определить, какой врач? Ведь обычный терапевт навряд ли сможет определить, он должен перенаправить, наверное, к другому врачу в поликлинике. Кто может определить, что у человека уже начинается заболевание или его нет? Как происходит процесс перенаправления человека из обычной поликлиники уже, к примеру, к вам?
Кирилл Шевченко:
Алгоритма направления пациента, наверное, нет; большинство пациентов обращаются, либо перенаправляются врачами других специальностей к нашему неврологу. Головная боль и головокружение, нарушение походки и другие неврологические симптомы, – как правило, врачи различных специальностей направляют пациента к неврологу. Чаще именно невролог, особенно, если ситуация не ургентная, не экстренная. Человек обращается к неврологу, невролог смотрит симптомы и, как правило, направляет пациента на исследование головного мозга ― МРТ, КТ головного мозга, либо другие. Затем, если врачом-рентгенологом обнаружены изменения, пугающие его, либо он видит, что они относятся к нейрохирургическому спектру патологии, то черным по белому рекомендуется консультация нейрохирурга. Как пациент попадает к тому или иному врачу: либо обращается в поликлинику по месту жительства и там рекомендуют учреждение, либо читает в интернете, либо различными путями приходит к тому или иному врачу.
Владимир Семёнов:
Возможно ли спутать данное заболевание с другими? Есть ли схожесть в симптоматике или ещё в чем-то?
Кирилл Шевченко:
Да, конечно, есть схожесть в симптоматике. Как мы говорили, головная боль может быть по разным причинам. У всех бывает головная боль, и она сама по себе не всегда является показанием к операции или к хирургическому лечению. Гидроцефалия может проявляться не очень большим спектром симптомов. Для молодых характерны головные боли, головокружение, тошнота, иногда рвота, если ситуация сопровождается повышением внутричерепного давления и, так называемыми, окклюзионными приступами. Также могут присоединяться снижение памяти на текущие события, снижение внимания, то есть пациенты не запоминают информацию, которая к ним поступила только что — с кем-то познакомились и тут же забыли, что-то им сказали, какую-то информацию, они не могут её воспроизвести. Это больше характерно для молодых. У более пожилых людей и тех, кому за 60, как правило, начинается нарушение походки. Изменение походки по типу шаркающей, как будто ноги притянуты к полу магнитом, так пациенты описывают, они шаркают, идут мелкими шагами. Сюда же присоединяется нарушение мочеиспускания по типу недержания и реже присоединяется также нарушение памяти. То есть пациент тоже может быть дезориентирован во времени, месте, даже в личной ситуации в тяжёлых случаях.
Схожими симптомами, особенно у пожилых людей, могут проявляться такие заболевания как болезнь Паркинсона, болезнь Альцгеймера, ещё ряд других нейродегенеративных заболеваний, часть из которых лечится хирургически, часть не лечится хирургически. Часто эти заболевания протекают вместе. Например, у пациента с выставленным диагнозом болезни Паркинсона, получающим специфическую лекарственную терапию, при обследовании головного мозга обнаружены расширенные желудочки. Симптомы очень похожи, в части случаев противопаркинсонические лекарства помогают, в части – не помогают. Когда мы видим расширенные желудочки на фоне неполного эффекта от лекарств, мы предлагаем пациенту пройти определенное дообследование, сделать манипуляцию, которая покажет, влияют ли расширенные желудочки, влияет ли гидроцефалия на состояние его здоровья. Часто бывает так, что действительно влияет, и последующая операция, если на неё пациент соглашается, позволяет либо вообще избавиться от диагноза болезнь Паркинсона, паркинсонизма, так называемого. Симптомы проходят, человек начинает ровно ходить, у него восстанавливается мочеиспускание, даже бывает, проходит тремор, такие случаи есть. Либо операция позволяет уменьшить количество препаратов, которые получает пациент, что, несомненно, не может быть незамеченным. Всем известно, что постепенно при болезни Паркинсона эффект специфических препаратов угнетается, с течением времени требуется нарастание дозировки и в конечном итоге перестают помогать. Неврологи и хирурги всегда радуются, что наступил эффект от операции и симптомы либо прошли, либо значительно уменьшились, и потребность в препаратах уменьшилась.
Владимир Семёнов:
Всегда ли гидроцефалия означает операцию? Или возможно медикаментозное лечение и в дальнейшем операция будет не нужна?
Кирилл Шевченко:
Я, если честно, в своей практике видел очень мало случаев, когда пациенты только получают лекарства и живут дальше. Их можно посчитать по пальцам одной руки, именно взрослых с впервые выявленной водянкой. Довольно часто приходится консультировать и общаться с пациентами, которые страдали гидроцефалией с детства, это примерно пациенты конца 1990-х – начала 2000-х годов рождения.
Владимир Семёнов:
А почему такая статистика?
Кирилл Шевченко:
Это не статистика, а просто наблюдение. Не знаю, в силу каких причин, но у пациента, маленького ребёнка, при рождении была выделена гидроцефалия, но хирургическое лечение не проводилось. Раньше, в основном, ставили шунт, шунтирующая операция. Не проводилось лечение, пациентам назначались мочегонные препараты, на которых они жили буквально годами. То есть 10–15–20 лет человек периодически либо регулярно принимал мочегонные препараты, и на этом, в общем-то, лечение заканчивалось. Со временем они перестали помогать, начали прогрессировать симптомы, и пациенты обращаются за операцией. Есть такие случаи консервативного лечения, но по факту лекарственная терапия в случае с гидроцефалией помогает лишь дотерпеть, дожить пациенту до операции.
Владимир Семёнов:
Получается, что нет никакой профилактики этого заболевания? Как уберечься от заболевания?
Кирилл Шевченко:
Когда мы знаем причину, кровоизлияние из аневризмы и так далее, то в качестве профилактики заболевания после определенного возраста необходимо проходить исследование головного мозга на предмет аневризм, следить за давлением, при инфекционных заболеваниях их вовремя и адекватно лечить, чтобы не заболеть менингитом, энцефалитом. Избегать черепно-мозговой травмы – понятно, кто-то может сделать, кто-то не может. Здесь профилактика — постараться предотвратить развитие этих состояний. Но, мы можем не знать причину. Допустим, молодой парень жил, учился, занимался спортом, вдруг начала сильно болеть голова. День болит, два, неделю, месяц, тоже тошнота, рвота, зрение начало снижаться. Делают снимки, находят у пациента большие желудочки, выраженная гидроцефалия; причина неизвестна, никак не повлияешь на то, чего не знаешь.
Владимир Семёнов:
На операцию направляет врач-невролог, консультирует нейрохирург и дальше назначение на операцию. Это можно сделать по ОМС, так понимаю?
Кирилл Шевченко:
Да, в нашей стране операция либо проводится по квоте, либо в рамках ОМС.
Владимир Семёнов:
Если можно, расскажите, что происходит во время операции?
Кирилл Шевченко:
Да, конечно. Но, прежде чем рассказать, сначала коротко зайду вперёд и скажу, что при гидроцефалии возможно либо эндоскопическое вмешательство, либо шунт, шунтирующая операция, установка шунтирующей системы, фактически, инородного тела в организм, для того чтобы выводить спинномозговую жидкость из головного мозга за его пределы. Оба вмешательства проводятся под наркозом, то есть человек спит и ничего не чувствует. По длительности операция занимает от 1 до 2 часов, я имею в виду от ввоза пациента в операционную до вывоза из неё, со всеми подготовительными мероприятиями, самой операцией и так далее.
В эндоскопической операции, в основном, используется её вариант — эндоскопическая вентрикулостомия, а именно, выполнение отверстия в дне третьего желудочка, одной из полостей головного мозга, для того чтобы направить поток ликвора в обход того места, где он пройти не может, в обходной путь. В этом случае в лобной области сбриваются волосы, выполняется небольшой разрез кожи и мягких тканей, длиной около 3 см. В черепе выполняется небольшое отверстие, около сантиметра в диаметре, не больше. Через полученное отверстие в полости желудочков мозга вводится эндоскоп, затем продвигается в третий желудочек и при помощи специальных микроинструментов выполняется отверстие в дне третьего желудочка. Возможны некоторые модификации этих операций, в зависимости от места обструкции. Есть разные варианты возникновения препятствий в мозге, и в некоторых случаях операция дополняется манипуляциями несколько глубже, чем дно третьего желудочка, но это уже особенность, в принципе, суть операции не меняется. Для пациента также остаётся один разрез на голове в пределах её волосистой части.
Владимир Семёнов:
Кирилл Дмитриевич, когда выполняется шунтирование, а когда эндоскопия?
Кирилл Шевченко:
Да, очень хороший вопрос, пациенты очень часто заявляют: мы хотим эндоскопию. Интернет всем доступен, информация есть, и большинство пациентов хотят обойтись без шунта, почти все сразу хотят эндоскопию. Тут есть тонкий момент, возвращаясь к причинам гидроцефалии. Если у человека было кровоизлияние в полость черепа, была травма, сопровождающаяся кровоизлиянием, была инфекция, то эндоскопические операции почти неэффективны; очень низкий процент эффективности, и давать какие-либо гарантии пациенту, что операция сработает, не нужно. Мы не рекомендуем выполнять эндоскопические операции в перечисленных случаях.
Владимир Семёнов:
Можно сделать эндоскопию, а в итоге… Или вы сразу говорите, что нет, здесь эндоскопия не подходит?
Кирилл Шевченко:
Мы говорим, что теоретически возможно, но вероятность того, что вам эта операция поможет, крайне низка. Мы стараемся предлагать пациенту возможные варианты лечения с озвучиванием прогноза, то есть с какой вероятностью поможет та или иная операция. Пациент сам выбирает, каким способом его будут лечить. Мы можем говорить: «Прогноз такой, но, честно говоря, не рекомендую. Вы можете выбрать. Формально можете выбирать, по крайней мере, не сработает одна операция – будет вторая операция. Если вы готовы пробовать — пожалуйста».
Возвращаясь к причинам. Как я сказал, при озвученных причинах водянки, как правило, эндоскопическая операция крайне малоэффективна. В основном, ставят шунты, какой бы то ни было, но шунт. При идиопатической гидроцефалии имеет место обструкция, есть препятствие оттоку ликвора либо его нет в пределах желудочков мозга. Так вот, если препятствие есть, то в большинстве случаев, в 95–98 % эндоскопическая операция будет эффективна, по крайней мере в ближайшем времени. Про отсроченную перспективу я не могу сказать, потому что у нас нет такого, что пациент всю жизнь приходит и даёт о себе информацию в медицинское учреждение. Я могу сказать, что в течение 5–7-летнего катамнеза, follow-up, так называемый, за пациентами в течение 5–7 лет, при адекватно подобранных показаниях к операции, когда правильно определена тактика лечения, в 95–98 % случаев эндоскопические операции эффективны.
Когда обструкции нет, то есть гидроцефалия сообщающаяся, не обструктивная, то, кроме шунтирующей операции, в большинстве случаев мы предложить ничего не можем. Почему в большинстве случаев, потому что есть одна форма водянки, которая считается сообщающейся, но при этом есть обструкция за пределами желудочков мозга. Тогда мы также можем предложить пациентам эндоскопическую операцию, у неё будет эффективность порядка 80-85 %. Но, учитывая, что такой формой чаще страдают молодые люди, для них отсутствие шунта в организме и эффективность операции достаточно актуальны. Но, это редкая ситуация, не думаю, что её стоит подробно обсуждать. Когда водянка сообщающаяся, мы, кроме шунта, человеку предложить пока что ничего не можем.
Шунтирующая операция также выполняется под наркозом: человек спит, ничего не чувствует. Есть косметические нюансы: сбривается полголовы волос, в некоторых случаях сбривается вся голова. Поскольку установка инородного тела сопряжена с более высокими рисками инфицирования, то риски должны быть сведены к минимуму. Волосы — такая часть организма, которая несёт на себе инфекционные агенты, соответственно, в пределах операционного поля полголовы волос убирается. Для многих это важно. Кто-то парик надевает, кто-то меняет причёски, но, в целом, уже другой вопрос. Дальше выполняется несколько небольших разрезов, два из них, как правило, на голове, один – на передней брюшной стенке, на животе, возле пупка, если речь идёт об имплантации шунта в полость брюшины. Подчеркну: здесь ни в желудок, ни в кишечник шунт не имплантируется, шунт просто погружается в брюшную полость. То есть его конец находится между органами, ни в какой орган он не внедряется, не погружается, ничто не вскрывается. Существует достаточно распространённое мнение, что шунт ставится в желудок, ― нет, шунт выводится просто в брюшную полость.
Второй вариант ― некоторые врачи его предпочитают, мы его используем как резервный вариант — это погружение второй части шунта в венозное русло, именно в просвет ярёмной вены, лицевой вены и в последующем в ярёмную вену, и далее он устанавливается возле предсердия. Такой вид операции имеет право на существование. Почему мы его используем как резервный, потому что в ряде случаев человеку нельзя имплантировать в брюшную полость, если у неё было много операций на животе, перитонит и так далее. В этом случае функция всасывания ликвора брюшиной нарушена и операция будет просто неэффективна. Таким пациентам шунт ставится в венозное русло, на шее делается небольшой разрез в соответствующей проекции.
Владимир Семёнов:
По окончании операции проходит время. Есть ли реабилитация и ставится ли пациент куда-то на учёт? Вы говорили, что не приходят так часто, может быть, как хотелось бы врачу, чтобы отследить, иметь статистику у себя, как и что происходит с пациентом.
Кирилл Шевченко:
В основном, пациентам рекомендуется наблюдение у невролога и нейрохирурга. Мы не можем привязать пациента к конкретному учреждению, к конкретному врачу, поскольку люди могут быть с Камчатки, с севера, с юга страны, отовсюду, и далеко не все могут себе позволить и по временны́м рамкам, и по финансовым соображениям приехать на консультацию в Москву. Если есть врач, который может адекватно ответить на вопросы пациента по месту жительства, – конечно, пожалуйста, мы не против, мы всё понимаем. Конечно, мы заинтересованы в том, чтобы информация о людях, которых мы оперировали, хотя бы ключевые моменты откладывались в нашей базе данных, в нашей системе историй болезни, в наших архивах, чтобы в дальнейшем можно было строить прогнозы по нашему лечению, возможно, находить новые пути лечения, возможно, новые подходы, возможно, менять показания к операциям, возможно, ставить дополнительные противопоказания. Это все имеет, конечно, значение, но, как есть – так есть.
Владимир Семёнов:
Бывает ли, что после операции может понадобиться повторная операция? Были такие случаи?
Кирилл Шевченко:
Да, такие случаи были как после эндоскопических операций, так и после шунтирующих. Бывают случаи, что эндоскопическая операция либо не принесла эффекта, либо положительный эффект регрессировал в будущем. Причиной может быть закрытие отверстия, которое мы сделали в дне третьего желудочка, хотя, это очень редкая ситуация, я встречал лишь один раз в своей практике. Второй момент, когда у человека возвращаются симптомы, делаем снимки, формально по МРТ отверстие есть, по нему циркулирует ликвор, мы можем это видеть по специфическим знакам на изображениях, а симптомы возвращаются. В таком случае встаёт вопрос: либо предлагать человеку шунт, либо он соглашается жить так дальше, столько, сколько получится, пока симптомы не станут настолько выражены, что он с ними не сможет жить дальше. Это то, что касается эндоскопических операций.
Что касается шунтирующих операций, начнём с того, что шунт ― это инородное тело, повторюсь. Это трубочка с клапаном, может быть разного производства –российский, американский, немецкий и так далее.
Владимир Семёнов:
У шунта есть срок жизни?
Кирилл Шевченко:
Есть, конечно, но я видел абсолютно разные ситуации. Видел людей, которые по 30 лет с одним шунтом ходили, видел людей, которые один год проходили и возникали дисфункции. Тут есть такое мнение: шунт — инородное тело, он может сломаться, говоря простым языком, может забиться всякими разными составляющими ликвора, белком, либо обрасти тканью в мозге, перестать функционировать. Он может банально разомкнуться, то есть с течением времени материал претерпевает изменения, особенно, в живом организме. Бывает так, что меняется его жёсткость, эластичность. Жил человек, допустим, лет 5–7–10, все нормально было, совершил какое-то резкое движение и через несколько дней либо недель начались симптомы. Делаем снимки, рентгенограмму шунта, и видим, что он разомкнулся в одном из мест на своём протяжении. Тогда нужна реоперация, от банального восстановления целостности через маленький разрез под местной анестезией до замены всего шунта, если причина того, почему он как-то не так функционирует, не ясна.
Владимир Семёнов:
Насколько меняется жизнь пациента после шунтирования? Образ жизни, питания, занятий спортом — возможны ли они после шунтирования, есть ли запреты, хотя бы коротко.
Кирилл Шевченко:
Скажу сразу: питание никак не влияет на шунт, люди могут есть, пить все, что хотят, абсолютно. По поводу вообще образа жизни пациентам постоянно даю рекомендацию: что вы должны жить так, как вы хотите жить, как вы жили раньше, в том числе и спорт. Да, после шунта мы рекомендуем ограничить тяжёлые физические нагрузки, в том числе занятия спортом, примерно на 2–3 месяца. Должны зажить раны, должен сформироваться рубец в месте внедрения в брюшную полость, потому что занятия спортом подразумевают, как правило, повышение внутрибрюшного давления. Дефект брюшной стенки должен закрыться, должно всё плотно зарасти, иначе может быть грыжа, может быть экстернализация шунта, то есть шунт может выскочить из брюшной полости. Там все должно зарасти, по нашим соображениям нужно примерно 2–3 месяца. После этого пациенты, которые занимались спортом, продолжают заниматься; может быть, не профессионально, как ранее, но в поддерживающем режиме, для себя, для здоровья большинство пациентов занимается и продолжают жить обычной жизнью.
Владимир Семёнов:
Ваши рекомендации как врача-нейрохирурга? Что порекомендуете здоровым, не болеющим людям, либо уже перенёсшим гидроцефалию?
Кирилл Шевченко:
Я порекомендую не отчаиваться, во-первых. Есть варианты лечения. С этим можно жить, лечение отработано. Когда можно помочь, тогда помочь можно.
Владимир Семёнов:
Главное – вовремя, наверное?
Кирилл Шевченко:
Да, обратиться за помощью не когда уже перестал ходить и человек лежит в деменции, ничего не соображает. Есть такая особенность: чем выраженнее и больше симптомов до операции, тем хуже прогноз на восстановление человека. Поэтому рекомендация может быть вовремя обращаться за помощью, если случится такая ситуация. Повторюсь, что хирургическое лечение отработано. Да, мы не всегда его можем предложить людям, потому что есть ситуации, когда хирургия не показана либо противопоказана, но большинство пациентов, которые обращаются, могут перенести операцию. Они её переносят и, при адекватно подобранных показаниях, она им помогает.
Владимир Семёнов:
Спасибо большое, Кирилл Дмитриевич!
Кирилл Шевченко:
Благодарю!
Правительство Российской Федерации постановляет:
2. Признать утратившим силу пункт «б» постановления Правительства Российской Федерации от 6 февраля 2012 г. N 89 «О внесении изменений в Правила признания лица инвалидом» (Собрание законодательства Российской Федерации, 2012, N 7, ст. 870).
Председатель Правительства
Российской Федерации
Д. Медведев
Изменения, которые вносятся в Правила признания лица инвалидом
1. Пункт 9 дополнить абзацем следующего содержания:
«Группа инвалидности без указания срока переосвидетельствования устанавливается на основании перечня согласно приложению, а также по основаниям, указанным в пункте 13 настоящих Правил.».
2. Пункт 10 изложить в следующей редакции:
«10. Категория «ребенок-инвалид» устанавливается сроком на 1 год, 2 года, 5 лет, до достижения гражданином возраста 14 лет либо 18 лет.
Категория «ребенок-инвалид» сроком на 5 лет, до достижения возраста 14 лет либо 18 лет устанавливается гражданам, имеющим заболевания, дефекты, необратимые морфологические изменения, нарушения функций органов и систем организма, предусмотренные разделами I и II приложения к настоящим Правилам.».
3. В пункте 13:
а) в абзаце втором слова «по перечню согласно приложению» заменить словами «, предусмотренные разделом I приложения к настоящим Правилам»;
б) абзац четвертый признать утратившим силу;
в) после абзаца пятого дополнить абзацем следующего содержания:
«Гражданам, имеющим заболевания, дефекты, необратимые морфологические изменения, нарушения функций органов и систем организма, предусмотренные разделом III приложения к настоящим Правилам, при первичном признании гражданина инвалидом устанавливается группа инвалидности без указания срока переосвидетельствования, а гражданам, не достигшим 18 лет, — категория «ребенок-инвалид» до достижения гражданином возраста 18 лет.».
4. Пункт 23 дополнить абзацами следующего содержания:
«Гражданам, имеющим заболевания, дефекты, необратимые морфологические изменения, нарушения функций органов и систем организма, предусмотренные разделом IV приложения к настоящим Правилам, инвалидность устанавливается при заочном освидетельствовании.
Также медико-социальная экспертиза может проводиться заочно в случае отсутствия положительных результатов проведенных в отношении инвалида реабилитационных или абилитационных мероприятий.
При решении бюро (главного бюро, Федерального бюро) о заочном освидетельствовании гражданина учитываются следующие условия:
проживание гражданина в отдаленной и (или) труднодоступной местности, или в местности со сложной транспортной инфраструктурой, или при отсутствии регулярного транспортного сообщения;
тяжелое общее состояния гражданина, препятствующее его транспортировке.».
5. Абзац первый пункта 24 изложить в следующей редакции:
«24. Медико-социальная экспертиза проводится по заявлению гражданина (его законного или уполномоченного представителя) в соответствии с указанными в нем одной или несколькими целями, предусмотренными пунктом 241 настоящих Правил.».
6. Дополнить пунктом 241 следующего содержания:
«241. Целями проведения медико-социальной экспертизы могут являться:
а) установление группы инвалидности;
б) установление категории «ребенок-инвалид»;
в) установление причин инвалидности;
г) установление времени наступления инвалидности;
д) установление срока инвалидности;
е) определение степени утраты профессиональной трудоспособности в процентах;
ж) определение стойкой утраты трудоспособности сотрудника органа внутренних дел Российской Федерации;
з) определение нуждаемости по состоянию здоровья в постоянном постороннем уходе (помощи, надзоре) отца, матери, жены, родного брата, родной сестры, дедушки, бабушки или усыновителя гражданина, призываемого на военную службу (военнослужащего, проходящего военную службу по контракту);
и) определение причины смерти инвалида, а также лица, пострадавшего в результате несчастного случая на производстве, профессионального заболевания, катастрофы на Чернобыльской АЭС и других радиационных или техногенных катастроф либо в результате ранения, контузии, увечья или заболевания, полученных в период прохождения военной службы, в случаях, когда законодательством Российской Федерации предусматривается предоставление семье умершего мер социальной поддержки;
к) разработка индивидуальной программы реабилитации или абилитации инвалида (ребенка-инвалида);
л) разработка программы реабилитации лица, пострадавшего в результате несчастного случая на производстве и профессионального заболевания;
м) выдача дубликата справки, подтверждающей факт установления инвалидности, степени утраты профессиональной трудоспособности в процентах;
н) выдача новой справки, подтверждающей факт установления инвалидности, в случае изменения фамилии, имени, отчества, даты рождения гражданина;
о) иные цели, установленные законодательством Российской Федерации.».
7. Пункт 34 после абзаца второго дополнить абзацем следующего содержания:
«При этом изменение иных сведений, указанных в ранее выданной индивидуальной программе реабилитации или абилитации, не осуществляется.».
8. Приложение к указанным Правилам изложить в следующей редакции:
«Приложение к Правилам признания лица инвалидом (в редакции постановления Правительства Российской Федерации от 29 марта 2018 г. N 339)
Перечень заболеваний, дефектов, необратимых морфологических изменений, нарушений функций органов и систем организма, а также показаний и условий в целях установления группы инвалидности и категории «ребенок-инвалид»
I. Заболевания, дефекты, необратимые морфологические изменения, нарушения функций органов и систем организма, при которых группа инвалидности без указания срока переосвидетельствования (категория «ребенок-инвалид» до достижения гражданином возраста 18 лет) устанавливается гражданам не позднее 2 лет после первичного признания инвалидом (установления категории «ребенок-инвалид»)
1. Злокачественные новообразования (с метастазами и рецидивами после радикального лечения; метастазами без выявленного первичного очага при неэффективности лечения; тяжелое общее состояние после паллиативного лечения; инкурабельность заболевания).
2. Неоперабельные доброкачественные новообразования головного и спинного мозга со стойкими выраженными и значительно выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, психических, сенсорных (зрения), языковых и речевых функций, выраженными ликвородинамическими нарушениями.
3. Отсутствие гортани после ее оперативного удаления.
4. Врожденное и приобретенное слабоумие (умственная отсталость тяжелая, умственная отсталость глубокая, выраженная деменция).
5. Болезни нервной системы с хроническим прогрессирующим течением, в том числе нейродегенеративные заболевания головного мозга (паркинсонизм плюс) со стойкими выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, языковых и речевых, сенсорных (зрения) функций.
6. Тяжелые формы воспалительных заболеваний кишечника (болезнь Крона, язвенный колит) с хроническим непрерывным и хроническим рецидивирующим течением при отсутствии эффекта от адекватного консервативного лечения со стойкими выраженными и значительно выраженными нарушениями функций пищеварительной, эндокринной систем и метаболизма.
7. Болезни, характеризующиеся повышенным кровяным давлением с тяжелыми осложнениями со стороны центральной нервной системы (со стойкими выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, языковых и речевых, сенсорных (зрения) функций, нарушениями функций сердечно-сосудистой системы (сопровождающиеся недостаточностью кровообращения IIБ — III степени и коронарной недостаточностью III — IV функционального класса), с хронической почечной недостаточностью (хроническая болезнь почек 2 — 3 стадии).
8. Ишемическая болезнь сердца с коронарной недостаточностью III — IV функционального класса стенокардии и стойким нарушением кровообращения IIБ — III степени.
9. Болезни органов дыхания с прогредиентным течением, сопровождающиеся стойкой дыхательной недостаточностью II — III степени, в сочетании с недостаточностью кровообращения IIБ — III степени.
10. Неустранимые каловые, мочевые свищи, стомы.
11. Выраженная контрактура или анкилоз крупных суставов верхних и нижних конечностей в функционально невыгодном положении (при невозможности эндопротезирования).
12. Врожденные аномалии развития костно-мышечной системы с выраженными стойкими нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций (опоры и передвижения при невозможности корригирования).
13. Последствия травматического повреждения головного (спинного) мозга со стойкими выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, языковых и речевых, сенсорных (зрения) функций и тяжелым расстройством функции тазовых органов.
14. Дефекты верхней конечности: ампутация области плечевого сустава, экзартикуляция плеча, культи плеча, предплечья, отсутствие кисти, отсутствие всех фаланг четырех пальцев кисти, исключая первый, отсутствие трех пальцев кисти, включая первый.
15. Дефекты и деформации нижней конечности: ампутация области тазобедренного сустава, экзартикуляция бедра, культи бедра, голени, отсутствие стопы.
II. Показания и условия для установления категории «ребенок-инвалид» сроком на 5 лет и до достижения возраста 14 лет
16. Категория «ребенок-инвалид» сроком на 5 лет устанавливается:
а) при первичном освидетельствовании детей в случае выявления злокачественного новообразования, в том числе при любой форме острого или хронического лейкоза;
б) при повторном освидетельствовании детей-инвалидов с врожденной оперированной гидроцефалией со стойкими выраженными и значительно выраженными нарушениями психических, нейромышечных, скелетных и связанных с движением (статодинамических) функций, сенсорных функций;
в) при повторном освидетельствовании детей-инвалидов со сколиозом III — IV степени, быстропрогрессирующим, мобильным, требующим длительных сложных видов реабилитации;
г) при повторном освидетельствовании детей-инвалидов с адреногенитальным синдромом (сольтеряющая форма) с высоким риском жизнеугрожающих состояний;
д) при повторном освидетельствовании детей-инвалидов с нефротическим синдромом со стероидной зависимостью и стероидной резистентностью, с 2-мя и более обострениями в год, с прогрессирующим течением, с хронической почечной недостаточностью (хроническая болезнь почек любой стадии);
е) при врожденных, наследственных пороках развития челюстно-лицевой области со стойкими выраженными и значительно выраженными нарушениями функции пищеварительной системы, нарушениями языковых и речевых функций в период проведения многоэтапных сложных видов реабилитации, в том числе при первичном освидетельствовании детей с врожденной полной расщелиной губы, твердого и мягкого неба;
ж) при первичном освидетельствовании детей с ранним детским аутизмом и иными расстройствами аутистического спектра.
17. Категория «ребенок-инвалид» до достижения возраста 14 лет устанавливается:
а) при первичном освидетельствовании ребенка, имеющего инсулинозависимый сахарный диабет, при адекватности проводимой инсулинотерапии, отсутствии нуждаемости в ее коррекции, при отсутствии осложнений со стороны органов-мишеней или с начальными осложнениями в возрастной период, в который невозможен самостоятельный контроль за течением заболевания, самостоятельное осуществление инсулинотерапии;
б) при первичном освидетельствовании ребенка, имеющего классическую форму фенилкетонурии среднетяжелого течения, в возрастной период, в который невозможен самостоятельный систематический контроль за течением заболевания, самостоятельное осуществление диетотерапии;
в) при повторном освидетельствовании детей-инвалидов с хронической тромбоцитопенической пурпурой при непрерывно рецидивирующем течении, с тяжелыми геморрагическими кризами, резистентностью к терапии.
III. Заболевания, дефекты, необратимые морфологические изменения, нарушения функций органов и систем организма, при которых группа инвалидности (категория «ребенок-инвалид») устанавливается без срока переосвидетельствования (до достижения возраста 18 лет) при первичном освидетельствовании
18. Хроническая болезнь почек 5 стадии при наличии противопоказаний к трансплантации почки.
19. Цирроз печени с гепатоспленомегалией и портальной гипертензией III степени.
20. Врожденный незавершенный (несовершенный) остеогенез.
21. Наследственные нарушения обмена веществ, не компенсируемые патогенетическим лечением, имеющие прогредиентное тяжелое течение, приводящие к выраженным и значительно выраженным нарушениям функций организма (муковисцидоз, тяжелые формы ацидемии или ацидурии, глютарикацидурии, галактоземии, лейциноз, болезнь Фабри, болезнь Гоше, болезнь Ниманна-Пика, мукополисахаридоз, кофакторная форма фенилкетонурии у детей (фенилкетонурия II и III типов) и прочие).
22. Наследственные нарушения обмена веществ, имеющие прогредиентное тяжелое течение, приводящие к выраженным и значительно выраженным нарушениям функций организма (болезнь Тея-Сакса, болезнь Краббе и прочие).
23. Ювенильный артрит с выраженными и значительно выраженными нарушениями скелетных и связанных с движением (статодинамических) функций, системы крови и иммунной системы.
24. Системная красная волчанка, тяжелое течение с высокой степенью активности, быстрым прогрессированием, склонностью к генерализации и вовлечением в процесс внутренних органов со стойкими выраженными, значительно выраженными нарушениями функций организма, без эффекта от лечения с применением современных методов.
25. Системный склероз: диффузная форма, тяжелое течение с высокой степенью активности, быстрым прогрессированием, склонностью к генерализации и вовлечением в процесс внутренних органов со стойкими выраженными, значительно выраженными нарушениями функций организма, без эффекта от лечения с применением современных методов.
26. Дерматополимиозит: тяжелое течение с высокой степенью активности, быстрым прогрессированием, склонностью к генерализации и вовлечением в процесс внутренних органов со стойкими выраженными, значительно выраженными нарушениями функций организма, без эффекта от лечения с применением современных методов.
27. Отдельные нарушения, вовлекающие иммунный механизм с тяжелым течением, рецидивирующими инфекционными осложнениями, тяжелыми синдромами иммунной дисрегуляции, требующие постоянной (пожизненной) заместительной и (или) иммуномодулирующей терапии.
28. Врожденный буллезный эпидермолиз, тяжелая форма.
29. Врожденные пороки различных органов и систем организма ребенка, при которых возможна исключительно паллиативная коррекция порока.
30. Врожденные аномалии развития позвоночника и спинного мозга, приводящие к стойким выраженным и значительно выраженным нарушениям нейромышечных, скелетных и связанных с движением (статодинамических) функций и (или) нарушениям функции тазовых органов, при невозможности или неэффективности хирургического лечения.
31. Врожденные аномалии (пороки), деформации, хромосомные и генетические болезни (синдромы) с прогредиентным течением или неблагоприятным прогнозом, приводящие к стойким выраженным и значительно выраженным нарушениям функций организма, в том числе нарушению психических функций до уровня умеренной, тяжелой и глубокой умственной отсталости. Полная трисомия 21 (синдром Дауна) у детей, а также другие аутосомные числовые и несбалансированные структурные хромосомные аномалии.
32. Шизофрения (различные формы), включая детскую форму шизофрении, приводящая к выраженным и значительно выраженным нарушениям психических функций.
33. Эпилепсия идиопатическая, симптоматическая, приводящая к выраженным и значительно выраженным нарушениям психических функций и (или) резистентными приступами к терапии.
34. Органические заболевания головного мозга различного генеза, приводящие к стойким выраженным и значительно выраженным нарушениям психических, языковых и речевых функций.
35. Детский церебральный паралич со стойкими выраженными и значительно выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, психических, языковых и речевых функций. Отсутствуют возрастные и социальные навыки.
36. Патологические состояния организма, обусловленные нарушениями свертываемости крови (гипопротромбинемия, наследственный дефицит фактора VII (стабильного), синдром Стюарта-Прауэра, болезнь Виллебранда, наследственный дефицит фактора IX, наследственный дефицит фактора VIII, наследственный дефицит фактора XI со стойкими выраженными, значительно выраженными нарушениями функций крови и (или) иммунной системы).
37. ВИЧ-инфекция, стадия вторичных заболеваний (стадия 4Б, 4В), терминальная 5 стадия.
38. Наследственные прогрессирующие нервно-мышечные заболевания (псевдогипертрофическая миодистрофия Дюшенна, спинальная амиотрофия Верднига-Гоффмана) и другие формы наследственных быстро прогрессирующих нервно-мышечных заболеваний.
39. Полная слепота на оба глаза при неэффективности проводимого лечения; снижение остроты зрения на оба глаза и в лучше видящем глазу до 0,04 с коррекцией или концентрическое сужение поля зрения обоих глаз до 10 градусов в результате стойких и необратимых изменений.
40. Полная слепоглухота.
41. Двухсторонняя нейросенсорная тугоухость III — IV степени, глухота.
42. Врожденный множественный артрогрипоз.
43. Парная ампутация области тазобедренного сустава.
44. Анкилозирующий спондилит со стойкими выраженными, значительно выраженными нарушениями функций организма.
IV. Заболевания, дефекты, необратимые морфологические изменения, нарушения функций органов и систем организма, при которых инвалидность устанавливается при заочном освидетельствовании
45. Болезни органов дыхания со значительно выраженными нарушениями функций дыхательной системы, характеризующиеся тяжелым течением с хронической дыхательной недостаточностью III степени; хроническая легочно-сердечная недостаточность IIБ, III стадии.
46. Болезни системы кровообращения со значительно выраженными нарушениями функций сердечно-сосудистой системы: стенокардия IV функционального класса — тяжелая, значительно выраженная степень нарушения коронарного кровообращения (протекающая при сочетании с хронической сердечной недостаточностью до III стадии включительно).
47. Болезни, характеризующиеся повышенным кровяным давлением с тяжелыми осложнениями со стороны центральной нервной системы (со стойкими выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, языковых и речевых, сенсорных (зрения) функций, нарушениями функций сердечнососудистой системы (сопровождающиеся недостаточностью кровообращения IIБ — III степени и коронарной недостаточностью III — IV функционального класса), с хронической почечной недостаточностью (хроническая болезнь почек 2 — 3 стадии).
48. Болезни нервной системы с хроническим прогрессирующим течением, в том числе нейродегенеративные заболевания головного мозга (паркинсонизм плюс), со стойкими выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, языковых и речевых, сенсорных (зрения) функций.
49. Экстрапирамидные и другие двигательные нарушения со стойкими значительно выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, психических, языковых и речевых функций.
50. Цереброваскулярные болезни со стойкими значительно выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, психических, сенсорных (зрения), языковых и речевых функций.
51. Сахарный диабет со значительно выраженным множественным нарушением функций органов и систем организма (с хронической артериальной недостаточностью IV стадии на обеих нижних конечностях с развитием гангрены при необходимости высокой ампутации обеих конечностей и невозможности восстановления кровотока и проведения протезирования).
52. Неустранимые каловые, мочевые свищи, стомы — при илеостоме, колостоме, искусственном заднем проходе, искусственные мочевыводящие пути.
53. Злокачественные новообразования (с метастазами и рецидивами после радикального лечения; метастазы без выявленного первичного очага при неэффективности лечения; тяжелое общее состояние после паллиативного лечения; инкурабельность заболевания).
54. Злокачественные новообразования лимфоидной, кроветворной и родственных им тканей с выраженными явлениями интоксикации и тяжелым общим состоянием.
55. Неоперабельные доброкачественные новообразования головного и спинного мозга со стойкими выраженными и значительно выраженными нарушениями нейромышечных, скелетных и связанных с движением (статодинамических) функций, психических, сенсорных (зрения), языковых и речевых функций, выраженными ликвородинамическими нарушениями.
56. Эпидермолиз врожденный буллезный, генерализованные средне-тяжелые, тяжелые его формы (простой буллезный эпидермолиз, пограничный буллезный эпидермолиз, дистрофический буллезный эпидермолиз, Киндлер-синдром).
57. Тяжелые формы псориаза со стойкими выраженными, значительно выраженными нарушениями функций организма, не контролируемые иммуносупрессивными препаратами.
58. Врожденные формы ихтиоза и ихтиозассоциированные синдромы с выраженным, значительно выраженным нарушением функции кожи и связанных с ней систем.».




