Содержание
- Характеристика и причины заболевания
- Группа риска
- Снимаем болезненные ощущения
- Лечение на различных стадиях
- Хирургический метод
- Что представляет собой вальгусная деформация стопы?
- От чего возникает вальгусная деформация стопы?
- Чем опасна патология?
- Особенности лечения вальгусной деформации у взрослых
- Общая характеристика
- Разновидности
- Особенности патологии у детей
- Проявление патологии у взрослых
- Как лечить
- Профилактика
- Что такое вальгусная деформация?
- У кого развивается болезнь?
- Виды
- Разные виды деформации
- Лечение у детей и взрослых
Характеристика и причины заболевания
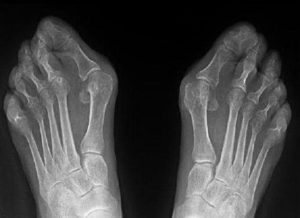 Рентгеновский снимок деформированных стоп
Рентгеновский снимок деформированных стоп
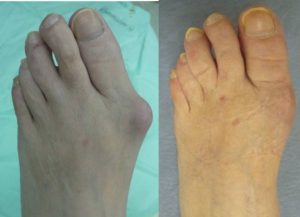
Вальгусная деформация стопы у взрослых выглядит весьма удручающе. Это стопы, которые будто заваливаются внутрь. Пятки разделены внушительным расстоянием (более четырех сантиметров) при сведенных вместе и выпрямленных ногах. Сами стопы уплощаются и при ходьбе возникают исключительно неприятные ощущения.
Боль может быть выражена не только в районе косточки, а также на голеностопе и даже затрагивать шейку бедра. Плосковальгусная подошва заставляет человека менять походку в попытках избавиться от вездесущей боли и «подладиться» под сложившуюся ситуацию.
Для искривления ступни первопричинами могут быть самые разные обстоятельства:
- Нарушения развития конечностей внутри утробы на разных сроках беременности.
- Ношение некачественной неправильной обуви в детском возрасте.
- Дисплазия соединительных тканей.
- Возникшее эндокринное или другое, серьезное гормональное заболевание.
- Сложное, не поддающееся лечению нарушение обмена веществ.
- Паралич, парез, остеопороз и другие заболевания.
- Нарушение осанки, постоянное ношение высоких каблуков и неудобной колодки.
- Беременность и послеродовой период до полугода.
- Избыточный вес, который создает сильное давление на кости.
- Переломы, разрывы связок и их надрывы, трещины в костях.
Могут быть и иные причины, которые сможет установить врач после осмотра и изучения истории болезни.
Наличие заболевания в дошкольном детском возрасте говорит о неправильно подобранной обуви, которая губит правильное развитие стопы уже с ранних лет. Слишком сильная физическая активность, неграмотное распределение физических упражнений – действуют также губительно, как и отсутствие нагрузки. В старшем возрасте нужно следить за возможным развитием плоскостопия и изменением стопы не только при травмах и хронических заболеваниях, но и «на постоянной основе».
При вальгусе образуется определенное искривление x-образной формы. Внутренний край пятки опирается на поверхность. В то же время начинает выпирать косточка около большого пальца ноги внутрь стопы. Чаще всего дефект сопровождается плоскостопием.
Группа риска
 Неудобная обувь на высоких каблуках
Неудобная обувь на высоких каблуках
Наиболее подверженными рассматриваемому недугу выступают люди, которые по роду профессии большую часть времени проводят на ногах: танцовщицы, модели, продавцы, хирурги, парикмахеры, учителя.
Люди, которые категорически не могут отойти от рабочего места передохнуть, вынуждены часами стоять. Попытки сменить положение сопровождаются ухудшением результатов их труда. У парикмахера выйдет не та форма прически, которая нужна, а у учителя выйдет из-под контроля большая часть класса. Продавцы не только проводят почти весь день без возможности присесть, но и часто носят тяжести, что тоже влияет на деформацию ног. К данной категории относятся также модели, фотомодели и танцовщицы. Им приходится проводить на ногах до двадцати часов в сутки, часто в обуви на высоких каблуках или попросту неудобной обуви.
Есть люди, которые более подвержены проявлению заболевания, чем другие. Несмотря на то, что такое частое явление, как плоскостопие, может появиться у любого человека, есть категория людей, которые с большей вероятностью обнаруживают у себя вальгусную деформацию стопы.
Снимаем болезненные ощущения
Первое, что нужно сделать для избавления или снижения болевых ощущений – проверить обувь. Скорее всего, она неудобной формы или изготовлена из некачественного материала. В этом случае нужно обязательно сменить обувь, что поможет снять большую часть напряжения и дискомфорта. В удобной и комфортной обуви болевые ощущения будут значительно меньше или исчезнут вовсе.
Когда косточка становится ярко выраженной, то смена обуви уже не поможет. Это сигнализирует о начале воспалительного процесса, который необходимо убрать. Хорошо помогает справляться с неприятными ощущениями:
- Массаж воспаленного места.
- Использование противовоспалительной мази.
- Специальная гимнастика, как для профилактики, так и для снятия неприятных ощущений.
- Использование нестероидных противовоспалительных препаратов. Без назначения врача их применение крайне не желательно.
Часто случается так, что прежде чем обратиться к врачу, который назначит правильное лечение, нужно сначала снять болезненные ощущения. Для этого используют как народные средства, так и медицинские препараты.
Лечение на различных стадиях
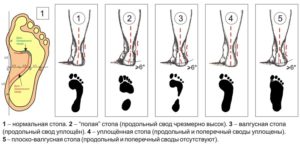 Разновидности вальгусной деформации
Разновидности вальгусной деформации
Врач ортопед назначает различные варианты диагностики, в том числе, такие процедуры: плантографию и подометрию. Только на основании этих данных он сможет поставить верный диагноз вальгусная деформация стопы у взрослых, назначит лечение в зависимости от установленной степени.
Вальгусная стопа у взрослых может быть одной из трех различных степеней тяжести:
- Первая степень. Ярко выраженной деформации стопы не наблюдается, пациент легко передвигается и хорошо себя чувствует. Однако, при длительной ходьбе начинает испытывать сильные болевые и деформирующие ощущения. Это один из первых тревожных сигналов, требующий реакции и профилактических действий, которые избавят от развития болезни ног.
- Вторая степень. Внешне форма стопы начинает отличаться, но не критично. Виден небольшой нарост, а косточка увеличена. Выбрать обувь становится проблематично. Если отреагировать на этом этапе, то лечение будет заключаться в массажах, ванночках и компрессах с травами, специальными упражнениями и ортопедической обувью, стопа становится практически плоская. Если не реагировать – болезнь перейдет в последнюю стадию.
- Третья степень. Нога выглядит крайне не эстетично, она обретает не природную форму. Сильно выражен нарост и косточка около большого пальца, а сам палец располагается не ровно и деформируется. Боль преследует при каждой попытке пройтись, а подобрать обувь – практически не представляется возможным. Но даже в мягкой не давящей обуви, очевидно, просматривается проблема. На этой стадии консервативное лечение уже не целесообразно, поэтому чаще всего применяется хирургическое вмешательство. И на вопрос: как лечить вальгусную деформацию на этой стадии, любой врач ответит – только в стационаре. Само вмешательство является сложной операцией с тяжелым послеоперационным периодом. В не самых запущенных случаях справиться с недугом сначала пытаются комплексом мероприятий, обычно применяемых при диагностированной второй стадии.
Если вы заметили у себя необычное выпирание косточки большого пальца ноги, необходимо обратиться к врачу-ортопеду. Именно он проводит осмотр стопы и при необходимости отправляет на рентген.
Хирургический метод
Деформация ног может быть в таком запущенном состоянии, что без хирургического вмешательства уже не обойтись. Больной только пытается встать на стопу, а уже испытывает ужасную боль, косточка достигает серьезных размеров. В результате, даже при попытках надеть обувь, человек не справляется и вынужден находиться дома в сидячем или лежачем положении.
Период восстановления после операции – не из самых легких и быстрых. Он длится порядка полутора месяцев, в которые пациент обязан посещать восстанавливающую терапию. Этот период дается сложно и болезненно, но его нельзя сравнить с тем, что был до операции. Ведь перед операцией, как правило, человек был не в состоянии сам дойти до палаты и надеть тапочки.
Во время хирургического вмешательства врачи делают небольшой надрез и ставят косточку на место. Затем они срезают лишние наросты и очищают от них полость тела. Дальше специалисты фиксируют плюсневую кость на соответствующем для нее месте и зашивают разрез специальными прочными нитями.
Хирургическое вмешательство считается самым кардинальным методом лечения вальгусной деформации стопы. Хирурги стараются не применять его без «крайних» показаний, а пациенты не хотят соглашаться до тех пор, пока боль не начнет сводить с ума при попытке сделать шаг.
Что представляет собой вальгусная деформация стопы?
Вальгусное плоскостопие у взрослых развивается как результат запущенного течения заболевания под названием вальгусная деформация стопы. Данная патология является структурным нарушением ступни, при котором ее серединная часть смещается вниз, а пятка и пальцы смотрят наружу. Смещение происходит по причине ослабления связочного аппарата. При запущенной форме и длительном течении заболевания более крепкие группы мышц как бы перетягивают ступню на свою сторону, и начинается процесс развития плоскостопия.
 Данная патология имеет достаточно широкое распространение. Согласно статистическим данным, от 5 до 15% взрослого населения страдают от вальгусного плоскостопия. Заболевание доставляет пациентам дискомфорт и неприятные ощущения, в значительной степени снижая качество их жизни. К наиболее распространенным симптомам вальгусного плоскостопия принято относить следующее:
Данная патология имеет достаточно широкое распространение. Согласно статистическим данным, от 5 до 15% взрослого населения страдают от вальгусного плоскостопия. Заболевание доставляет пациентам дискомфорт и неприятные ощущения, в значительной степени снижая качество их жизни. К наиболее распространенным симптомам вальгусного плоскостопия принято относить следующее:
- Отечность.
- Развитие ярко выраженного болевого синдрома.
- Усталость ног.
- Натоптыши.
- Нарушения осанки.
- Боли в спине.
- Формирование мозолей.
- Быстрая утомляемость и дискомфорт при ходьбе.
- Наличие косметического дефекта, выраженного в увеличении и явном отклонении сустава.
- Болезненные ощущения в районе колен.
- Изменение размера обуви.
- Покраснение и припухлость в области сустава большого пальца.
- Увеличение размеров сустава и характерное его выпирание.
- Нарушения и изменения в походке.
- Болевые ощущения в области поясницы.
Кроме того, вальгусному плоскостопию неизменно сопутствуют такие заболевания, как артроз плюснефалангового сустава, бурсит в хронической форме.
От чего возникает вальгусная деформация стопы?
Патогенез вальгусной деформации стопы и плоскостопия во многом зависит от возрастной категории пациента. Так, среди причин, способствующих развитию представленной патологии у взрослых, специалисты выделяют следующие факторы:

- Ношение неудобной обуви.
- Частое хождение на высоких каблуках.
- Избыточная масса тела.
- Последствия различного рода травм.
- Чрезмерные или же, напротив, недостаточные физические нагрузки.
- Наследственная предрасположенность.
- Перенесенный ранее полиомиелит.
- Рахит, приводящий к размягчению костной ткани.
- Неправильное распределение нагрузки на ноги.
- Изменения гормонального характера (по этой причине плоскостопие часто наблюдается у беременных женщин).
- Нарушения в функционировании эндокринной системы.
- Частые стрессовые ситуации.
- Ослабленность мышц и связок стопы врожденного или же приобретенного характера.
- Перенесенные переломы стопных или же голеностопных костей.
- Длительное нахождение в гипсе.
- Различного рода повреждения связок.
- Подвывих фаланги большого пальца.
- Ослабленность сухожилий.
- Подагра суставов, сопровождающаяся повышенной аккумуляцией солей мочевой кислоты.
- Инфекционные заболевания, сопровождающиеся нарушением процесса кровоснабжения.
Чем опасна патология?
Вальгусное плоскостопие чревато развитием ряда достаточно тяжелых сопутствующих заболеваний. При отсутствии должной терапии стопа постепенно утрачивает свои рессорные и опорные функции. В дальнейшем патологический процесс распространяется на всю опорно-двигательную систему пациента, поражая позвоночник, тазобедренный, коленный и голеностопные суставы. К наиболее опасным и распространенным осложнениям вальгусной деформации стопы, которые наблюдаются у пациентов взрослого возраста, относятся:
- Артроз.
- Варикозное расширение вен.
- Сколиоз.
- Развитие патологий внутренних органов.
- Головные боли.
- Поражения суставов.
- Появление так называемых пяточных шпор.
- Деформация пальцев.
- Развитие диабетической стопы.
Следует подчеркнуть, что во многих случаях патологический процесс деформации стопы может привести к необратимым изменениям, результатами которых станут абсолютная невозможность к передвижению и инвалидность пациента. Поэтому при обнаружении вышеперечисленных признаков необходимо в срочном порядке обратиться за медицинской помощью и начать лечение. Ведь чем раньше будет начат терапевтический курс, тем больше шансов на достижение благоприятных результатов.
Особенности лечения вальгусной деформации у взрослых
Вальгусное плоскостопие у детей достаточно легко поддается терапевтическому воздействию, а вот лечение патологии у взрослых – процесс достаточно сложный, длительный и трудоемкий. С чем это связано? Дело в том, что костяная ткань и суставы в детском возрасте отличаются мягкостью и эластичностью, а потому их коррекция для специалиста не составляет особого труда, особенно в случае своевременного обращения к врачу.
Что же касается взрослого человека, то ступня его уже полностью сформировалась, кости и суставы отличаются твердостью, отсутствием эластичности и практически не поддаются каким-либо изменениям, что в значительной степени осложняет лечебный процесс.
 В данном случае терапия должна быть главным образом направлена на устранение болезненной симптоматики, на повышение мышечного тонуса и укрепление связок стопы, препятствовать развитию возможных осложнений и развитию сопутствующих заболеваний. Основная задача специалиста заключается в том, чтобы остановить или же предельно замедлить развитие патологического процесса и не допустить его влияния на весь опорно-двигательный аппарат пациента.
В данном случае терапия должна быть главным образом направлена на устранение болезненной симптоматики, на повышение мышечного тонуса и укрепление связок стопы, препятствовать развитию возможных осложнений и развитию сопутствующих заболеваний. Основная задача специалиста заключается в том, чтобы остановить или же предельно замедлить развитие патологического процесса и не допустить его влияния на весь опорно-двигательный аппарат пациента.
Методы борьбы с вальгусным плоскостопием у пациентов взрослого возраста во многом зависят от степени тяжести и продолжительности течения заболевания. Так, если больной обратился к специалисту на ранних стадиях развития патологии, то ее пытаются лечить при помощи консервативной терапии. При этом применяются следующие методики:
- Массажи и гидромассажи.
- Ношение ортопедической обуви и использование ортопедических стелек.
- Физиопроцедуры.
- Лечебная физкультура.
- Миостимуляция голеностопных мышц.
- Ношение гипсовых ортопедических повязок.
- Иглорефлексотерапия.
- Медикаментозное лечение, заключающееся в приеме обезболивающих препаратов, а также лекарственных средств, способствующих устранению отечности и снятию напряжения в ногах.
- Применение специальных ночных бандажей.
- Тепловые процедуры.
Однако в большинстве случаев для лечения вальгусного плоскостопия у взрослых приходится прибегать к хирургическому лечению, особенно если болезнь находится в запущенной стадии с наличием сопутствующих осложнений.
Оперативное вмешательство представляет собой процедуру по замене поврежденных связок стопы искусственными имплантатами, что способствует восстановлению ее свода. Возможно применение метода остеотомии – хирургической реконструкции стопных костей.
Послеоперационный период длится в среднем около месяца. Полное восстановление происходит на протяжении 3-4 месяцев. Скорость данного процесса во многом зависит от возраста пациента, состояния костных тканей, степени тяжести и стадии развития патологии.
При плоско вальгусной стопе лечение у взрослых протекает более длительно и сложно, нежели у детей, однако при своевременном обращении к врачу и применении грамотной терапии в 90% случаев достигаются благоприятные результаты.
Общая характеристика
Плоско-вальгусная деформация стоп – это патологическое положение ступней, в результате которого снижается высота сводов и искривляется ось голеностопа. При ходьбе человек опирается на внутреннюю поверхность стопы, а пальцы и пятка оказываются вывернуты наружу. В результате ступни в сомкнутом состоянии приобретают X-образное положение.
Чаще всего вальгусная постановка стоп встречается у детей. При этом деформация редко бывает очень сильной, а при своевременном лечении исправляется довольно быстро. Но встречается патология также у взрослых, в основном у женщин. Это связано с особенностью строения связочного аппарата и с ношением неудобной обуви. Так как взрослые люди реже по этому поводу обращаются к врачу, эта патология приводит не только к заваливанию стопы внутрь. Постепенно происходит деформация большого пальца с образованием уродливой шишки. Поэтому в народе такую патологию еще называют «косточкой».
Довольно часто плоско вальгусная установка стоп имеет врожденный характер. Ребенок может уже рождаться с деформированными ножками. Или же из-за аномалий внутриутробного развития у него наблюдается слабость мышечно-связочного аппарата. Поэтому при постановке малыша на ножки стопа деформируется, так как слабые связки не могут удерживать ее в правильном положении. Чаще всего такое случается у ослабленных, недоношенных детей, которые часто болеют простудными или вирусными заболеваниями.
Причинами появления такой деформации у детей может быть также рахит, полиомиелит, дисплазия тазобедренных суставов, различные эндокринные патологии или врожденные аномалии развития соединительной ткани. Деформироваться стопа может также у малышей, которых рано ставят на ножки. Довольно распространенная причина такой патологии – это неправильный выбор обуви. Малышам недопустимо ходить в мягкой обуви совсем без каблука, без задника.
Среди взрослых людей наиболее подвержены вальгусной деформации женщины, так как они часто носят неудобную обувь, узкую спереди и на высоком каблуке. В результате при ходьбе большая нагрузка приходится на передний отдел стопы, нарушается кровообращение и ослабляется тонус связок, поддерживающих продольный свод. Особенно недопустимо носить такую обувь для подростка, у которого еще не сформированы полностью структуры стопы.
В группе риска по развитию этой патологии находятся также люди, вынужденные длительное время проводить на ногах. Это продавцы, учителя, парикмахеры, танцовщицы. Тяжелый физический труд, поднятие тяжестей, долгая ходьба – все это вызывает повышенные нагрузки на стопу. Но малоподвижный образ жизни также может спровоцировать вальгусную деформацию. Ведь при ослаблении мышц и связок из-за недостаточной физической нагрузки они не могут поддерживать стопу в правильном положении.

Частое ношение узкой обуви и высоких каблуков приводит к развитию вальгусной деформации
Кроме того, есть другие причины плоско-вальгусной деформации:
- частые травматические повреждения нижних конечностей;
- дегенеративно-дистрофические изменения в суставах;
- избыточный вес;
- заболевания вен нижних конечностей;
- длительное хождение в обуви на плоской подошве;
- артриты, артрозы, остеопороз, подагра;
- продольное плоскостопие;
- гормональный дисбаланс в организме во время беременности или менопаузы;
- сахарный диабет, заболевания щитовидной железы;
- неврологические патологии и болезни, вызывающие паралич мышц.
Разновидности
В зависимости от причины развития патологии выделяют паралитическую, рахитическую, травматическую, врожденную и статическую вальгусную деформацию. Кроме того, различают три степени развития патологии.
- При вальгусной деформации 1 степени внешних признаков почти не заметно. Пациент хорошо себя чувствует и редко обращается к врачу. Тревожными признаками болезни являются боли и дискомфорт после длительной ходьбы. Вылечить патологию на этой стадии еще легко.
- 2 степень характеризуется видимыми изменениями формы стопы. Уже сложно подобрать обувь, невозможно ходить на высоких каблуках. У взрослых на этой стадии сильно выпирает косточка около большого пальца, а у детей стопа становится почти плоской и заваливается внутрь.
- При 3 степени деформации стопа приобретает уродливую форму. У взрослых это особенно заметно по искривлению пальцев, которые наклоняются и деформируются. Боли наблюдаются почти постоянно, дискомфорт испытывается даже в мягкой обуви. На этом этапе лечение возможно только с помощью операции.

Кроме распластывания стопы и заваливания ее внутрь, у взрослых характерным признаком патологии является образование шишки у большого пальца
Особенности патологии у детей
От рождения и примерно до 3 лет стопы у всех детей плоские. Роль амортизатора в них играет жировая подушечка на подошве. Но у ослабленных, недоношенных детей, часто болеющих заболеваниями дыхательных путей или имеющих патологии соединительной ткани, развивается слабость связочного аппарата. Поэтому при ранней постановке на ножки или при использовании слишком мягкой обуви стопа начинает деформироваться. У ребенка развивается вальгусное плоскостопие. Чаще всего этот диагноз ставится после года, когда малыш начинает ходить. Исправить деформацию в этом случае довольно легко с помощью консервативных методов.
В более редких случаях патология начинает проявляться после 5 лет или же в подростковом возрасте. Это уже связано с повышенными нагрузками на ноги, травмами, неправильным выбором обуви или с развитием эндокринных заболеваний. Вылечить вальгусную деформацию после 10 лет намного сложнее, патология чаще вызывает осложнения. Х-образное искривление ног и снижение амортизационных функций стопы приводит к развитию патологий коленных и тазобедренных суставов, к искривлению позвоночника.
Еще реже – примерно в 10% случаев патология диагностируется уже у грудничка, так как имеет врожденный характер. При этом основным методом лечения становится иммобилизация стоп в правильном положении с помощью гипсовой повязки.

У взрослых деформация стопы и пальцев проявляется сильнее, а исправить ее намного сложнее
Проявление патологии у взрослых
Если у детей плоско-вальгусные стопы исправляются легко, так как опорно-двигательный аппарат еще формируется и не закончено окостеневание, то у взрослых вылечить патологию намного сложнее. Чаще всего консервативные методы помогают только снять дискомфорт и боль, а деформация исправляется оперативным путем. Правда, возможна еще коррекция формы стопы с помощью специальных фиксаторов или ортопедической обуви, но такие методы помогают только остановить прогрессирование патологии.
Особенностью вальгусной деформации у взрослых является также то, что кроме распластывания стопы и приобретения Х-образной формы, сильно меняется форма пальцев. Прежде всего, искривляется большой палец. Он отклоняется от своей оси, наклоняясь к остальным. В результате его сустав начинает выпирать, образуя шишку. Она раздражается обувью и воспаляется. Постепенно, если патологию не лечить, палец искривляется еще больше, он давит на остальные, вызывая и их деформацию. Второй палец приобретает молотообразную форму, тоже искривляется. При тяжелой степени деформации стопа приобретает уродливые формы.
Как лечить
Лечение вальгусной деформации необходимо начинать как можно раньше. Хотя полностью вернуть стопе ее форму и функции удается только в детском возрасте. Но правильно выбранная терапия поможет остановить деформацию, а также уменьшит болевые ощущения.
Еще советуем прочитать: Ортопедическая стелька при вальгусной деформации
Ортопедическая стелька при вальгусной деформации
Чаще всего применяются такие методы:
- массаж;
- специальная зарядка для ног;
- физиопроцедуры;
- ношение ортопедической обуви;
- противовоспалительные или обезболивающие мази.
При такой деформации в первую очередь рекомендуется обратить внимание на обувь. Если она узкая, жесткая, сделана из некачественного материала, то дискомфорт при ходьбе будет усиливаться. Поэтому рекомендуется использовать специальные ортопедические стельки, которые будут поддерживать своды стопы и предотвращать заваливание ее внутрь. Но для взрослых, особенно при появлении косточки на большом пальце, этого мало. Необходимо приобрести специальную ортопедическую обувь, которая снизит болевые ощущения. А в последнее время вместо стелек иногда применяют тейпирование, фиксируя стопу в правильном положении специальными липкими эластичными лентами.
Лечебная гимнастика помогает откорректировать деформацию и уменьшить болевые ощущения. Особенно эффективны специальные упражнения, если патология вызвана слабостью мышечно-связочного аппарата. Более эффективны занятия в группах здоровья под руководством специалиста, но можно выполнять рекомендованные врачом упражнения дома. Рекомендуется заниматься регулярно, даже по несколько раз в день.

Массаж и лечебная физкультура помогут уменьшить проявление патологии
Профилактика
Не всегда пациенты вовремя обращаются к врачу с такой патологией. Они считают, что знают сами, как исправить деформацию. Чаще всего для этого используются народные методы или современные фиксаторы на большой палец. Но при таком подходе возможно развитие серьезных осложнений. Это может быть артроз, артрит, сколиоз, остеохондроз, нарушение кровообращения нижних конечностей. Деформация постепенно прогрессирует, вызывая искривление пальцев, образование большой шишки с внутренней части стопы около большого пальца.
Но образование плоско-вальгусных стоп можно избежать. Для этого детям и взрослым нужно соблюдать определенные правила:
- избегать сильных нагрузок на ноги;
- правильно выбирать обувь;
- регулярно проходить осмотры у ортопеда;
- делать солевые или контрастные ножные ванночки;
- ежегодно проходить курс профилактического массажа.
Кроме того, необходимо выполнять специальные упражнения для укрепления связок стопы, вести активный образ жизни. Особенно это важно для детей, которым нужно больше играть на свежем воздухе. Полезен самокат, велосипед, плавание.
Плоско-вальгусная деформация стоп в последнее время встречается все чаще. Связано это с ухудшением экологических условий, некачественным питанием, слабостью мышц из-за недостатка движений. Но ведение здорового образа жизни может защитить от патологии. А если деформация уже началась, необходимо как можно скорее начинать лечение.
В народе эту проблему называют шишкой или косточкой на ноге. Научное же её название – вальгусная деформация стопы, и затрагивает она не только первый палец на ноге, но и всю стопу.
Явление это очень распространенное и негативно влияет на качество жизни, поэтому стоит поговорить более подробно о видах заболевания, симптомах, причинах появления и методах лечения.
Что такое вальгусная деформация?
Вальгусная деформация стоп – ортопедическая патология, при которой происходит деформация плюснефалангового сустава первого пальца.
При ней первый (большой) палец на стопе отклоняется постепенно кнаружи, деформируются и другие пальцы.
Самой характерной особенностью болезни является развитие экзофита (костно-хрящевого нароста), стопа увеличивается в поперечном размере, загибаясь внутрь.
Диагноз ставится тогда, когда изменяется сразу несколько показателей:
- Самой характерной особенностью болезни является развитие экзофита
IMTА. Угол образуемый осями 2-х костей плюсны (имеются в виду 2-ая и 1-ая). Он должен быть не больше 9 градусов.
- DMAA. Является углом наклона по отношению к оси кости плюсны (1-ой) дистальной поверхности сустава. Не должен быть больше, чем 100 градусов.
- HVIA. Является углом между осями фаланг ногтевых и осями основных большого пальца на ноге.
- HVA. Так называется угол отклонения большого пальца по отношению к кости плюсны (имеется в виду 1-ая). Такой угол в идеале меньше, чем 15 градусов.
Эти углы определяются при помощи рентгена суставов.
По этим показателям можно определить и стадию деформации стопы:
- Если HVA меньше 15 градусов, а IMTA меньше 9, а плюснефаланговый сустав пальца конгруэнтен (согласован и пропорционален) – это норма.
- Если HVA 15-20 градусов, а IMTA 9-11 и сустав конгруэнтен, это легкая форма вальгусной деформации стопы.
- При средней форме 1-ый показатель от 20 до 40 градусов, 2-ой – 11-18, сустав дисконгруэнтен.
- При тяжелой форме 1-ый показатель больше 40 градусов, 2-ой – больше 18, сустав дисконгруэнтен.
По МКБ-10 недуг имеет код М20.1.
Существует несколько проблем, которые похожи на эту деформацию.
Это плоскостопие и варусная деформация стопы:
- От плоскостопия отличается тем, что при плоской стопе есть отклонение к внешней стороне пятки. При походке больной опирается на внутренние части ступни. Плоскостопие – одна из причин развития вальгусной деформации стоп.
- При деформации варусной искривляются своды стоп и их оси. Ступня смотрит внутрь, нагрузка идет в основном на внешнюю её часть. От косолапости это явление отличается тем, что косолапость – явление врожденное, а искривление варусное – приобретенное.
Вальгусная деформация стопы
У кого развивается болезнь?
Вальгусной деформации стопы подвержены все, независимо от возраста и даже положения в обществе. Чаще всего проблема возникает у женщин и дело не только в ношении не самой удобной обуви, но и в том, что у женщин соединительные ткани стоп слабее.
Если подобная деформация обнаружена у новорожденного, то это недуг врожденный. Диагностируют её в самом начале жизни, а причина кроется в нарушениях расположения и формы костей стопы, которые развились внутри утробы.
Это обусловлено хромосомными нарушениями и болезнями у мамы. Виновным может быть и недостаток в организме макро- и микроэлементов или витаминов.
У малышей приобретенная деформация стопы впервые дает знать о себе месяцам к 10 или году, когда малыш только пытается начать ходить.
Чаще всего она есть у детей с мышечной гипотонией или просто ослабленных из-за недоношенности, частых болезней, особенно рахита. Виновными бывают полинейропатиия, ДЦП, миодистрофия, полиомиелит.
У дошкольников спровоцировать деформацию способна и травма стопы или пребывание в гипсе больше, чем несколько недель. Среди других причин – лишний вес, дисплазия, врожденный вывих бедра.
Провоцирует проблему и слишком мягкая обувь, плохо фиксирующая детскую ножку. Иногда заболевание развивается и если ребенок слишком рано встал на ножки.
При данном ортопедическом заболевании у ребенка плоским становится свод стопы, а её связки становятся слабыми, что приводит к их растягиванию. Сустав голеностопа обязательно смещается внутрь, а пятки с пальцами – наружу.
Болезнь можно заметить, когда кроха ходит: он ступает в основном на внутренний край ступней. Сама стопа принимает форму буквы Х. Малыш жалуется на боли в ногах, устает быстрее, чем его сверстники. Часто появляются судороги и отеки стопы.
Обувь у больного ребенка стаптывается по большей части с внутренних сторон подошвы. Недуг приводит не только к плоскостопию или сколиозу, но и к укорочению ноги, изменению формы тазовых костей, артрозам.
У подростков деформация стоп этого типа встречается нередко у девочек, с юного возраста носящих каблуки. Среди оставшихся причин развития недуга в подростковом возрасте можно отметить лишний вес и нарушения гормонального фона.
Еще одна причина – слишком быстрый рост в подростковом возрасте. Стопа тоже растет быстро и нередко не справляется с постоянно изменяющейся нагрузкой. При заболевании наиболее выражен такой симптом, как трудность при сгибании и разгибании ноги.
В этом возрасте лечение будет самым эффективным и есть возможность сделать ноги здоровыми на всю жизнь.
Среди взрослых вальгусной деформации стопы больше всего подвержены женщины. Еще одна группа риска – представители «стоячих» профессий: парикмахеры, продавцы.
Заболевание приводит к ухудшению кровообращения в стопе, нарушению иннервации её переднего отдела и остеоартрозу. Если не лечить это заболевание, есть риск стать инвалидом в пожилом возрасте.
Вальгусная деформация стоп – вид сзади
Виды
Существуют следующие разновидности вальгусной деформации стопы:
- Статическая деформация сочетается с плоскостопием и возникает как следствие искривления позвоночника. Лечение нужно начинать с лечения спины.
- Причиной структурной вальгусной деформации стопы является врожденная аномалия развития ног.
- Причиной паралитического вида является энцефалит или полиомиелит.
- Рахитическая развивается как следствие нехватки витамина D и других веществ. Возможна и как последствие нарушения минерального обмена.
- Травматическая возникает после разрывов связок или перелома.
- Спастическая деформация же развивается из-за мышечных спазмов.
- При компенсаторной укорачиваются сухожилия и изменяется форма сустава голеностопа.
- Гиперкоррекционная развивается после неправильной терапии косолапости.
- При эквино-плано-вальгусной деформации стопы нарушается походка, подошва сильно искривляется внутрь, а после долгого стояния человек ощущает сильную боль. Это заболевание развивается как следствие ДЦП и нередко встречается у малышей.
- При установке стопы плоско-вальгусной у нее отсутствуют поперечный и полый своды.
- Пяточно-вальгусный вид деформации развивается из-за неправильного расположения стопы непосредственно у мамы в утробе. Передняя часть ступни отведена сильно, а пятка визуально сливается с голенью.
Нормальное положение костей и вальгусная деформация стопы
Разные виды деформации
Вальгусная деформация затрагивает разные части ноги:
- Чаще всего она развивается в области большого пальца и окружающих его суставов. Это заболевание называется Hallus valgus. Основной признак – ярко выраженный нарост (та самая косточка). Первый палец смещается и смещает в сторону остальные пальцы ноги. Лечение назначает ортопед, а самым надежным способом избавления от нароста является операция.
- Деформация мизинца имеет названия деформация Тейлора или же стопа портного. При заболевании расширяется поперечный свод стопы, но воспаления и наросты наблюдаются в области мизинца: 5-ая плюсневая кость отклоняется кнаружи, а мизинец – внутрь. 5-ый плюснефаланговый сустав часто воспаляется. При таком явлении тоже возможны мозоли и отеки на ногах. Деформация бывает структурная, посттравматическая или же функциональная. Лечение может быть и хирургическим, и консервативным, направленным на снятие болей и воспалений.
- Вальгусная деформация голеней. При таком заболевании отклоняются в стороны берцовые кости. Середина голеней смещается внутрь, а ноги приобретают форму буквы Х. Ноги переразгибаются в коленях. Стопа деформируется постепенно, вместе с этим развивается плоскостопие. Пятка смещается кнаружи, а стопа заваливается внутрь. Бывает врожденным или приобретенным после заболеваний суставов или костей или эндокринных недугов. Лечение длительное и трудоемкое. Здесь нужна и ортопедическая обувь, и гимнастика, и массаж, и ортопедические шины. Под хирургическим лечением подразумевается остеотомия – рассечение кости.
- Вальгусная деформация коленных суставов. При заболевании отклоняется ось ноги, колени сжаты плотно, а расстояние между лодыжками составляет примерно 5 сантиметров. Это заболевание развивается из-за слабости связок и мышц и повышенной нагрузки на них. Ребенок устает быстро и не может гулять и играть в подвижные игры долгое время, часто жалуется на боли в ногах. Последствиями деформации могут быть плоскостопие и сколиоз (если деформирован только 1 коленный сустав). Лечение тоже включает в себя шинирование, гимнастику, специальную обувь и хирургическое вмешательство с последующим применением аппарата Илизарова.
- Встречается и вальгусная деформация шейки бедра, при которой увеличивается шеечно-диафизарный угол. Вызвать заболевание может дисплазия. Обычно сочетается с деформациями голеней и стоп. Требует комплексного лечения и операции.
Деформация коленного сустава Деформация ТейлораHallus valgus Деформация шейки бедраВальгусная деформация голеней
Лечение у детей и взрослых
Если деформация не слишком запущенная, используется консервативное лечение.
Лечебная физкультура
Лучше всего заниматься ею в больнице, но можно и дома. Она укрепляет стопу и помогает правильно распределять нагрузку на стопу, плюс улучшает кровообращение и не позволяет развиваться отекам. Комплекс рекомендует ортопед, а можно заниматься по видео.
Вот самые эффективные упражнения:
- Упражнение велосипед эффективен для пресса и бедер, но поможет и стопам
Велосипед. Он эффективен для пресса и бедер, но поможет и стопам. Когда вы движете ногу от себя, ступню вытягивайте вперед, когда на себя – ступню тяните на себя.
- Сидя на полу. Выполняем опираясь сзади о пол руками. По 8 раз сгибаем и разгибаем в голеностопах ноги, широко разводить пальцы на ногах и возвращать их в и.п. Эффективно сжимание и разжимание пальцев на ногах по 6 раз.
- На стуле. Стопы передвигаем только при помощи пальцев вперед и назад. Можно зажимать карандаш 1-ым и 2-ым пальцами и рисовать ими на ватмане то, что душе угодно.
- Вытягиваем прямые ноги на стуле можно на стуле и тянем до упора голеностоп на себя. Сгибаем его и 1-ый палец максимально. После стопы вытягиваем от себя и пальцы сгибаем максимально вперед. Для детей будут эффективны подъемы на носочки, ходьба на внутренней стороне стопы.
Лечебная гимнастика может проводиться при помощи незамысловатых тренажеров:
- шипованные мячики;
- резиновые шарики с колючками;
- качающиеся платформы (профессиональное оборудование, но оно отлично укрепляет все суставы);
- гимнастические дорожки в виде веревочных лестниц;
- трехгранные доски;
- беговые дорожки.
Будет полезно ходить по любой ребристой поверхности, песку, камушкам (неострым) и просто по узкой дорожке.
Детям будет полезен самокат и велосипед, ведь они укрепляют мышцы и суставы стопы.
Плавание тоже способно укрепить мышцы стопы и улучшает кровообращение в ней.
Ортопедические приспособления
Здесь применяются различные приспособления, но подбирают их только с ортопедом:
- Ортопедическая обувь. У такой обуви должен быть жесткий и высокий берец, и специальный каблук, более длинный с внутренней стороны. Еще у нее должно быть большое раскрытие, позволяющее носить её с другими приспособлениями (корректорами и фиксаторами). Цена зависит от производителей и начинается с 300 р, а заканчивается 6000 и больше.
- Накладки. Могут именоваться в продаже корректорами. Накладки мешают развиваться деформации, снижают натирание и давление, не дают образовываться ложным суставным положениям. Делаются из силикона. Цена от 250 р.
- Шины. Иногда они позволяют избежать операции, но при запущенных стадиях они не рекомендуются. Они плотно фиксируют суставы и позволяют ему находиться постоянно в спокойном состоянии, расслабляют мышцы и предупреждают отеки. Все это позволяет суставу принять здоровую и правильную форму. Цена – от 400 р и до 7000 и больше.
- Бандажи. Применяются при Hallus valgus, действе схожее с шинами, но они мягче. Цена от 200 р и до 4000 и больше.
- Супинаторы. Так иначе называют ортопедические стельки. Это механические подпорки, корректирующие распределение нагрузки на стопы и фиксирующие суставы. При вальгусной деформации могут применяться супинаторы поперечные, поперечно-продольные и каркасные. Цена – от 500 р.
- Межпальцевые перегородки. Они могут называться прокладками, валиками или сепараторами. Облегчают состояние и предупреждают деформацию, но вылечить кардинально не смогут. Нормализуют походку. Могут быть с фиксаторами, делаются из геля или силикона. Цена – от 160 р.
- Ортезы и туторы. Такая продукция нужна при вальгусной деформации голени или коленей. Их задача – жесткая фиксация ноги. Цена от 5000 р. Лечебными ортезами в продаже могут называться и стельки, о которых написано выше.
- Массажные коврики. Они выполняют те же функции, что и любые неровные поверхности, по которым рекомендовано ходить при заболевании. Улучшают кровоток, предупреждают отеки, снимают боли. Цена от 200 р.
Бандаж Массажный коврикНакладки Ортез Ортопедическая обувь Перегородки Шины Супинатор
Физиотерапия
Её задача – снять болевой симптом, предупредить застойные процессы в стопе, улучшить кровообращение и снять воспаления с отеками:
- Электрофорез осуществляется с препаратами кальция, хондроитина с глюкозамином, противовоспалительными средствами и анальгетиками
Диадинамотерапия. Это лечение электрическими токами (частота 50-100 Гц.). Снимает боли имеет миостимулирующий эффект, улучшает питание суставов. При лечении суставов применяются раздвоенные электроды. Противопоказана при высокой температуре, гипертонии, астме, эпилепсии, радикулите и неврите, травмах.
- Электростимуляция. Воздействие импульсными токами с разными показателями позволяет натренировать и укрепить самые глубокие мышцы. За счет этого и происходит укрепление стопы. Осуществляется при помощи накладывания электродов на кожу. Длительность – не больше 2/3 часа, курс – до 30 процедур. Противопоказания те же, что и при диадинамотерапии плюс повреждение кожи.
- Электрофорез. При данном заболевании электрофорез осуществляется с препаратами кальция, хондроитина с глюкозамином, противовоспалительными средствами и анальгетиками. Противопоказаний нет, но нужно правильно подобрать лекарство.
- Магнитотерапия. Стимулирует все клетки и ускоряет метаболические процессы в суставе, используется как вспомогательное средство. Электромагнитное поле стимулирует нервы и мышцы.
- Грязевые аппликации. Снимают воспаления, отеки и боль. Грязи могут быть сапропелевыми, гидротермальными и торфяными, вулканические и сопочные. Наносятся на стопы в виде «носков» и покрываются тканью. Противопоказаны при травмах кожи и диабете.
- Озокерит. Согревает и питает суставы, останавливает воспаление. Используется в виде ванночек или «сапожек».
- Парафиновые аппликации. На больные ноги накладывается парафин. Под него могут нанести противовоспалительную мазь. Избавляют от воспалений и боли, улучшают кровоснабжение. Противопоказания те же, что при лечении грязью и озокеритом.
- Ножные ванны. Расслабляют мышцы стопы, избавляют от болей и воспалительных процессов. Наиболее применимы для ванн соль и грязи.
- Акупунктура. Поможет устранить некоторые причины развития деформации стоп, если она вызвана каким-либо заболеванием нервной системы или эндокринной: нужно только правильно воздействовать на правильные точки.
Массаж
Массаж тоже улучшает кровообращение в стопе и суставах и помогает правильно распределять нагрузку на них.
Важно! Массаж не должен причинять ребенку боль. Лучше всего сочетать его с гимнастикой (сгибать и разгибать стопы при процедуре) и завершать лечебной физкультурой. Массаж улучшает кровообращение в стопе и суставах и помогает правильно распределять нагрузку на них
Кинезиотейпирование
Процедура накладывания специальных лент на больные участки применяется для лечения мышц и связок. Ленты обеспечивают правильную работу мышц и укрепляют их, улучшают лимфоток и кровоток.
Кинезиотейпирование стабилизирует суставы и моделируют правильное движение стопы, останавливает воспалительные процессы и убирает отеки.
Противопоказано при болезнях кожи, почек и сердечно-сосудистой системы, тромбозах и диабете.
Кинезиотейпирование стабилизирует суставы и моделируют правильное движение стопы, останавливает воспалительные процессы и убирает отеки
Лечение медикаментозное
Лекарства не помогут избавиться от вальгусной деформации стоп, но они нужны для снятия болей и для укрепления мышц и суставов. Их используют в виде уколов или внутрь.
Среди обезболивающих популярны стероиды:
- Дипроспан. Снимает сильные боли и воспаления. Цена около 3000 р.
- Кеналог. Снимает воспаления. Действующее вещество – триамцинолон. Цена от 1000 р.
- Гидрокортизон. Действующее вещество – ацетат гидрокортизона. Применяется и наружно. Снимает воспаление и отеки. Цена от 160 р.
Дипроспан Гидрокартизон Кеналог
Для укрепления суставов применяются уколы хондроитина и глюкозамина. Цена от 778 р за 10 ампул. Помогает бороться с артрозами и артритами.
Лечение лазером
Операция осуществляется при помощи очень высокой температуры и костная ткань выпаривается с ноги
Обычно применяется при Hallus valgus. Лазерный луч осуществляет шлифовку выступающей кости сустава и сравнивает её с боковыми поверхностями стоп.
Операция осуществляется при помощи очень высокой температуры и костная ткань выпаривается с ноги.
Кожу при операции надрезают и растягивают в стороны, что позволяет наложить малозаметный шов.
Кроме шлифовки лазером, осуществляется и более сложная остеотомия с удалением фаланги пальца, экзостектомия (у плюсневой кости иссекается головка) и резекционная артропластика.
Цена операции – 35-40 тыс. р. (для 1 стопы).
Преимуществ у лечения «косточки» лазером много. Это и бескровность, и отсутствие болей, и быстрое восстановление. Минус в том, что экзофит может появиться снова, как и после обычных операций.
Операционная коррекция
При слишком запущенной деформации стоп и разросшемся экзофите операция – единственный действенный методом. Для лечения деформации сегодня применяется около сотни видов операций.
Самыми эффективными являются:
- Восстановление начинается на 2-ой день, когда прооперированному разрешают двигать пальцами
хирургическое удаление нароста (минус в том, что он может вырасти снова);
- уравновешивание околосуставных мышц;
- операция по реконструкции деформированной кости;
- фиксация сустава – атродез;
- операция по восстановлению связок и их правильного расположения;
- имплантация сустава или сухожилия;
- операция по иссечению головок плюсневых костей – экзостэктомия;
- операция по изменению угла между костями и удалению фаланги или плюсны – остеотомия. Бывает шевронной, проксимальной или дистальной;
- десятки других операций.
Восстановление начинается на 2-ой день, когда прооперированному разрешают двигать пальцами. Через 1,5 недели можно начинать ходить, но наступать на прооперированный участок нельзя.
Давать нагрузку на ногу целиком можно через 4–5 недель. Через 6 месяцев можно носить каблуки и начать заниматься спортом.
При реабилитации рекомендуется проходить ударно-волновую терапию, которая улучшает в тканях кровообращение и уменьшает отек. Будут полезны и описанные выше методы физиотерапии.
Народные способы лечения
Не самый лучший метод коррекции вальгусной деформации стоп и избавления от косточки. Но можно и попробовать.
Популярны компрессы.
Для них используются йод, капустный лист, рыба (речная), аспирин, скипидар, снег, касторовое масло:
- Капустный лист можно прикладывать к пораженному суставу, заматывать шарфом и ложиться спать.
- Скипидар сначала втирается в кожу, после утепляем ногу и идем в кровать.
- Ванночки с йодом. На литр воды нужна чайная ложка йода. парить ноги 1/3 часа и хорошо растереть.
Но практика показывает, что народное лечение вальгусного искривления стоп неэффективно и может навредить.
Диета при вальгусной деформации
Изменить свои привычки в питании придется. Диета поможет облегчить жизнь с больными ногами.
Чтобы не провоцировать воспалительные процессы придется отказаться от следующих продуктов:
- солений (и снизить потребление соли);
- копченостей;
- жирных бульонов;
- жареного мяса;
- бобовых;
- сладкого.
Детям необходим витамин D, чтобы не развился рахит. В любом возрасте нужен аскорбин (снимает воспаления), витамины Е и А, кальций, глюкозамин с хондроитином (рыба и холодцы со студнями).
Рецидивы у этого недуга случаются, ведь слабость связок и мышц исправить не так уж просто.
Профилактика включает в себя:
- ношение правильной обуви: натуральной, без узкого носка и на небольшом каблуке;
- лечение плоскостопия вовремя;
- отдых ногам;
- регулирование нагрузки;
- расслабляющие ванночки;
- ортопедические стельки или супинаторы.