Почти каждый второй новорожденный ребенок имеет физиологическую желтушку — это не опасное явление. Однако желтеть кожные покровы малышей могут и по другой причине – вследствие так называемой гемолитической болезни новорожденных-последствия у которой зачастую оказываются значительно серьезнее .Если вашему малышу поставили этот диагноз — не отчаивайтесь!
При своевременном оказании медицинской помощи все процессы в его маленьком организме быстро придут в норму и риск поражения нервной системы будет устранен.
Чтобы понять каковы же будут последствия гемолитической болезни, для начала надо понять, что из себя представляет данное заболевание и почему его срочно нужно лечить .Остановимся на примере гемолитической болезни новорожденных при групповой несовместимости , т.к. она встречается чаще и протекает несколько легче, чем при резус-конфликте. В данном случае мама имеет первую группу крови 0 (I), а плод – другую, чаще вторую А(II) или третьюВ(III). В основе этой болезни лежит массивный распад эритроцитов плода вследствии несовместимости его крови и крови матери. «Гемолиз» в переводе с латинского языка — разрушение.
Будущая мать имея первую группу крови -не имеет антигенов. Обозначим на картинке организм матери знаком «минус». А будущий ребенок, т.е. плод имеет вторую группу крови, т.е. в его крови есть антиген. На картинке обозначим плод знаком «плюс».При наличии антигена у плода иммунная система матери начнет считать этот антиген как чужеродный агент-враг и начнет вырабатывать против этого антигена защитные антитела(JgG). Эти антитела могут начать вырабатываться рано — еще во время беременности, а могут появиться практически в процессе родов. Чем меньше срок беременности, при котором начали вырабатываться антитела, тем больше их накапливается и тем вероятнее более тяжелое заболевание малыша. Эти антитела устремляются в кровь к плоду через плаценту, оседают на эритроцитах ребенка и начинают их разрушать. Их разрушается очень много, из разрушенных эритроцитов высвобождается большое количество пигмента билирубина. Этот билирубин является «плохим», он называется непрямым билирубином и является очень токсичным. Он должен обезвреживаться в печени. Но так как при рождении у ребенка ферментная система печени незрелая (она дозревает постнатально), она не сможет утилизировать полностью весь билирубин, его очень будет много, а его особенностью является накапливаться в тех тканях организма, которые содержат жир, то идеальным местом накопления билирубина будет подкожная жировая клетчатка и клинически мы будем видеть желтуху кожи. Кроме этого вы должны знать, что эритроциты еще выполняют функцию доставки кислорода ко всем органам. А раз они разрушаются, то функция кислородоснабжения нарушается, и в первую очередь будет страдать один из наиболее уязвимых и пока еще не слишком развитых органов новорожденных — мозг, ведь он в первую очередь нуждается в кислородной подпитке.
Почему непрямой билирубин является токсичным? Потому что он повреждает клетки сердца, печени и в большей степени клетки мозга, возникает билирубиновая интоксикация, характеризующаяся вялостью, срыгиваниями, рвотой, патологическим зеванием, снижением мышечного тонуса. А при высоких критических показателях выше 340 мкмольл у доношенных детей и при показателе 160 мкмоль/л у недоношенных возникает «ядерная желтуха”- это билирубиновая интоксикация мозга, когда ядра клеток мозга прокрашиваются билирубином: появляется мышечный гипертонус, ригидность затылочных мышц, резкий «мозговой» крик, ребенок реагирует на все раздражители, выбухает большой родничок, подергиваются мышцы, появляются судороги, косоглазие, нарушение дыхания.
Яркость желтушного оттенка зависит от количества этого пигмента в организме новорожденного. Желтуха может возникать рано (возможно, даже в первые сутки жизни ребенка) и сохраняется в течение длительного времени. Характерно увеличение печени и селезенки, Цвет кожи ребенка — ярко-желтый, могут быть прокрашены склеры — белки глаз. Если есть анемия, а она обязательно есть, т.к. эритроциты погибают, то малыш будет бледным и желтуха может казаться не такой яркой.
Лечение при легких и средних формах тяжести данного конфликта часто проводится консервативно. Малышам проводится фототерапия, т.е.лечение светом, т.к. под действием света непрямой билирубин разрушается. Также назначаются адсорбенты, которые помогают кишечнику бороться с токсинами. При тяжелых состояниях проводится операция заменного переливания крови.
При поздно начатом лечении последствия гемолитической болезни могут быть опасными – от гибели малыша до тяжелых неврологических расстройств с признаками детского церебрального паралича, задержки психофизического развития, глухоты, нарушения речи.
Легкие и средние формы патологии редко( до10%) могут оставлять легкую задержку моторного развития при удовлетворительном состоянии умственных способностей; расстройство поведения; нарушение функций движения, косоглазие, нарушение слуха и речи. Дети с перенесенной ГБН плохо переносят прививки, склонны к развитию тяжелых аллергий и часто и длительно могут болеть инфекционными заболеваниями; зубы часто подвержены разрушению эмали и кариесу.
На период лечения малыш отстраняется от грудного вскармливания, т.к. через грудное молоко антитела (JgG) будут поступать к ребенку и желтуха будет усиливаться. Через 15-20 дней ,после исчезновения антител из молока, женщина может кормить грудью. Для мамы новорожденного очень важна диета. Правильное питание женщины обеспечит поступление витаминов и исключит воздействие вредных химических добавок. Обязательный рацион должен содержать овощи и фрукты, рыбу, печень. Главное, чтобы продукты были свежими и натуральными.
Дети , перенесшие ГБН, должны наблюдаться врачом- невропатологом в поликлинике и получать реабилитационное лечение.
И в заключении хочу сказать, что даже поняв самую малость из выше описанного мною, любой разумный человек, в том числе тот, кто по роду деятельности далек от медицины, способен понять последствия гемолитической болезни.
Статью подготовила Кононова Наталья Федоровна заведующая отделением организации медицинской помощи детям в образовательных организациях ГБУЗ ЯНАО «Губкинская городская больница».
- Ключевые слова
- Список сокращений
- Термины и определения
- 1. Краткая информация
- 2. Диагностика
- 3. Лечение
- 4. Реабилитация
- 5. Профилактика и диспансерное наблюдение
- 6. Дополнительная информация, влияющая на течение и исход заболевания
- Критерии оценки качества медицинской помощи
- Список литературы
- Приложение А1. Состав рабочей группы
- Приложение А2. Методология разработки клинических рекомендаций
- Приложение А3. Связанные документы
- Приложение Б. Алгоритмы ведения пациента
- Приложение Г.
Содержание
- Ключевые слова
- Список сокращений
- Термины и определения
- 1.2 Этиология и патогенез
- 1.3 Эпидемиология
- 1.4 Коды по МКБ 10
- 1.5 Классификация
- 2.1 Жалобы и анамнез
- 2.2 Физикальное обследование
- 2.3 Лабораторная диагностика
- 2.4 Инструментальная диагностика
- 2.5 Иная диагностика
- 3.1 Консервативное лечение
- 3.2 Хирургическое лечение
- Реабилитация
- Профилактика и диспансерное наблюдение
- Дополнительная информация, влияющая на течение и исход заболевания
- Критерии оценки качества медицинской помощи
- Список литературы
- Приложение А1. Состав рабочей группы
- Приложение А2. Методология разработки клинических рекомендаций
- Приложение А3. Связанные документы
- Приложение Б. Алгоритмы ведения пациента
- Показания к заменному переливанию крови у новорожденных детей, угрожаемых по развитию гемолитической болезни в 1-е сутки жизни:
Ключевые слова
-
гемолитическая болезнь
-
новорожденный
-
фототерапия
-
операция заменное переливание крови
-
ядерная желтуха
-
водянка плода
-
резус – изоиммунизация плода и новорожденного
-
АВО — изоиммунизация плода и новорожденного
Список сокращений
АГ ? антиген
АД ? артериальное давление
АЛТ ? аланинаминотрансфераза
АСТ ? аспартатаминотрансфераза
АТ ? антитело
БЭ ? билирубиновая энцефалопатия
ГБН ? гемолитическая болезнь новорожденных
ГГТ ? гамма-глютамилтранспептидаза
ДВС ? диссеминированное внутрисосудистое свертывание крови
КОС ? кислотно-щелочное состояние
МКБ ? международная классификация болезней -10
ОБ ? общий билирубин
ОЗПК ? операция заменного переливания крови
ОРИТН ? отделение реанимации и интенсивной терапии новорожденных
ОЦК ? объем циркулирующей крови
ПИТН — палата реанимации и интенсивной терапии новорожденных
СЗП- свежезамороженная плазма
ФТ ? фототерапия
ЧД ? частота дыхания
ЧСС ? частота сердечных сокращений
ЩФ ? щелочная фосфатаза
Hb ? гемоглобин
IgG ? иммуноглобулин G
IgM ? иммуноглобулин M
Термины и определения
Гемолитическая болезнь плода и новорожденного (ГБН) – изоиммунная гемолитическая анемия, возникающая в случаях несовместимости крови матери и плода по эритроцитарным антигенам, при этом антигены локализуются на эритроцитах плода, а антитела к ним вырабатываются в организме матери.
1.2 Этиология и патогенез
Возникновение иммунологического конфликта возможно, если на эритроцитах плода присутствуют антигены, отсутствующие на мембранах клеток у матери. Так, иммунологической предпосылкой для развития ГБН является наличие резус-положительного плода у резус-отрицательной беременной. При иммунологическом конфликте вследствие групповой несовместимости у матери в большинстве случаев определяется O (I) группа крови, а у плода A (II) или (реже) B (III). Более редко ГБН развивается из-за несовпадения плода и беременной по другим групповым (Дафф, Келл, Кидд, Льюис, MNSs и т.д.) системам крови.
К попаданию эритроцитов плода в кровоток матери и возникновению иммунологического конфликта в случаях антигенной несовместимости по факторам крови предрасполагает предшествовавшая изосенсибилизация, вследствие абортов, выкидышей, внематочной беременности, родов, при которых иммунная система матери вырабатывает антитела к эритроцитарным антигенам. Если АТ относятся к иммуноглобулинам класса G (к подклассам IgG1, IgG3, IgG4) ? они беспрепятственно проникают через плаценту. С увеличением их концентрации в крови повышается вероятность развития гемолитической болезни плода и новорожденного. Антитела подкласса IgG2 обладают ограниченной способностью трансплацентарного транспорта, антитела класса IgM, к которым относятся в том числе ?- и ?-агглютинины, не проникают через плаценту.
Реализация ГБН по резус-фактору, как правило, происходит обычно при повторных беременностях, а развитие ГБН в результате конфликта по групповым факторам крови возможно уже при первой беременности. При наличии иммунологических предпосылок для реализации обоих вариантов ГБН чаще развивается по системе АВО. При этом возникновение гемолиза вследствие попадания в кровь ребенка II группы материнских анти-А- антител встречается чаще, чем при попадании в кровь ребенка III группы анти-В-антител. Однако в последнем случае проникновение анти-В-антител приводит к более тяжелому гемолизу, нередко требующему заменного переливания крови . Тяжесть состояния ребенка и риск развития ядерной желтухи при ГБН по АВО-системе менее выражены по сравнению с ГБН по резус-фактору. Это объясняется тем, что групповые антигены А и В экспрессируются многими клетками организма, а не только эритроцитами, что приводит к связыванию значительного количества антител в некроветворных тканях и препятствует их гемолитическому воздействию .
1.3 Эпидемиология
ГБН в России диагностируется приблизительно у 0,6% всех новорожденных.
1.4 Коды по МКБ 10
Гемолитическая болезнь плода и новорожденного (P55):
P55.0 — Резус – изоиммунизация плода и новорожденного
P55.1 — АВО — изоиммунизация плода и новорожденного
P55.8 — Другие формы гемолитической болезни плода и новорожденного
P55.9 — Гемолитическая болезнь плода и новорожденного неуточненная
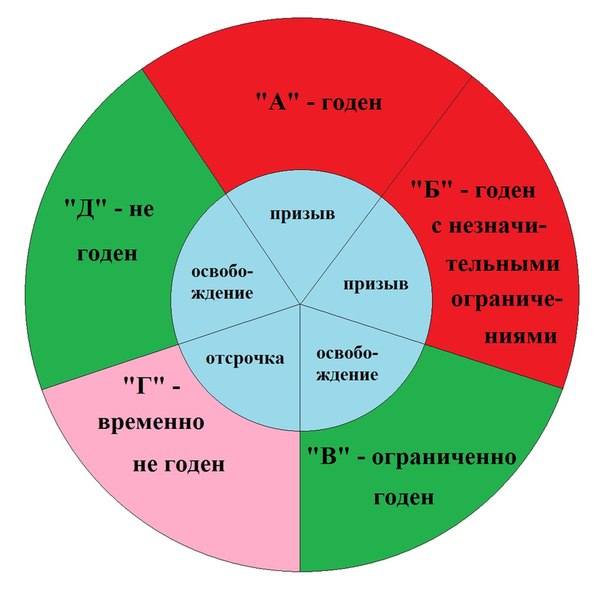
1.5 Классификация
1.5.1 По конфликту между матерью и плодом по системе АВО и другим эритроцитарным факторам крови:
- несовместимость по системе АВО;
- несовместимость эритроцитов матери и плода по резус- фактору;
- несовместимость по редким факторам крови.
1.5.2 По клиническим проявлениям выделяют формы заболевания:
отечная (гемолитическая анемия с водянкой);
желтушная (гемолитическая анемия с желтухой);
анемическая (гемолитическая анемия без желтухи и водянки).
1.5.3 По степени тяжести желтухи в желтушной форме:
легкая;
средняя тяжесть;
тяжелую степень.
1.5.4 По наличию осложнений:
билирубиновая энцефалопатия: острое поражение центральной нервной системы;
ядерная желтуха: необратимое хроническое поражение центральной нервной системы;
синдром сгущения желчи;
геморрагический синдром.
2.1 Жалобы и анамнез
- При сборе анамнеза рекомендуется обратить внимание на:
резус- принадлежность и группа крови матери;
инфекции во время беременности и родов;
наследственные заболевания (дефицит Г6ФДГ, гипотиреоз, другие редкие заболевания);
наличие желтухи у родителей;
наличие желтухи у предыдущего ребенка;
вес и гестационный возраст ребенка при рождении;
вскармливание ребенка (недостаточное вскармливание и/или рвота).
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3).
2.2 Физикальное обследование
Отечная форма ГБН
Общий отечный синдром (анасарка, асцит, гидроперикард), выраженная бледность кожи и слизистых, гепатомегалия и спленомегалия, желтуха отсутствует или слабо выражена. Возможен геморрагический синдром, развитие ДВС синдрома.
Желтушная форма ГБН
При рождении могут быть желтушно прокрашены околоплодные воды, оболочки пуповины, первородная смазка. Характерно раннее развитие желтухи, бледность кожных покровов и видимых слизистых оболочек, увеличение печени и селезенки.
Анемическая форма ГБН
На фоне бледности кожных покровов отмечают вялость, плохое сосание, тахикардию, увеличение размеров печени и селезенки, возможны приглушенность тонов сердца, систолический шум.
Осложнения ГБН
Ядерная желтуха – билирубиновая интоксикация- вялость, снижение аппетита, срыгивания, патологическое зевание, мышечная гипотония, исчезновение 2 фазы рефлекса Моро, далее возникает клиника энцефалопатии – опистотонус, «мозговой» крик, выбухание большого родничка, судороги, патологическая глазодвигательная симптоматика – симптом «заходящего солнца», нистагм. Синдром сгущения желчи – желтуха приобретает зеленоватый оттенок, печень увеличена, насыщенный цвет мочи.
2.3 Лабораторная диагностика
- Рекомендуется по Rh-фактору установление уже в первые часы жизни ребенка на основании анамнеза (прирост титра анти-D антител у Rh(–)
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1в).
-
Всем женщинам с отрицательным резус-фактором во время беременности рекомендуется определение уровня иммунных АТ в крови в динамике .
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3).
Коментарии: ГБН по АВ0-системе, как правило, не имеет специфических признаков в первые часы после рождения.
-
Если кровь матери характеризуется отрицательным резус-фактором или принадлежностью к О (I) группе, новорожденному рекомендуется обязательно проводить исследование концентрации общего билирубина в пуповинной крови и определение группы и резус-фактора крови
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 3).
-
При подозрении на ГБН рекомендуется провести следующие лабораторные тесты :
- Групповая и резус принадлежность крови матери и ребенка.
- Общий анализ крови.
- Биохимический анализ крови (общий билирубин и фракции, альбумин, уровень глюкозы; другие параметры (фракции билирубина, кислотно-щелочное состояние (КОС), электролиты и др.) — по показаниям);
- Серологические тесты: Реакция Кумбса.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3 ).
Комментарии: Прямая проба Кумбса становится положительной при наличии фиксированных антител на поверхности эритроцитов, что, как правило, наблюдается при ГБН по резус-фактору. Из-за небольшого количества фиксированных на эритроцитах антител, при ГБН по АВО чаще наблюдается слабо положительная прямая проба Кумбса в первые сутки жизни, которая уже может стать негативной через 2-3 дня после рождения.
Непрямая проба Кумбса предназначена для выявления неполных антител, присутствующих в исследуемой сыворотке. Это более чувствительный тест для выявления материнских изоантител, чем прямая проба Кумбса. Непрямая проба Кумбса может применяться в индивидуальных случаях, когда причина гемолиза неясна.
Следует помнить, что выраженность реакции Кумбса не коррелирует с тяжестью желтухи! (Уровень доказательности D)
2.4 Инструментальная диагностика
- Рекомендуется провдение УЗИ брюшной полости;
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
- Рекомендуется нейросонография.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4).
2.5 Иная диагностика
- Рекомендуется провести лабораторное ииследование крови:
-
кровь на ИФА (на наличие инфекции);
-
кровь на ПЦР (на наличие инфекции);
-
коагулограмма;
-
бактериологическое исследование крови.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4).2%
3.1 Консервативное лечение
-
Рекомендуется фототерапия (ФТ), как наиболее эффективный метод консервативной терапии ГБН.
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1).
Комментарии: Особенности проведения ФТ при ГБН:
-
Возможно применение как стандартных ламп, так и фиброоптической и светодиодной ФТ, целесообразно комбинировать несколько методов ФТ;
-
Источник света располагается на расстоянии 50 см над ребенком. Для усиления эффекта фототерапии лампа может быть приближена на расстояние 10-20 см от ребенка при постоянном наблюдении медицинского персонала и контроле температуры тела ;
-
Проведение фототерапии при ГБН (особенно у детей с риском ОЗПК) должно выполняться в непрерывном режиме;
-
Поверхность тела ребенка на фоне ФТ должна быть максимально открыта. Подгузник может быть оставлен на месте;
-
Глаза и половые органы должны быть защищены светонепроницаемым материалом;
-
Суточный объем жидкости, который ребенок получает энтерально или парентерально, необходимо увеличить на 10-20% по сравнению с физиологической потребностью ребенка;
-
Спустя 12 часов после окончания фототерапии необходимо выполнить контрольное исследование билирубина;
-
Фототерапия проводится до, во время (при помощи фиброоптической системы) и после операции заменного переливания крови.
-
Рекомендуется внутривенное введение иммуноглобулина человека нормального . Высокие дозы стандартных иммуноглобулинов блокируют Fc-рецепторы клеток ретикуло-эндотелиальной системы и тем самым позволяют снизить гемолиз и, следовательно, уровень билирубина, что в свою очередь уменьшает число ОЗПК .
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1b.).
Комментарии: Препараты иммуноглобулина человеческого новорожденным с ГБН вводятся по следующей схеме:
-
в первые часы жизни новорожденного внутривенно медленно (по возможности, в течение 2 часов), но с обязательным соблюдением требований инструкции к лекарственному препарату;
-
доза ? 0,5-1,0 г/кг (в среднем 0,8 г/кг)*
*В случае назначения дозы иммуноглобулина, превышающей указанную в инструкции к препарату, необходимо как можно подробнее обосновать данное действие в истории болезни и оформить коллегиальное разрешение на проведение ребенку терапии «Off-label». Применение терапии «вне инструкции» («off-label») также требует обязательного оформления добровольного информированного согласия законного представителя пациента, в котором подробно разъясняются особенность применения такой терапии, возможные риски и побочные явления, а также разъясняется право отказаться от проведения терапии «off-label»;
-
повторное введение иммуноглобулина при необходимости осуществляется через 12 часов от предыдущего;
-
введение иммуноглобулина при ГБН возможно в течение первых 3 суток жизни.
-
Не рекомендуется допаивание детей на грудном вскармливании .
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1b).
Комментарии: Исключение составляют случаи, когда грудного молока недостаточно, чтобы увеличить суточный объем на 10-20%. Если состояние ребенка не позволяет увеличить объем жидкости энтерально, только тогда проводится инфузионная терапия.
-
Желчегонная терапия рекомендована в случае развития синдрома холестаза на фоне ГБН. Проводится только препаратом урсодезоксихолевой кислоты в виде суспензии из расчета 20-30 мг/кг/сут .
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3).
-
Введение альбумина человека . Доказательств того, что инфузия альбумин человека увеличивает долгосрочные исходы у детей с тяжелой гипербилирубинемией нет, поэтому его рутинное применение не рекомендуется .
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 3).
-
Фенобарбитал** – эффект при ГБН не доказан, применение не допустимо .
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3).
-
Другие медикаментозные средства ( препараты группы гепатопротекторов ) – применение при ГБН не доказано и не допустимо.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3).
3.2 Хирургическое лечение
-
Рекомендована операция заменного переливания крови.
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1).
Комментарии: Показания для ОЗПК:
-
в случае неэффективности фототерапии рекомендуется заменное переливание крови;
-
в случае появления клинических симптомов острой билирубиновой энцефалопатии (мышечный гипертонус, опистотонус, лихорадка, «мозговой» крик) заменое переливание крови проводится независимо от уровня билирубина;
-
при ГБН, вызванной изолированным резус-конфликтом используется Rh- отрицательная одногруппная с кровью ребенка ЭМ и СЗП по возможности АВ (IV) группы крови в соотношении ЭМ к СЗП — 2:1;
-
при ГБН, вызванной изолированным групповым конфликтом, используется ЭМ первой (I) группы, совпадающая с резус-принадлежностью эритроцитов ребенка и одногруппная или АВ (IV) группы СЗП в соотношении 2:1;
-
при несовместимости крови матери и крови ребенка по редким факторам необходимо использовать кровь от индивидуально подобранных доноров.
При ГБН используют только свежеприготовленную ЭМ (срок хранения не более 72 часов);
ОЗПК проводится в асептических условиях в отделении интенсивной терапии или операционной;
Во время операции должен быть обеспечен мониторный контроль за частотой сердцебиений, дыхания, артериальным давлением, насыщением гемоглобина кислородом, температурой тела. Перед началом операции пациенту вводится назогастральный зонд;
Переливание производят через пупочную вену с помощью поливинилового катетера (№ 6, 8, 10). Глубина введения катетера зависит от массы тела пациента (не более 7 см.).
Расчет объема для ОЗПК
V общий = m?ОЦК?2, где V- объем, m- масса тела в кг,
ОЦК – для недоношенных – 100-110 мл/кг, для доношенных – 80-90 мл/кг.
Пример: ребенок массой тела 3 кг.
(V эр.массы) = Vабс : 0,7 (примерный Ht эритроцитов) = 255: 0,7 = 364 мл
-
Фактический объем СЗП = V общ. — V эр. Массы = 510 – 364 = 146 мл
Вначале через катетер выпускают 10 мл крови, которую используют для определения концентрации билирубина. Затем вводят такой же объем донорской крови со скоростью 3-4 мл/мин.
Введение и выведение крови чередуются объемом 20 мл у доношенных и 10 мл у недоношенных детей.
Объем одной эксфузии-инфузии не должен превышать 5-10% ОЦК. Общая продолжительность операции составляет около 2-х часов.
После операции провести ОАМ и через два часа по окончании трансфузии рекомендуется определить концентрацию глюкозы в крови.
Об эффективности проведенной ОЗПК свидетельствует более, чем двукратное снижение концентрации билирубина в конце операции.
Реабилитация
- Рекомендуется проведение реабилитационных мероприятий:
неонатальный уход;
исключительно грудное вскармливание;
медицинский отвод от профилактических прививок на 1 месяц.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
Профилактика и диспансерное наблюдение
-
Рекомендована профилактика Rh-иммунизации после родов Rh-отрицательным родильницам, не имеющим анти-резусных антител, родивших резус-положительного ребенка. Выполняется в первые 72 часа после родов путем введения 300 мкг анти-Д(Rh)-иммуноглобулина .
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
- Рекомендовано:
- наблюдение врача-педиатра участкового, врача общей практики;
- каждый месяц контроль ОАК;
- в 6 месяцев детям после ОЗПК – кровь на ВИЧ;
- вопрос о профилактических прививках решают после 6 месяцев жизни.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3).
Дополнительная информация, влияющая на течение и исход заболевания
Дополнительные факторы, повышающие риск развития билирубиновой энцефалопатии:
- Факторы, повышающие проницаемость ГЭБ для билирубина: гиперосмолярность крови, ацидоз, кровоизлияния в мозг, нейроинфекции, артериальная гипотензия.
- Факторы, повышающие чувствительность нейронов головного мозга к токсическому действию неконъюгированного билирубина: недоношенность, тяжелая асфиксия, голодание, гипогликемия, анемия.
- Факторы, снижающие способность альбумина крови прочно связывать неконъюгированный билирубин: недоношенность, гипоальбуминемия, инфекция, ацидоз, гипоксия, повышение уровня неэстерифицированных жирных кислот в крови, использование сульфаниламидов, фуросемида, фенитоина , диазепама, индометацина, салицилатов, полусинтетических пеницилинов, цефалоспоринов.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности рекомендаций |
|
Выполнено исследование уровня общего билирубина и уровня общего гемоглобина в пуповинной крови у новорожденного при рождении (при отрицательном резус факторе и/или группы крови 0(I) у матери) |
В |
||
|
Выполнено определение основных групп крови (A, B, 0) и определение резус-принадлежности у новорожденного в пуповинной крови при рождении |
А |
||
|
Выполнен прямой антиглобулиновый тест (прямая проба Кумбса) и/или непрямой антиглобулиновый тест (тест Кумбса) |
В |
||
|
Выполнено повторное исследование уровня общего билирубина и определен почасовой прирост общего билирубина не позднее 6 часов и 12 часов от момента рождения |
В |
||
|
Выполнен общий (клинический) анализ крови с определением количества ретикулоцитов7% |
В |
||
|
Выполнена фототерапия кожи и/или операция заменного переливания крови после оценки уровня общего билирубина в зависимости от массы тела при рождении (при наличии показаний) |
1 | А | |
|
Выполнена операция частичного заменного перелевания крови не позднее 3 часов от момента рождения (при отечной форме гемолитической болезни) |
А |
Список литературы
Приложение А1. Состав рабочей группы
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций – специалисты, имеющие высшее медицинское образование по специальностям:
-
Врач -Неонатология;
-
Врач-Анестезиология-реаниматология;
-
Врач-Педиатрия.
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств: доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных MEDLINE и EMBASE. Глубина поиска составляла 25 лет.
Методы, использованные для оценки качества и силы доказательств:
-
консенсус экспертов;
-
оценка значимости в соответствии с рейтинговой схемой для оценки степени обоснованности («силы») рекомендаций (табл. П1, П2).
Таблица П1 – Уровни достоверности доказательств в соответствии с международными критериями
|
Уровень достоверности |
Тип данных |
|
Мета-анализ рандомизированных контролируемых исследований |
|
|
По крайней мере, 1 рандомизированное контролируемое исследование |
|
|
По меньшей мере, 1 контролируемое исследование без рандомизации |
|
|
По крайней мере, 1 квази-экспериментальное исследование |
|
|
Описательные исследования, такие как сравнительные исследования, корреляционные исследования или «случай-контроль» исследования |
|
|
Отчет экспертного комитета или мнение и/или клинический опыт призванного авторитета |
-
Таблица П2 – Уровни убедительности рекомендаций
|
Уровень убедительности |
Основание рекомендации |
|
Уровень доказательства 1 |
|
|
Уровень доказательства 2 или экстраполированные рекомендации уровня доказательства 1 |
|
|
Уровень доказательства 3 или экстраполированные рекомендации уровней доказательства 1 или 2 |
|
|
Уровень доказательства 4 или экстраполированные рекомендации уровней доказательства 2 или 3 |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Методы валидизации рекомендаций:
-
Внешняя экспертная оценка;
-
Внутренняя экспертная оценка.
Порядок обновления клинических рекомендаций – пересмотр 1 раз в 3 года.
Приложение А3. Связанные документы
-
Международная классификация болезней, травм и состояний, влияющих на здоровье, 10-го пересмотра (МКБ-10) (Всемирная организация здравоохранения) 1994.
-
Номенклатура медицинских услуг (Министерство здравоохранения и социального развития Российской Федерации) 2011.
-
Федеральный закон «Об основах охраны здоровья граждан в Российской Федерации» от 21.11.2011 № 323 Ф3.
-
Перечень жизненно необходимых и важнейших лекарственных препаратов на 2016 г. (Распоряжение Правительства РФ от 26.12.2015 № 2724-р.)
-
Порядок оказания медицинской помощи по профилю «неонатология» (Приказ Минздрава России от 15 ноября 2012 г. N 921н).
Приложение Б. Алгоритмы ведения пациента
Тактика ведения детей с ГБН в возрасте более 24 часов жизни:
зависит от абсолютных значений билирубина (табл. 1) или динамики этих показателей.
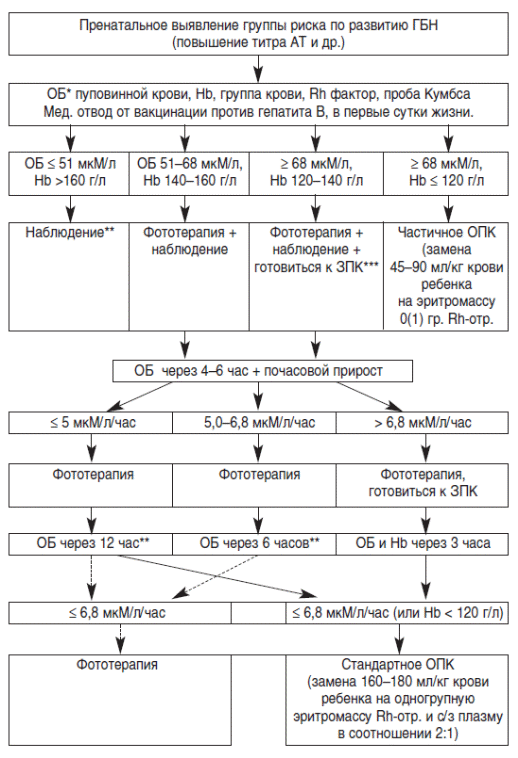
-
при появлении желтухи в течение первых 24 часов жизни – неотложное исследование ОБ, дальнейшая тактика ведения зависит от величины почасового прироста билирубина;
-
заказать необходимые препараты крови (плазма + эрмасса), стабилизировать жизненно важные функции организма.
Гемолитическая болезнь новорождённых (ГБН) — патологическое состояние новорождённого, сопровождающееся массивным распадом эритроцитов, является одной из основных причин развития желтухи у новорождённых.
Гемолитическая болезнь новорожденных (morbus haemoliticus neonatorum) — гемолитическая анемия новорожденных, обусловленная несовместимостью крови матери и плода по резус-фактору, группе крови и другим факторам крови. Заболевание наблюдается у детей с момента рождения или выявляется в первые часы и дни жизни.
Гемолитическая болезнь новорожденных, или фетальный эритробластоз, является одним из тяжелых заболеваний детей периода новорожденности. Возникая в антенатальный период, это заболевание может быть одной из причин спонтанных абортов и мертворождений. По данным ВОЗ (1970), гемолитическая болезнь новорожденных диагностируется у 0,5% новорожденных, смертность от нее составляет 0,3 на 1000 детей, родившихся живыми.
Клинические симптомы зависят от формы заболевания.
Отечная форма (или водянка плода) встречается редко. Считается самой тяжелой формой среди других. Как правило, начинает развиваться еще внутриутробно. Часто возникают выкидыши на ранних сроках беременности. Кожные покровы такого новорожденного бледные, воскового цвета. Лицо округлой формы. Тонус мышц резко снижен, рефлексы угнетены. Значительно увеличена печень и селезенка (гепатоспленомегалия). Живот большой, бочкообразный.
Анемическая форма – это наиболее благоприятная форма по течению. Клинические симптомы появляются в первые дни жизни ребенка. Постепенно прогрессирует анемия, бледность кожи и слизистых, увеличение печени и селезенки в размерах. Общее состояние страдает незначительно.
Желтушная форма – наиболее часто встречаемая форма. Основными ее симптомами являются:
- желтуха (желтое окрашивание тканей организма вследствие избыточного накопления в крови билирубина (желчного пигмента) и продуктов его обмена);
- анемия (снижение гемоглобина (красящее вещество крови, переносящее кислород) и красных кровяных клеток в единице объема крови);
- гепатоспленомегалия (увеличение печени и селезенки в размерах).
Формы.
В зависимости от вида иммунологического конфликта выделяют следующие формы:
- гемолитическая болезнь новорожденных (ГБН) вследствие конфликта по резус-фактору;
- гемолитическая болезнь новорожденных (ГБН) вследствие конфликта по группе крови (АВО-несовместимость);
- редкостные факторы (конфликт по другим антигенным системам).
Клинические формы:
- отечная;
- желтушная;
- анемичная.
По степени тяжести выделяют следующие формы заболевания.
- Легкая форма: диагностируют при наличии умеренно выраженных клинико-лабораторных или только лабораторных данных.
- Среднетяжелая форма: отмечается повышение уровня билирубина в крови, однако билирубиновой интоксикации и осложнений еще нет. Для данной формы заболевания характерна желтуха, появившаяся в первые 5-11 часов жизни ребенка (в зависимости от резус-конфликта или АВ0-конфликта), уровень гемоглобина в первый час жизни менее 140 г/л, уровень билирубина в крови из пуповины более 60 мкмоль/л, увеличенные размеры печени и селезенки.
- Тяжелая форма: к ней относится отечная форма болезни, наличие симптомов поражения ядер головного мозга билирубином, расстройства дыхания и сердечной функции.
Профилактика гемолитической болезни у новорожденных.
Основные принципы профилактики гемолитической болезни новорожденных заключаются в следующем.
Во-первых, учитывая большое значение предшествующей сенсибилизации в патогенезе гемолитической болезни новорожденных, к каждой девочке следует относиться как к будущей матери, в связи с чем проводить гемотрансфузии девочкам нужно только по жизненным показаниям.
Во-вторых, важное место в профилактике гемолитической болезни новорожденных отводится работе по разъяснению женщинам вреда аборта. Для предупреждения рождения ребенка с гемолитической болезнью новорожденных всем женщинам, имеющим резус-отрицательный фактор крови, в первый день после аборта (или после родов) рекомендуется введение анти-О-глобулина в количестве 250-300 мкг, который способствует быстрой элиминации эритроцитов ребенка из крови матери, предотвращая синтез резус-антител матерью.
В-третьих, беременных с высоким титром антирезус-антител госпитализируют на 12-14 дней в дородовые отделения в сроки 8, 16, 24, 32 нед, где им проводят неспецифическое лечение: внутривенные вливания глюкозы с аскорбиновой кислотой, кокарбоксилазой, назначают рутин, витамин Е, глюконат кальция, кислородную терапию; при развитии угрозы прерывания беременности назначают прогестерон, эндоназальный электрофорез витаминов В1, С. За 7-10 дней до родов показано назначение фенобарбитала по 100 мг три раза в день.
В-четвертых, при нарастании у беременной женщины титров антирезус-антител родоразрешение проводится досрочно на 37-39-й неделе путем операции кесарева сечения.
*Минимальные значения билирубина являются показанием к началу соответствующего лечения в случаях, когда на организм ребенка действуют патологические факторы, повышающие риск билирубиновой энцефалопатии.
Показания к заменному переливанию крови у новорожденных детей, угрожаемых по развитию гемолитической болезни в 1-е сутки жизни:
Операцию ОПК проводят с заменой 2-х объемов циркулирующей крови ребёнка (160–180 мл/кг). Для обменного переливания крови при резус-конфликтах используют комбинацию одногрупной резус-отрицательной эритромассы с одногрупной плазмой в соотношении 2:1. При несовместимости по групповым факторам используют комбинацию эритроцитарной массы 0(1) группы соответственно резус-принадлежности ребёнка и плазмы IV группы в соотношении 2:1. При несовместимости и по резус-фактору, и по группе крови используют комбинацию эритромассы 0(1) группы резус-отрицательную и плазмы IV группы в соотношении 2:1. При несовместимости крови матери и крови плода по редким факторам ребёнку необходимо переливать кровь от индивидуально подобранного донора. Необходимо помнить, что детям с ГБН используется только свежеприготовленная эритроцитарная масса (срок хранения не более 72 ч).
ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА
У детей, находящихся в тяжёлом состоянии, стандартными методами интенсивной терапии до операции должны быть устранены ацидоз, гипоксемия, гипогликемия, электролитные нарушения, гемодинамические расстройства, гипотермия. Для проведения операции ОПК должен быть подготовлен чистый кувез или реанимационный столик, обогреваемый источником лучистого тепла. Дети не должны получать энтеральное питание в течение последних 3 ч до предполагаемого начала операции. В желудок таким детям перед операцией должен быть введён постоянный зонд, через который необходимо периодически осуществлять удаление желудочного содержимого. Кроме того, перед операцией необходимо сделать очистительную клизму. До начала операции ОПК должны быть подготовлены пупочные катетеры, шприцы разного объёма, набор инструментов, необходимый для операции. Перед переливанием контейнер с трансфузионной средой (эритроцитная масса или взвесь, плазма свежезамороженная, цельная кровь) извлекают из холодильника и выдерживают при комнатной температуре в течение 30 мин. Допустимо согревание контейнера с трансфузионной средой в водяной бане при температуре 37°С под контролем термометра.
Необходимо иметь набор для определения группы крови и её совместимости, набор медикаментов для реанимационных мероприятий и оборудование для вспомогательной искусственной вентиляции легких (ИВЛ), лотки для использованной крови и инструментов, 70% медицинский спирт, 0,5% водный раствор хлоргексидина, физиологический раствор и стерильный раствор гепарина, стерильный перевязочный материал (вата, салфетки, бинты), шёлк, стерильные пелёнки, хирургические халаты и перчатки.
Операцию можно проводить в операционной, процедурной комнате или чистом боксе, на реанимационном столике, обогреваемом источником лучистого тепла, или в кувезе. Перед началом операции конечности ребёнка фиксируют тугим пеленанием, кожу живота обнажают, зону вокруг пуповинного остатка обкладывают стерильными пелёнками. После стандартной обработки рук оператора, остаток пуповины дезинфицируют стерильным марлевым шариком, смоченным 70% раствором спирта и 0,5% раствором хлоргексидина. Сначала круговыми движениями обрабатывают пупочное кольцо и кожу вокруг пупочного остатка, другим марлевым тампоном — сам пупочный остаток. При отсутствии хлоргексидина у доношенных детей допустима последовательная обработка пуповинного остатка дважды 70% спиртом. Проводят пробу на индивидуальную совместимость крови ребёнка с донорской кровью или эритроцитарной массой.
ТЕХНИКА ОПЕРАЦИИ
Операцию ОПК выполняет врач при помощи ассистента. Оператор и ассистент перед началом ОПК проводят предоперационную обработку рук по общепринятым методам, надевают стерильные халаты и перчатки.
-
Обменное переливание крови проводят через стерильный полиэтиленовый катетер (№ 6,8,10 — в зависимости от диаметра вены), введённый после отсечения верхней части пуповинного остатка в вену пуповины на расстояние 3–5 см (у крупных детей до 6–8 см) от пупочного кольца вверх по направлению к печени. В возрасте старше 4-х дней и/или при наличии противопоказаний к катетеризации пупочной вены операцию ОПК проводят через любую другую центральную вену, к которой может быть обеспечен надёжный и безопасный доступ.
-
В вену пуповины катетер вводится заполненным физиологическим раствором, содержащим 0,5–1 ЕД/мл гепарина.
-
Первые порции крови, полученные из катетера, собирают в 3 пробирки: для определения группы крови, для проведения теста на индивидуальную совместимость, для определения исходной концентрации билирубина.
-
Дробными порциями по 10–20 мл (у глубоконедоношенных и тяжелобольных новорождённых — по 5–10 мл) медленно выводят кровь ребёнка и замещают её попеременно эритромассой и плазмой донора в эквивалентном количестве (через каждые 2 шприца введённой эритромассы вводят один шприц плазмы).
-
После введения каждых 100 мл компонентов донорской крови для профилактики гипокальциемии необходимо введение 1–2 мл 10% раствора глюконата кальция или 0,5 мл 10% раствора хлористого кальция, предварительно разведенных в 5–10 мл 10% раствора глюкозы.
-
После замены двух ОЦК ребёнка операцию заканчивают. Средняя продолжительность операции составляет 1,5–2,5 ч, в зависимости от массы тела ребёнка. Более быстрое и более медленное проведение операции может отрицательно сказываться на общем состоянии новорождённого.
-
Перед окончанием операции повторно осуществляют забор крови в сухую пробирку для контрольного определения уровня билирубина.
-
В самом конце операции в пупочный катетер вводят антибиотик широкого спектра действия (в половине от суточной дозы). Пупочный катетер удаляют.
-
При наличии длинного пуповинного остатка на него накладываю шёлковую лигатуру, а при его отсутствии — стерильную давящую повязку, пропитанную гемостатическим раствором или гемостатическую губку. Зона вокруг пупочной ранки обрабатывают спиртом.
В результате операции (с учётом крови, взятой на исследование) суммарный объём введённых компонентов донорской крови должен быть равен суммарному объёму выведенной крови ребёнка. О безусловной эффективности проведенной ОПК свидетельствует более чем двукратное снижение концентрации билирубина к концу операции.
В послеоперационном периоде осуществляют мониторинг жизненно важных функций организма ребёнка и продолжают проведение поддерживающей, посиндромной терапии и фототерапии.